Акш показания и противопоказания
Январь 15, 2019
Нет комментариев
Операция по аортокоронарному шунтированию (АКШ) проводится в отношении больных с ишемической болезнью сердца (ИБС) для улучшения качества жизни и снижения смертности в результате сердечной недостаточности.

В 1953 году Уильям Мустард выполнил первый прямой хирургический доступ к коронарному кровообращению: шунтирование сонной артерии у пациента в Торонто. В 1962 году была проведена первая хирургическая процедура реваскуляризации миокарда, метод лоскутного трансплантата, для устранения обструкции коронарной артерии левого главного ствола. Впоследствии, трансплантация подкожной вены стала доминирующим подходом.
Вскоре после этого шунтирование коронарной артерии стало наиболее часто проводимой хирургической процедурой. Впоследствии были продемонстрированы преимущества использования левой внутренней грудной артерии. Лучшие показатели долгосрочной проходимости и улучшенная поздняя выживаемость были достигнуты при использовании левой внутренней грудной артерии, чем при использовании трансплантации подкожной вены.
С 1986 года левая внутренняя грудная артерия используется в более чем в 90% процедур коронарного шунтирования. Реже используется правая внутренняя грудная артерия. Трансплантаты лучевой артерии имеют примерно такую же 1-летнюю степень проходимости, что и трансплантация подкожной вены.
Использование этих методов как вызывает обеспокоенность по поводу возможного нарушения заживления стернотомии и инфекции, но это может быть рассмотрено, если риск не использования обоих сосудов превышает риск инфицирования 2,5% (например, если у пациента нет хороших венозных каналов) и не достаточно для необходимого количества обходных участков приземления). Большинство операций коронарного шунтирования заключаются в размещении одного или нескольких трансплантатов подкожной вены в дополнение к использованию левой внутренней грудной артерии.
Показания
Показания к назначению делятся на три класса.
Показания класса I следующие:
Болезнь левой основной коронарной артерии с сужением на 50% или более
Анатомически эквивалентный болезни левой основной коронарной артерии с 70% или более сужением как в проксимальной левой передней нисходящей коронарной артерии, так и в левой периферической артерии
Ишемическая болезнь трех сосудов (ИБС), особенно в условиях нарушения фракции выброса левого желудочка
Показания класса II следующие:
Проксимальный стеноз коронарной артерии
Однососудистая или двухсосудистая ишемическая болезнь сердца, которая не затрагивает проксимальную коронарную артерию, если существует риск умеренной зоны жизнеспособного миокарда
Показания класса III следующие:
Ишемическая болезнь сердца с одним или двумя сосудами, которая не включает проксимальную коронарную артерию
Однососудистая или двухсосудистая ИБС, в которой не задействована проксимальная коронарная артерия только с небольшой областью жизнеспособного миокарда
Ожидаемая польза от операции должна быть сопоставлена с осложнениями и смертностью. Совершенствование оперативных методов и технологий позволило хирургическое лечение более сложных случаев.
Ранние исследования, сравнивающие АКШ с коронарным вмешательством при многососудистом заболевании, показали, что две стратегии имели одинаковую смертность, но существует повышенная потребность в повторных процедурах в ангиопластике и голых металлических стентах. Отдельные исследования продемонстрировали улучшение смертности в диабетических подгруппах, которые подвергаются хирургической реваскуляризации, несмотря на то, что эти результаты не были универсальными.
До широкого использования стентов с лекарственным покрытием основные преимущества коронарного вмешательства по сравнению с чрескожным коронарным вмешательством включали более низкую частоту повторных процедур, больший успех при хронически закупоренных коронарных артериях и защиту всего сосуда, ближайшего к дистальному анастомозу. трансплантат молочной железы. Основным недостатком коронарного шунтирования является более высокий уровень авансовых рисков и осложнений.
Стенты с лекарственным покрытием имеют улучшенные результаты ЧКВ, особенно в отношении повторной реваскуляризации, и есть надежда, что уменьшение рестеноза с помощью стентов с лекарственным покрытием уменьшит необходимость повторных процедур у пациентов с многососудистым заболеванием, которое лечилось ЧКВ.
Минимально инвазивное шунтирование коронарной артерии
Достижения в коронарном шунтировании позволили хирургам избежать необходимости выполнять срединную стернотомию, тем самым уменьшая боль и респираторные осложнения и предотвращая большой рубец, связанный с этим разрезом. Минимально инвазивная АКШ включает в себя хирургические методы, которые позволяют получить доступ к сердцу через небольшие торакотомические разрезы с помощью эндоскопической роботизированной хирургии с использованием компьютерной системы телеманипуляции.
Препроцедурное обследование
Перед выполнением коронарного шунтирования клинические врачи должны тщательно изучить историю болезни пациента на наличие факторов, которые могут привести к осложнениям, в том числе следующие:
Недавно перенесенный инфаркт миокарда
Предшествующая кардиохирургическая операция
Условия, которые могу привести к кровотечению
Почечная дисфункция
Цереброваскулярное заболевание, в том числе шумы над сонной артерией и транзиторная ишемическая атака
Нарушения электролитного обмена, которые могут предрасполагать больного к дисритмии
Инфекционные процессы, в том числе инфекцию мочевыводящих путей и др.
Хроническая обструктивная болезнь легких (ХОБЛ) или инфекции.
Стандартные предоперационные исследования могут включать в себя:
Общий анализ крови
Исследование уровня креатинина и электролитов (аномалии обсуждаются и корректируются с анестезиологом)
Функциональные пробы печени
Тест на метициллинрезистентный золотистый стафилококк
Рентгенография грудной клетки
Электрокардиография (ЭКГ)
Эхокардиография или вентрикулография (для оценки функции левого желудочка)
Коронарная ангиография (для определения степени и местоположения ИБС)
Оценка риска
Модели риска для прогнозирования 30-дневной смертности после изолированного коронарного шунтирования является активной областью исследования. Модели риска являются наиболее часто используемыми предикторами в кардиохирургии.
Общие переменные в моделях учитывают возраст пациента, перенесенный инфаркт миокарда, заболевание периферических сосудов, почечную недостаточность, гемодинамическое состояние. Дисперсии объясняется восемью наиболее важными переменными, которые включают возраст, степень хирургического вмешательства, состояние после операции, уровень креатинина, диализ, шок, хроническое заболевание легких.
Премедикация перед операцией
Целью премедикации является минимизация потребности кислорода в миокарде за счет снижения частоты сердечных сокращений и системного артериального давления, а также улучшения кровотока в миокарде с помощью применения вазодилататоров.
Лекарственные препараты, которые следует принимать до момента операции, следующие:
Бета-блокаторы, блокаторы кальциевых каналов и нитраты
Аспирин
Перед операцией используются препараты:
Темазепам сразу перед операцией
Мидазолам (внутривенно)
Транексамовая кислота (1 г болюса до хирургического разреза с последующей инфузией 400 мг / час во время операции) может использоваться для уменьшения количества послеоперационных кровотечений из средостения и количества используемых продуктов крови (т.е. эритроциты и свежезамороженная плазма).
Обезболивание
Кардиохирургическая операция обычно выполняется под общим эндотрахеальным наркозом.
В редких случаях используются следующие два вида нейроаксиальной блокады (действует на спинной мозг):
Интратекальная инфузия опиоидов
Торакальная эпидуральная анестезия (как правило низкодозированное местное введение анестетика / инфузия опиоидов)
Мониторинг
В дополнение к обычному анестезиологическому мониторингу (ЭКГ, пульсоксиметрия, температура носоглотки, мочеиспускание, газовый анализ), особые требования к мониторингу при кардиохирургии включают в себя следующее:
Инвазивное измерение кровяного давления
Центральный венозный доступ
Чреспищеводная эхокардиография
Неврологический мониторинг
Мониторинг оксигенации головного мозга
Мониторинг давления в легочной артерии
Участки, в которых проводится коронарное шунтирование, включают в себя следующие:
Подкожная вена
Левая внутренняя грудная артерия
Радиальная артерия
Правая внутренняя грудная артерия
Правая желудочно-сальниковая артерия
Нижняя эпигастральная артерия
Короткая подкожная вена
Вены верхних конечностей
Противопоказания
Шунтирование коронарной артерии сопряжено с риском осложнений и смертности и, следовательно, не считается целесообразным к назначению для лиц, не имеющих симптомов, у которых имеется низкий риск инфаркта миокарда. Больные, которым коронарное шунтирование принесет незначительную пользу от также исключаются.
АКШ выполняется у пожилых больных для облегчения симптомов. Несмотря на то, что пожилой возраст не является противопоказанием, АКШ следует с осторожностью назначать у пожилых людей, в особенности старше 85 лет. Такие лица также чаще испытывают осложнения во время и после операции после АКШ. Междисциплинарный подход в работе врачей, который делает акцент на совместном принятии решений для больных со сложным заболеванием коронарной артерии, необходим для того, чтобы предложить больному наилучшие шансы на успешную стратегию реваскуляризации.
Результаты
У больных с многососудистой коронарной болезнью коронарное шунтирование, по сравнению с чрескожным коронарным вмешательством, приводит к уменьшению смертности в долгосрочной перспективе и случаев инфаркта миокарда, а также к снижению необходимости повторных реваскуляризаций (вне зависимости от того, имеются ли у пациентов диабет).
В мета-анализе из 8-ми рандомизированных исследований, включавших в общей сложности 3612 взрослых больных, страдающих диабетом и ишемической болезнью сердца, лечение с помощью АКШ значительно понизило риск смертности от всех причин на 33% в течение 5 лет по сравнению с ЧКВ.
Загрузка…
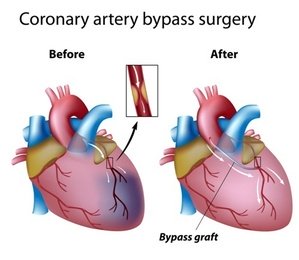
 Шунтирование (АКШ) проводится для восстановления нормального тока крови в артериях сердечной мышцы. Нарушенное в результате ИБС кровоснабжение возвращают в норму специализированной операцией. Проводится хирургическое вмешательство для организации альтернативного сосудистого пути. Процедура названа в соответствии с применяемыми анастомозами – шунтами, которые ставит врач.
Шунтирование (АКШ) проводится для восстановления нормального тока крови в артериях сердечной мышцы. Нарушенное в результате ИБС кровоснабжение возвращают в норму специализированной операцией. Проводится хирургическое вмешательство для организации альтернативного сосудистого пути. Процедура названа в соответствии с применяемыми анастомозами – шунтами, которые ставит врач.
Показания к аортокоронарному шунтированию в Ассуте
Операция проводится при следующих нарушениях:
- У пациентов с ишемизированным миокардом и неблагополучным опытом применения медикаментозного лечения.
- У больных с ярко проявленной рефракторной стенокардией, где показания к АКШ рассчитаны на улучшение отдаленного прогноза.
- У людей, которым будет проводиться операция на сердечной мышце. Здесь АКШ показано для дополнительной поддержки сердца.
По методу проведения различают 3 вида вмешательства:
- Операцию с применением аппарата, поддерживающего искусственное кровообращение. В ходе процедуры хирург получает доступ к сердечной мышце, рабочий функционал которой выполняет оборудование. Сосудистому хирургу удобно проводить манипуляции на несокращающемся сердце. После вмешательства орган запускается в стандартном режиме, чтобы врач имел возможность отключить используемый аппарат.
- Когда аортокоронарное шунтирование показано без остановки сердца. Для проведения операции применяется стабилизатор тканей миокарда.
- Вмешательство врача с минимальными хирургическими травмами (миниинвазивный доступ), в том числе с использованием эндоскопии.
Конечный выбор стратегии проведения операции определяется на основании результатов коронарографического исследования, а также оценки экспертного мнения профильных врачей. В учет берется тяжесть патологии коронарных артерий, возраст больного, наличие сопутствующих заболеваний, рисков осложнения и другие факторы.
Проводится аортокоронарное шунтирование по показаниям в клинике Ассута:
- Стенокардия высокого функционального класса – в этом состоянии больной не справляется с элементарными бытовыми нуждами, малейшие нагрузки вызывают серьезное ухудшение самочувствия. Выполняется, если стентирование не способно обеспечить благоприятный результат.
- Прогрессирующая стенокардия – обычная нагрузка дает более интенсивные, продолжительные и частые приступы.
- При поражении 3-х коронарных артерий (помогает определить закупорку сосудов коронарография).
- Аневризма сердца – когда растянутая стенка вены или сердечной мышцы выпячивается. Состояние отягощено атеросклерозом коронарных артерий.
АКШ показания включают закупорку левой венечной артерии в случае ее поражения более чем на 50%, массовое сужение коронарных сосудов свыше 70%, значимые стенозы артерий.
Многоочаговое поражение артерий, осложненное аномалией сердечной мышцы (порок, аневризма) требует операбельного вмешательства с использованием искусственного кровообращения. Операция на бьющемся сердце проводится у лиц с болезнями сосудов, при тяжелых бляшках в аорте. Рекомендуется не останавливать работу сердечной мышцы при стенозе сонной артерии, почечной недостаточности, транзиторной ишемической атаке, осложненных функциях дыхательной системы. На долю таких вмешательств приходится 20% от общего количества.
Малоинвазивный эндоскопический метод хорошо себя показал при левой трансплантации внутренней грудной артерии к передней нисходящей. В лечебных учреждениях Израиля, наработавших большой опыт проведения операций на сердечной мышце, применяется роботизированное хирургическое вмешательство, когда высокоточная техника выполняет АКШ в закрытой груди через минимальные разрезы тканей. В ходе операции делаются небольшие разрезы грудной клетки. Восстановительный период проходит быстрее, остаются незначительные следы. Риск инфицирования ран незначителен, наблюдается меньшая кровопотеря. Срок пребывания в клинике непродолжителен. При благоприятном самочувствии больной отпускается домой через 3 дня.
Пациенты часто задают вопрос по поводу АКШ – можно ли при гипотиреозе проводить операцию. В пожилом возрасте комбинация тиреоидной и кардиологической патологии встречается часто. При сочетании ИБС и гипотиреоза сложно применять заместительную терапию. Принятое во врачебной практике лечение тироксином влечет обострение ишемии миокарда из-за стеноза коронарных артерий. Подтвержденный коронарографией диагноз требует использования аортокоронарного шунтирования.
Противопоказания к АКШ
Существует ряд противопоказаний, при которых проведение операции невозможно. В числе отмеченных факторов:
- Тяжелое состояние больного человека, преклонный возраст, когда прогноз на хирургическое вмешательство неблагоприятен из-за опасности осложнения ситуации и возможности летального исхода.
- Неизлечимые заболевания в анамнезе. Критическую оценку получают новообразования онкологического характера, аномальное развитие легких, поражение почек и печени, неконтролируемая артериальная гипертензия.
- Недавно перенесенный инсульт, способный вызвать рецидив при проведении операции.
- Многоочаговые и протяженные стенозы, поражающие крупные артерии и мелкую сосудистую сетку.
- Крайне низкая способность к сокращению миокарда левого желудочка.
В недавнем прошлом острый инфаркт миокарда считался абсолютным противопоказанием к АКШ, сегодня ситуация изменилась. Во внимание берется оценка врача, направляющего на операцию. Кроме перечисленных состояний аортокоронарное шунтирование противопоказания имеет относительного типа. К ним причислены сахарный диабет некомпенсированного вида, ожирение.
Проведение операбельного вмешательства в зарекомендовавшей себя клинике – залог успешного исхода событий. Состояние больных после операции освобождения артерий от застоев и тяжелых бляшек улучшается, в дальнейшем остается стабильным. В случае наличия атеросклероза повторная операция рекомендована при ухудшении ситуации. По данным медицинской статистики межоперационный период в этих случаях составляет от 5 до 12 лет.
В Ассуте обследование и лечение ведут опытные врачи, успехи которых известны всему миру. Современное оборудование, квалифицированный персонал, передовые методики терапии, — эти факторы сводят риск нежелательного прогноза к минимуму. Тщательное обследование перед операцией позволяет сделать заключение о необходимости или запрете хирургического вмешательства. В определенных случаях относительные противопоказания не являются препятствием на пути к здоровью.
Важно понимать, что АКШ облегчает состояние пациента, дает ему длительный период ремиссии, однако не избавляет полностью от ИБС. После операции врач выдает больному детализированный план предписаний, соблюдение которых строго обязательно. Индивидуальная программа реабилитации помогает дольше сохранять эффект от пройденного лечения.
Шунтирование сердца – это перенаправление кровоснабжения с забившихся коронарных артерий, выполняемое посредством операционного вмешательства. Сердечная мышца перекачивает кровь по всему телу для питания клеток организма и обеспечения его кислородом. Само сердце снабжается им через миокард посредством двух главных коронарных артерий.
Стрессы, неправильный образ жизни и несбалансированное питание способны привести к развитию атеросклероза, понижению проходимости коронарных артерий, потере ими эластичности и накоплению в сосудах холестерина, кальция и жира.
Это, в свою очередь, приводит к недостатку питания сердца, отмиранию его участков, некрозу тканей и смертельно опасным инфарктам и инсультам, которых можно избежать, проведя аортокоронарное шунтирование.
Понятие и сущность
Принцип этой непростой операции был разработан советским учёным и врачом Владимиром Демиховым, под его же авторством в 1960 вышел первый трактат по трансплантологии, который практически сразу перевели на английский. Коронарные артерии носят своё название из-за «венчающего» расположения их соединения с сердцем.

При проводившихся в 1507 году Леонардо да Винчи незаконных вскрытиях трупов в целях изучения анатомии, учёный заметил, что причиной смерти могут служить пробки в этих артериях. Склеротические бляшки чаще всего появляются в ближайшем к миокарду участке левой из них, вызывая стенокардию и даже инфаркт.
Идея обеспечивать сердце кровью обходным путём пришла Демихову во время Великой Отечественной Войны, когда молодого физиолога мобилизовали в качестве патологоанатома в госпиталь при фронте. План заключался в переносе грудной внутренней артерии к сердцу и сшивании её с коронарной в области ниже образования пробки, этот трансплантат зовётся шунтом.
В современном шунтировании выполняется и сшивание с лучевой артерией руки и большой ножной подкожной веной. Первые операционные опыты проводились с расчётом того, чтобы не превысить крайне сжатое допустимое для сердца время без подачи крови.
В нынешнее время применяется аппарат, обеспечивающий искусственное питание сердца, малоинвазивный метод, либо же оперируется бьющееся сердце.
На ранних этапах закупорку сосудов и артерий лечат медикаментами, координацией образа жизни и лечебными процедурами. Шунтирование сердца – это распространённая по всему миру высокоэффективная операция на артериях и сердечной мышце для возобновления питания сердца обходным путём подачи крови, применяемая в запущенных случаях.
Не следует путать его со стентированием, заключающемся в установке в суженные сосуды и тракты расширяющего каркаса.
Аортокоронарное шунтирование делится на такие виды как:
- Самое распространённое стандартное аортокоронарное шунтирование с использованием аппарата искусственного кровоснабжения. В малом числе случаев может вызвать послеоперационные осложнения. Цена варьируется от 70 до 450 тыс. руб.

- Более безопасное для организма аортокоронарное шунтирование без искусственного кровоснабжения. Оно требует высокой квалификации и опыта хирурга, не останавливающего работу сердца при оперировании его пораженного участка. Стоимость составляет от 60 до 400 тыс. руб.
- Аортокоронарное шунтирование с протезированием поражённого клапана потребует от 70 до 410 тыс. руб.
- Гибридное шунтирование, выполняющееся при обширных поражениях сердечнососудистой системы и включающее различные виды дополнительных операционных процедур. Конечная цена зависит от их вида и количества.
Приведённые цены являются приблизительными, стоимость операции устанавливает ценовая политика выполняющей её организации.
Достоинства и недостатки
Аортокоронарное шунтирование благотворно влияет на качество жизни больного, являясь более эффективным и дольше сохраняющим свой эффект методом по сравнению с, к примеру, стентированием или баллонной ангиопластикой.
Необходимость повторных обращений к врачу по причине идентичных проблем со здоровьем возникает гораздо реже, чем после идентичных кардиологических манипуляций с меньшей степенью операционного вмешательства. Данный тип лечения назначают в основном при ухудшении проходимости трёх и более артерий, в иных случаях применяют установку стента или англиопластику.
Выполняемое посредством вскрытия грудной клетки шунтирование позволяет более точно установить место появления бляшек. Минусами этой лечебной практики является более высокая стоимость, чем у методов, выполняющихся без открытого доступа. Также наложение шунтов имеет большее количество противопоказаний, вероятных осложнений и более длительный период восстановления.
Показания
Ухудшение проходимости сосудов является признаком заболевания атеросклероз, формирующего в них атероматозные образования. Впоследствии они обрастают соединительной тканью, сужающей проток сосуда вплоть до его окончательной закупорки.
 Шунтирование сердца проводится при суженном протоке сосуда из-за закупорки.
Шунтирование сердца проводится при суженном протоке сосуда из-за закупорки.
Этот недуг часто путают с артериосклерозом Менкенберга, характеризующимся солевыми отложениями в средней артериальной оболочке и отсутствием бляшек. Он отличается тем, что не забивает сосуды, а вызывает аневризм.
Применение шунтирования в лечении артериосклероза Менкенберга не гарантирует исцеление. Следствием же атеросклероза является ишемическая болезнь сердца, выражающаяся в патологическом недостатке питания сердца и приводящая к поражению миокарда.
Шунтирование сердца – это хирургическая методика, предпосылками к назначению которой являются:
- вызванный атеросклерозом артериальный стеноз;
- три коронарные артерии, пораженные стенозом;
- атеросклероз ствола левой коронарной артерии;
- сильная сердечная недостаточность левого желудочка;
- ухудшение кровоснабжения с сужением просвета коронарных артерий атероматозными образованиями на 70% и выше;
- несовместимая с лечением препаратами стенокардия;
- неосуществимость использования ангиопластики или стентирования заблокировавшихся артерий коронарного типа;
- поражение их атеросклерозом, распространяющимся и на сердечные клапаны;
- рецидив деформации и закупорки сосудов, согласно статистике, происходящий не ранее 5-12 лет после шунтирования.
Атеросклероз протекает хронически, ишемическая болезнь сердца может выражаться и хронически, и остро. Самым эффективным методом лечения запущенного атеросклероза и ИБС является операционное вмешательство.
Противопоказания
Данная операция не выполняется в следующих условиях:
| Индивидуальные противопоказания | Общие не рекомендующиеся тяжёлые недуги |
| Симптомы сердечной недостаточности клинического типа | Почечная недостаточность |
| Ожирение | Некомпенсированный сахарный диабет |
| Острое снижение фракции выброса левого желудочка до уровня 30% и ниже, произошедшее по причине рубцового поражения. | Протекающие хронически неспецифические болезни лёгких (ХНЗЛ) |
| Поражение всех артерий коронарного вида диффузного типа, наблюдающееся при артериосклерозе Менкенберга. | Болезни онкологического типа |

Данные показатели носят относительный характер. Эта операция не рекомендуется и пациентам пожилого возраста, но в этом случае условиями, определяющими возможность выполнения шунтирования, являются скорее риски в процессе операционного вмешательства и послеоперационные риски.
Препятствием для наложения шунтов может послужить и тяжёлое состояние оперируемого, гипертензия артерий неконтролируемого типа, неизлечимые недуги, стеноз крупных артерий, широко распространившийся как по многим их участкам, так и по более мелким сосудам, и произошедший незадолго до операции инсульт.
До недавнего времени наличие острого инфаркта миокарда в анамнезе категорически препятствовало шунтированию, сегодня возможность его проведения при этих условиях определяется оценкой врача.
Какие обследования необходимо пройти
Шунтирование сердца – это метод лечения, проводящегося как в запланированном варианте, так и в качестве срочного операционного вмешательства.
Экстренные обследования включают:
- выявление группы крови и её резус-фактора;
- электрокардиография;
- установление степени свёртываемости крови.
В число обследований, необходимых для запланированной операции, входят:
- анализ крови общего типа;
- проверка на наличие вирусов иммунодефицита и гепатита;
- анализ мочи общего типа;
- ЭКГ;
- выявление уровня свёртываемости крови;
- установление группы крови и её резус-фактора;
- анализ крови биохимического типа;
- сдача рентген снимков области груди;
- эхокардиоскопия.

Особое значение имеет предварительное доскональное исследование аорты, включающее визуальный осмотр, пальпаторную диагностику и обследование методом ультразвука.
Чреспищеводная эхокардиография и эпиаортальное обследование с помощью ультразвука служат наиболее подробными способами определить, в каком состоянии пребывают стенки аорты, помогают выявить необходимые нюансы в проведении операции и самый подходящий путь лечения больного.
При назначении регулярного медикаментозного лечения, в частности, антикоагулянтами, или хронически протекающих недугах, об этом обязательно следует заранее сообщить доктору. Цены обследований разнятся в зависимости от выбранного медицинского учреждения, клинический анализ крови, согласно постановлению врачебно-консультационной комиссии, проводят бесплатно.
Подготовка
Стандартными предварительными к операционному вмешательству мерами являются медицинские процедуры, ограничения по приёму пищи, медикаментов, и обработка области выполнения хирургических процедур. Больной должен подписать документ о согласии на операцию. Следует сбрить волосы в оперируемых местах, включая участки конечностей, откуда будут браться будущие шунты.
В день до операции можно позволить себе воду и лёгкий ужин, после наступления полуночи пить нельзя. Также необходимо проконсультироваться у анестезиолога, оперирующего врача и специалиста по вопросам лечебных дыхательных и физических упражнений. Поужинав, пациент выполняет последний приём лекарств. Ночью и утром следует принимать душ и выполнять очистку кишечника.
В качестве препаратов перед АКШ больным в основном рекомендуют средства, снижающие уровень холестерина, статины, клопидогрель и аспирин, приём последних двух должен быть отменён в период от 10 дней до недели перед шунтированием.

Приём лекарств и их видов регламентируется лечащим врачом. Дозировка статинов обычно составляет 10-80 мг в сутки во время ужина. Также употребляются лекарства, снижающие факторы риска и степень проявления ИБС и атеросклероза.
Процедура
В период часа-получаса до начала хирургического вмешательства больной в отделении принимает медикаментозные седативы, затем его везут на каталке и кладут на операционный стол. Здесь оборудуют катетеризацию мочевого пузыря и венозный ввод, пациента подключают к датчикам, следящим за АД, ЭКГ, интенсивностью дыхания и обогащения крови кислородом.
Происходит ввод медикаментов, после чего больной засыпает. Анестезиолог налаживает искусственное дыхание путём инкубации трахеи. Первым этапом выполнения стандартной процедуры шунтирования является открытие доступа к сердцу через вскрытие грудной клетки, затем происходит выделение левой грудной артерии и изъятие из конечностей вен для шунтирования.
Пациента подключают к аппарату искусственного кровоснабжения, останавливая сердце методом кардиоплегии, для выполнения АКШ применяются стабилизирующие обрабатываемую область миокарда приспособления. При операции без остановки сердца ИК не задействуется, врач для удобства временно фиксирует область работающего сердца с помощью оборудования.

Данная методика отличается более краткой реабилитацией и отсутствием вреда организму от ИК.
Заключительными шагами хирургического вмешательства являются выключение искусственного кровообращения, возвращение сердца в нормальный режим работы временным подсоединением к специальным электродам и установка дренажа при зашивании грудной клетки. Время проведения АКШ зависит от индивидуальных особенностей организма, числа создаваемых шунтов, и составляет от 4 до 6 часов.
Прооперированные помещаются под наблюдение в отделение реанимации на период около 2 дней. Конечность, из которой брали шунт, может на короткое время потерять чувствительность.
После стандартного профессионально выполненного аортокоронарного шунтирования без осложнений пациент может испытывать лишь лёгкие дискомфортные ощущения в области грудной клетки и малую степень головокружения.
Восстановление после
После операции следует постепенно наращивать физическую активность, проходя всё больше расстояния каждый день. Расход энергии нетренированным сердцем значительно превышает деятельность сердечной мышцы человека, ведущего здоровый образ жизни.
После наложения шунтов врачи консультируют больных о том, когда можно начинать ходить, как им двигаться, ложиться, вставать и поворачиваться в постели, чтобы не повредить швы. Шунтирование сердца – это операция, последствиями которой могут быть колебания настроения.

Прооперированным нельзя участвовать в стрессовых ситуациях и испытывать волнение, рекомендуется выработать контроль эмоций. Первое время необходимо не допускать подъёма предметов весом более 2 кг и напряжения плечевого пояса. Выписка из больницы обычно происходит к концу второй недели, для полного восстановления понадобится около 2-3 месяцев.
На это влияет возраст и состояние здоровья больного. Рекомендации к поведению и образу жизни после шунтирования, а также соответствующие лекарства, дозировка и время их приёма должны быть назначены врачом в индивидуальном порядке.
В большинстве случаев прописывают продолжительный или постоянный приём аспирина, бета-блокаторов, средств, снижающих уровень холестерина или статинов. Некоторые из медикаментов, которые, согласно данным Американской Организации Сердца, должны применяться для профилактики и препятствования развития атеросклероза, ИБС и восстановления после аортокоронарного шунтирования.
Таблица:
| Лекарство | Дневная доза | Цена |
| Аспирин | от 81 до 325 мг | от 73 руб. |
| Клопидрогель | 75 мг | от 227 руб. |
| Прасугрел | 10 мг | 3730 руб. |
| Тикагрелор | 90 мг | от 2821 руб. |
| Варфарин | МНО 2,0-3,0, цель-2,5 | от 88 руб. |
| Аторвастатин | 40-80 мг | от 113 руб. |
| Розувастатин | 20-40 мг | от 237 руб. |
| Бисопролол | 5-20 мг | от 83 руб. |
| Метопролол | 50-200 мг | от 26 руб. |
| Карведилол | 25-50 мг | 106 руб. |

Данные препараты не являются лекарствами общего пользования и применяются в зависимости от индивидуальных особенностей здоровья пациента. Не следует употреблять медикаменты без назначения лечащего врача и превышать дневную дозировку лекарств даже при пропусках в графике приёма.
Как долго сохранится результат
Выполнение АКШ не означает, что ишемическая болезнь сердца полностью исчезнет, а повлёкшие операцию поведение и образ жизни можно оставить без изменений. Длительность периода улучшенного качества жизни после операции прямо зависит от соблюдения выданных врачом рекомендаций, избавления от вредных привычек и правильного питания.
Шунт, сформированный из бедренной подкожной вены, в среднем может прослужить 10 лет, как и шунт из артерии грудной клетки. Артерии из предплечья сохраняют хорошую проходимость в течение 5 лет. При непр
