Какие противопоказания к удалению желчного пузыря
Удаление желчного пузыря, именумое холецистэктомия, является весьма распространенным видом хирургического вмешательства.
Её проведение возможно двумя способами – традиционным полостным (лапаротомия) и малоинвазивным (лапароскопия).
Вторая методика в настоящее время применяется чаще, поскольку является менее травматичной. Данная методика оперативного вмешательства хорошо отработана и является основной при проведении плановых холецистэктомий. В этой статье мы рассмотрим суть лапароскопии желчного пузыря, а также противопоказания к применению этого способа хирургического вмешательства.
Лапароскопические операции на желчном пузыре – общие принципы
Термин “лапароскопия желчного пузыря” подразумевает проведение удаления этого органа методом лапароскопического доступа. Операции по удалению желчных камней с сохранением этого органа практически не проводятся, поскольку наличие многочисленных конкрементов подразумевает резекцию пузыря целиком, а для устранения единичных желчных камней используются иные методы (ударно-волновая литотрипсия, лазерное дробления или медикаментозное растворение), которые позволяют вывести камни естественным путем. Лапароскопической эта операция называется по виду доступа к оперируемому органу, при котором доступ в операционную зону производится с помощью лапароскопа – специального инструмента.
Для того, чтобы лучше представить себе отличие между лапаротомией и лапароскопией, разберем основные принципы проведения обеих операций:
- традиционное полостное вмешательство осуществляется посредством достаточно большого разреза передней стенки брюшины, через который хирург непосредственно видит оперируемый орган и удаляет его при помощи инструментов, которые он держит в руках. Сам термин «лапаротомия» состоит из двух частей: “лапар” (в переводе – живот) и “томия” (переводится как резать). Доступ к оперируемому органу через такой разрез называется лапаротомическим;
- лапароскопические операции выполняются с помощью особых инструментов: троакаров (манипуляторов) и лапароскопа. Сам лапароскоп по своей сути – это видеокамера со встроенным фонариком, которую вводят в брюшную полость посредством небольшого (около сантиметра) прокола в передней стенке брюшины. Изображение с лапароскопа выводится на экран, и врач контролирует ход вмешательства с его помощью, не имея непосредственного визуального контакта с оперируемым органом. Управление же хирургическими инструментами хирург осуществляет с помощью троакаров, которые представляют собой вводимые через такие же проколы полые трубки. Через эти полые отверстия инструмент доставляется к оперируемому органу, а специальные приспособления на этих манипуляторах позволяют врачу ими двигать. Другими словами, лапароскопия осуществляется с помощью трех трубок, через одну из которых вводится видеокамера, а через две другие – хирургический инструмент.
При этом этапы операции и её суть для обоих способов являются идентичными.
Состояние пациента после лапароскопии
Как правило, после термина «лапаротомия» или “лапароскопия” добавляется название проводимой операции или оперируемого органа. Поскольку в случае желчного пузыря речь идет о его удалении, говорят просто «лапароскопия желчного пузыря», опуская само слово «удаление».
При проведении холецистэктомии методом лапароскопического доступа, всегда применяется общий наркоз (эндотрахеальный), подразумевающий обязательное подключение аппарата ИВЛ (искусственной вентиляции легких).
Такой газовый наркоз выполняется через специальную трубку, посредством которой оперируемый пациент дышит с помощью аппаратуры ИВЛ. Если же применение эндотрахеального наркоза невозможно (к примеру, пациент страдает бронхиальной астмой), то возможно применение внутривенного типа общего наркоза, но и в данном случае использование ИВЛ является обязательным.
Чем холецистэктомия лапароскопическим способом лучше лапаротомии?
По сравнению с традиционным полостным вмешательством у лапароскопии есть целый ряд несомненных преимуществ, которые и способствовали популяризации этой методики:
- минимальное травмирование передней стенки брюшины, так как производится не большой полостной разрез, а четыре небольших прокола;
- болевой синдром после лапароскопической операции незначителен, и чаще всего стихает уже спустя сутки после вмешательства;
- уже спустя несколько часов после такого малоинвазивного вмешательства пациент в состоянии совершать простые движения и даже ходить;
- срок пребывания в стационаре после лапароскопии составляет от одного до четырех дней (после лапаротомии – от десяти дней до двух недель);
- длительность периода реабилитации после такого малотравматичного вмешательства значительно меньше, чем после традиционной операции;
- риск возникновения послеоперационных осложнений (например, послеоперационной грыжи) – минимален;
- хороший косметический эффект, поскольку шрамы от проколов (в отличие от большого полостного шва) почти не заметны и не доставляют эстетического дискомфорта.
В связи с перечисленными преимуществами, большинство плановых операций по удалению желчного пузыря проводят именно лапароскопическим методом. Лапаротомия применяется в случаях экстренного вмешательства, когда на кону стоит жизнь пациента, при наличии противопоказаний к лапароскопии и в тех медучреждениях, где техническая оснащенность не позволяет использовать малоинвазивные хирургические методы.
Ход операции лапароскопии желчного пузыря
Как было сказано выше, эта операция проводится под общим наркозом (как, впрочем, и лапаротомия). Это обусловлено тем, что применение такого наркоза позволяет надежно купировать чувствительность тканей (а, следовательно, и болевые ощущения), а также хорошо расслабляет брюшной пресс, чего нельзя получить при использовании местной анестезии. После того, как пациента впадает в наркотический сон, специалист-анестезиолог через вводимый в желудок зонд удаляет остатки газов и жидкостей, что позволяет предотвратить спонтанную рвоту и попадание в дыхательные пути содержимого желудка, что может вызвать удушье (асфиксию). Этот зонд находится в пищеводе в течение всего оп5ерационного процесса. После введения зонда на лицо пациента накладывается специальная маска, закрывающая и рот, и нос, которая подключается к аппаратуре ИВЛ.
Именно это оборудование обеспечивает дыхание оперируемого больного, поскольку в ходе операции для обеспечения свободного операционного пространства в брюшную полость закачивается газ, который оказывает давление на диафрагму, вследствие чего легкие сильно зажимаются и самостоятельно функционировать не могут. Только после совершения перечисленных манипуляций за дело берется хирург и его операционная бригада. В пупочной складке врач выполняет надрез полукруглой формы, закачивает в брюшную полость газ (чаще всего – углекислый), который расправляет органы и обеспечивает доступ к оперируемой области. Затем через надрез посредством троакара вводится лапароскоп (видеокамеру с фонариком). После этого вдоль линии правого подреберья врач выполняет еще два-три надреза и вводит через них троакары с хирургическим инструментом, с помощью которого и осуществляются необходимые хирургические манипуляции.
Первым делом хирург проводит осмотр оперируемого органа. Если доступ к желчному пузырю перекрыт спайками, образовавшимися в результате хронического воспаления, сначала рассекаются они, чтобы освободить доступ к удаляемому органу. После этого хирург оценивает напряженность и наполненность пузыря. Если удаляемый орган напряжен сильно, то сначала проводится разрез его стенки для того, чтобы отсосать из полости пузыря небольшое количество жидкости. Затем на желчный пузырь накладывается зажим, а после этого из окружающих тканей врач выделяет общий желчный проток (холедох), который идет из пузыря в двенадцатиперстную кишку.
Этот проток перерезается, после чего из тканей хирург выделяет пузырную артерию. На сосуд накладываются зажимы, между которыми проводится разрез. Затем выполняется тщательное зашивание просвета кровоснабжающей орган артерии. Лишь после того, как желчный пузырь будет освобожден от пузырного протока и артерии, начинается непосредственное выделение органа из его ложа, которое находится под печенью. Отделение органа от этого ложа выполняется постепенно и медленно, в процессе осуществляя прижигание электротоком всех сосудов, которые начинают кровоточить.
Когда желчный пузырь полностью отделяется от окружающих его тканей, орган извлекают наружу через косметический прокол небольшого диаметра в области пупка. После извлечения пузыря хирург посредством лапароскопа проводит тщательный осмотр брюшной полости с целью обнаружения кровоточащих сосудов, остатков желчи и прочих патологических изменений. Все кровоточащие сосуды прижигают, измененные ткани (если такие обнаруживаются) – удаляют, а затем в брюшную полость вводят антисептический раствор, после промывки которым его отсасывают.
В конце операции врач извлекает из тела пациента все введенные троакары, а оставшиеся после них проколы либо заклеивает, либо зашивает. В некоторых случаях один прокол оставляют открытым и вводят в него дренажную трубку (как правило, на один-два дня). Это делается для того, чтобы остатки промывочного антисептика могли свободно покинуть полость брюшины. Если же желчь из пузыря в процессе проведения вмешательства не выливалась, а сам орган не был воспален, то такой дренаж может и не использоваться.
Стоит сказать, что в некоторых случаях хирург может принять решение о переходе с лапароскопической операции в лапаротомию.
Такое возможно в случаях, когда удаляемый орган чересчур сильно спаян с тканями, его окружающими, и его удаление при помощи лапароскопического инструмента не представляется возможным.
Вообще, при возникновении любых осложнений в ходе операции, которые нельзя устранить без прямого доступа к операционной зоне, лапароскопия перетекает в традиционное полостное вмешательство.
Показания и противопоказания к операции лапароскопии желчного пузыря
Такой вид оперативного вмешательства по удалению желчного пузыря назначается в следующих случаях:
| № | Полезная информация |
|---|---|
| 1 | хронический бескаменный или калькулезный холецистит |
| 2 | полипы в полости этого органа, размер которых больше 10-ти миллиметров |
| 3 | холестероз (отложения холестерина на стенках пузыря) |
| 4 | острая форма холецистита (в первые двое – трое суток после приступа) |
| 5 | при камнях в желчном пузыре, если камень или множественные камни иным способом вывести из организма невозможно |
| 6 | иные патологии, развитие которых угрожает возникновением серьезных осложнений |
Противопоказаниями к проведению лапароскопического вмешательства для удаления этого органа являются:
- наличие в области удаляемого органа абсцесса;
- в случае тяжелых патологий сердечно-сосудистой и/или дыхательной систем (на стадии декомпенсации);
- при беременности, если до родов остается менее 27-ми недель (третий триместр);
- если расположение органов в брюшной полости до конца не ясно;
- если на органах брюшной полости уже проводились лапаротомические (полостные) операции;
- при внутрипеченочном расположении желчного пузыря;
- при наличии у пациента панкреатита в острой форме;
- при наличии механической желтухи, которая явилась результатом закупорки жёлчных протоков;
- если есть подозрение на присутствие в органе злокачественной опухоли;
- при сильных рубцовых изменениях в связке печень – кишечник или в области шейки желчного пузыря;
УЗИ желчного пузыря
- если у пациента есть нарушения, связанные со свертываемостью крови;
- при наличии между желчными протоками и кишечником свищей;
- при остром гангренозном или перфоративном холецистите;
- в случае так называемого “фарфорового” холецистита;
- если у пациента есть вживленный кардиостимулятор.
Другими словами, не всегда возможна именно лапароскопия желчного пузыря. Противопоказания (если назрела необходимость удаления желчного) вынуждают использовать традиционную полостную методику.
YouTube responded with an error: The request cannot be completed because you have exceeded your <a href=»/youtube/v3/getting-started#quota»>quota</a>.
Новый проект на сайте:
ВОЗ стандарты развития ребенка: серия анимированных онлайн-калькуляторов
Следите за развитием Вашего ребенка. Сравните его рост, вес, индекс массы тела с эталонными показателями, разработанными экспертами ВОЗ…
Способы проведения операции по удалению жёлчного пузыря
Лапароскопия жёлчного пузыря
Недостатки лапароскопической холецистэктомии
Противопоказания к лапароскопии жёлчного пузыря
Дооперационное обследование
Подготовка к лапароскопии жёлчного пузыря
Открытая холецистэктомия
Итак, что лучще: лапароскопия или открытая операция?
Если камень в общем жёлчном протоке
Постхолецистэктомический синдром
Операция по удалению жёлчного пузыря, или холецистэктомия, на протяжении многих десятилетий остаётся одной из наиболее часто выполняемых операций на органах брюшной полости. Как правило, вынуждают к удалению жёлчного пузыря жёлчекаменная болезнь, острый холецистит, далеко зашедший хронический холецистит. Значительно реже холецистэктомия производится по поводу заболеваний опухолевой природы, врождённых аномалий жёлчевыводящей системы и др.
Способы проведения операции по удалению жёлчного пузыря
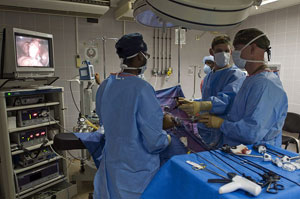
В операционной во время выполнения лапароскопической операции. Миниатюрная телекамера лапароскопа передаёт многократно увеличенное изображение операционного поля на внешний монитор.
Практикуют два метода удаления жёлчного пузыря:
- Открытая холецистэктомия — традиционно выполняемая операция по удалению жёлчного пузыря через широкий разрез в правом подреберье. Методика её выполнения отработана давно и во всех деталях, и каждый уважающий себя хирург владеет ею досконально.
- Лапароскопия жёлчного пузыря — набирающая популярность щадящая технология операции, основанная на достижениях современной телевизионной и др. техники.
В идеале, эти технологии должны дополнять друг друга, а не конкурировать, но, к сожалению, такое явление имеет место.
Лапароскопия жёлчного пузыря
Лапароскопическая холецистэктомия предполагает оперативное вмешательство через узкие каналы в брюшной стенке (0,5-1см) при помощи телескопического устройства, снабженного видеокамерой, осветителем и др. приспособлениями — лапароскопа, а также ряда специальных инструментов.
Времена, когда лапароскопической методике приходилось доказывать свое превосходство над традиционной открытой холецистэктомией, миновали. Лапароскопия успешно отвоевала свое заслуженное место в хирургии брюшной полости, критическое отношение к ней осталось уделом отпетых ретроградов.
Преимущества лапароскопического удаления жёлчного пузыря очевидны и неоспоримы:
- Важнейшее достоинство метода, на котором меньше заостряют внимание — закрытая и аподактильная методика операции, когда контакт с оперируемыми тканями осуществляется исключительно при помощи ииструментов, значительно снижает риск инфекционных осложнений.
- Малая травматичность оперативного вмешательства.
- Кратковременная госпитализация — 1-2 дня, в ряде случаев возможны и амбулаторные операции.
- Очень малые разрезы (0,5-1 см) гарантируют отличный косметический результат.
- Быстрое восстановление трудоспособности — в течение 20 дней.
- Следует отметить и ещё одно положительное качество методики — пациентам, имеющим показания к операции, легче решиться на лапароскопическое вмешательство, что уменьшает число запущенных случаев.
Лапароскопическая технология не стоит на месте. Уже разработана и успешно применяется методика проведения холецистэктомии через три канала. А косметическая микро-лапароскопия через сверхтонкие каналы диаметром всего 2мм (только основной канал для лапароскопа по-прежнему 10мм) даёт идеальный косметический результат — следы от разрезов можно обнаружить только под лупой.
Недостатки лапароскопической холецистэктомии
Лапароскопическая методика, наряду с бесспорными преимуществами, имеет и специфические недостатки, которые в некоторых случаях вынуждают отказаться от неё в пользу открытой операции.
Для обеспечения рабочего пространства и достаточного обзора во время лапароскопии в брюшную полость вводится под определённым давлением углекислый газ. Возросшее по этой причине давление в венозной системе большого круга кровообращения (т. н. центральное венозное давление), а также давление на диафрагму, ухудшают условия для сердечной деятельности и дыхания. Указанный негативный эффект значим лишь при наличии серьёзных проблем с сердечно-сосудистой и дыхательной системой.
Лапароскопическая технология значительно ограничивает возможности интраоперационной (проводимой по ходу операции) диагностики в сравнении с открытой операцией, предоставляющей хирургу возможность «всё пощупать руками».
Лапароскопия неприменима в неясных случаях, когда может возникнуть необходимость изменения плана операции по ходу её выполнения в зависимости от выявленных патологических изменений.
Два последних обстоятельства требуют от хирурга иной философии подготовки к операции. Избежать конфуза позволяет тщательнейшее дооперационное обследование и решительный отказ от тактики некоторых старых хирургов: «разрежем — посмотрим».
Противопоказания к лапароскопии жёлчного пузыря
Противопоказания к лапароскопическому удалению жёлчного пузыря определяются вышеописанными особенностями лапароскопии:
- Тяжёлое общее состояние.
- Заболевания, протекающие с выраженной сердечной и дыхательной недостаточностью.
- Опухолевая природа заболевания.
- Механическая желтуха (желтуха, развившаяся вследствие механического препятствия оттоку жёлчи во внепечёночных протоках: камень, рубцовое сужение, опухоль и др.).
- Повышенная кровоточивость.
- Выраженный спаечный процесс в верхнем этаже брюшной полости.
- Кальциноз стенок жёлчного пузыря, или т. н. «фарфоровый» жёлчный пузырь. При таком состоянии пузыря он может преждевременно разрушиться в брющной полости.
- Поздние сроки беременности.
- Наличие острого панкреатита.
- Перитонит — разлитое воспаление брюшной полости.
Следует сказать, что развитие лапароскопической техники и растущий опыт хирургов неуклонно суживают круг противопоказаний. Так, ещё недавно абсолютными противопоказаниями к лапароскопическому удалению жёлчного пузыря считались острый холецистит и наличие камней в жёлчных протоках. Сейчас же эти противопоказания успешно преодолены.
Дооперационное обследование
Дооперационное обследование, во избежание непредвиденных сложностей, нередко вынуждающих завершать начатую лапароскопию открытой операцией через большой разрез, должно быть продуманным и всесторонним:
-
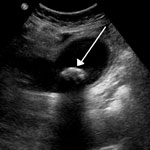
УЗИ — обязательное стандартное исследование позволяет оценить состояние не только жёлчного пузыря, но и соседних органов: печени и поджелудочной желены, наличие камней в жёлчном пузыре и их размеры и т. п. К сожалению, УЗИ имеет существенный недостаток: плохая визуализация камней в конечном отделе общего жёлчного протока, прикрытом поджелудочной железой. А именно в этом отделе предпочитают останавливаться камни, мигрировавшие из жёлчного пузыря. Заподозрить наличие камней в общем жёлчном протоке заставляют предшествовавшие длительные приступы жёлчных колик, постоянные боли, желтуха, выявление на УЗИ расширенных жёлчных протоков, повышение уровня щёлочной фосфатазы, билирубина. - Магнитно-резонансная томография (МРТ) в таких случаях позволяет внести ясность, достоверно обнаруживая камни, а также и другие проблемы (рубцовые сужения, воспалительные явления и др.) во всех отделах жёлчных протоков.
- Компьютерная томография (КТ) незаменима в неясных ситуациях, предоставляя ценную информацию о состоянии околопузырных тканей, о развитии спаечного процесса, о состоянии других органов брюшной полости.
- Обследование сердечно-сосудистой и дыхательной системы (ЭКГ, рентгенография легких и др.) также обязательно, принимая в внимание возможное негативное воздейтвие лапароскопии на эти системы.
- Лабораторное обследование призвано обнаружить нарушение деятельности печени (билирубин, трансаминазы, щелочная фосфатаза, тимоловая проба и др.) и поджелудочной железы.
Качественное и всестороннее обследование, предшествующее лапароскопии жёлчного пузыря, даёт возможность предвидеть вероятные трудности и вовремя принять решение о способе, объеме и, наконец, о самой целесообразности хирургического вмешательства.
Подготовка к лапароскопии жёлчного пузыря
Как и любая операция на брюшной полости, лапароскопия жёлчного пузыря требует определённой подготовки:
- за неделю до операции по согласованию с лечащим врачом следует отменить препараты, снижающие свёртываемость крови (антикоагулянты, нестероидные противовоспалительные средства, витамин Е)
- в день перед операцией принимают только лёгкую пищу
- после полуночи перед операцией нельзя ничего есть и пить
- для очистки кишечника накануне вечером и утром принимают по назначению лечащего хирурга специальные препараты, или производят очистительные клизмы
- утром перед операцией принимают душ, желательно с антибактериальным мылом
Открытая холецистэктомия
Открытую холецистэктомию, или удаление жёлчного пузыря традиционным способом через широкий разрез, не следует считать пережитком прошлого. Несмотря на расширение возможностей лапароскопии жёлчного пузыря, открытая холецистэктомия сохраняет свою актуальность. Она показана при наличии специфических противопоказаний к лапароскопии.
Открытой холецистэктомией приходится завершать 3-5% лапароскопических операций при появлении непредвиденных трудностей.
Значительное число открытых холецистэктомий продолжают выполнять по причине отсутствия реальной возможности провести лапароскопическое удаление жёдчного пузыря: отсутствие в конкретной больнице необходимого оборудования, опытного лапароскописта и т. п.
И наконец, вносит свою лепту и предубеждённость части хирургов в отношении лапароскопии.
Итак, что лучше: лапароскопия или открытая операция?
| лапароскопия жёлчного пузыря | открытое удаление жёлчного пузыря | |
|---|---|---|
| показания | ▪ острый и хронический холецистит ▪ жёлчекаменная болезнь | ▪ острый и хронический холецистит ▪ жёлчекаменная болезнь ▪ заболевания опухолевой природы и др. |
| противопоказания | имеет противопоказания | при жизненных показаниях противопоказаний не имеет |
| подготовка к операции | обычная для полостных операций | обычная для полостных операций |
| длительность операции | 30-80 минут | 30-80 минут |
| требования к оборудованию | необходимо лапароскопическое оборудование | необходим обычный хирургический инструментарий |
| требования к квалификации хирурга | +++ | ++ |
| анестезия | наркоз | наркоз |
| число и длина разрезов | 3-4 разреза длиной 0,5-1 см | один разрез длиной 15-20 см |
| % осложнений | 1-5% | 1-5% |
| болевые ощущения после операции | + | +++ |
| швы | не снимают | снимают на 6-7 день |
| развитие послеоперационных грыж | — | ++ |
| косметический дефект | — | ++ |
| питание после операции | в 1-й день можно есть и пить | в 1-й день можно пить, со 2-го дня можно есть |
| двигательный режим после операции | в 1-й день можно садиться в постели, на 2-й можно вставать и ходить | на 3-4 день можно вставать и ходить |
| длительность пребывания в стационаре | 1-2 дня | 10-14 дней |
| нетрудоспособность | до 20 дней | до двух месяцев |
| физическая нагрузка | через 5 недель | через 2-2,5 месяца |
| полное восстановление | 3-4 месяца | 3,5-4,5 месяца |
Если камень в общем жёлчном протоке
Довольно нередка миграция камней из жёлчного пузыря в общий жёлчный проток. При застревании камня в общем жёлчном протоке возможно полное или частичное нарушение оттока жёлчи из печени в кишечник, что является причиной механической желтухи. Случается и бессимптомное пребывание камня в протоке.
В идеале об этом следует знать заранее. Тем не менее, случаи оставления недиагностированных камней в протоке имели и имеют место. Естественно, операция не приносит ожидаемого результата, и только после дополнительного обследования обнаруживается истинная причина неудачи. Подобные случаи, разумеется, не идут на пользу репутации хирурга, а потому хорошим тоном в хирургии жёлчного пузыря является проверка проходимости общего жёлчного протока по ходу выполнения холецистэктомии — интраоперационная холангиография. Производится такая проверка путём введения в жёлчные протоки рентгеноконтрастного вещества с последующей рентгенографией. Холангиографию практикуют как во время открытой, так и лапароскопической холецистэктомии.
До недавнего времени камень в общем жёлчном протоке или даже такое подозрение являлись абсолютным противопоказанием к лапароскопическому удалению жёлчного пузыря. Сейчас же благодаря совершенствованию лапароскопической техники хирурги всё чаще решаются оперировать таких больных через лапароскоп.
Постхолецистэктомический синдром
Постхолецистэктомический синдром — синдром, развивающийся после удаления жёлчного пузыря. В медицинской науке нет единой трактовки этого понятия.
Говоря простым языком, постхолецистэктомический синдром обьединяет в себе те случаи, когда после удаления жёлчного пузыря лучше не стало, или стало ещё хуже. По разным оценкам, частота развития постхолецистэктомического синдрома достигает 20-50%. Причины таких ситуаций самые разнообразные:
- Недиагностированные заболевания гепатопанкреатической зоны (хронический панкреатит, холангит, камни и рубцовые сужения общего жёлчного протока, опухоли и др.), язвенная болезнь желудка и двенадцативерстной кишки, рефлюкс-эзофагит, диафрагмальная грыжа, проявления которых были ошибочно приняты за хронический холецистит.
- Погрешности в операции, когда оставлен слишком длинный остаток пузырного жёлчного протока или даже часть жёлчного пузыря, в которых находит пристанище воспалительный процесс и даже образуются новые камни. Случаются также повреждения жёлчных протоков, что приводит к их рубцовому сужению.
Лучший способ избежать развития постхолецистэктомического синдрома — самое тщательное дооперационное обследование не только жёлчного пузыря, но и других органов брюшной полости, а также полная уверенность в целесообразности холецистэктомии и в умении хирурга её делать.
Читайте продолжение: Диета после удаления жёлчного пузыря
