Кератоконус противопоказания к работе

Кератоконус — что это такое. Описание заболевания
Кератоконус – это дегенерация глаза, вследствие которой роговица истончается и меняет форму с нормальной сферической на конусообразную.
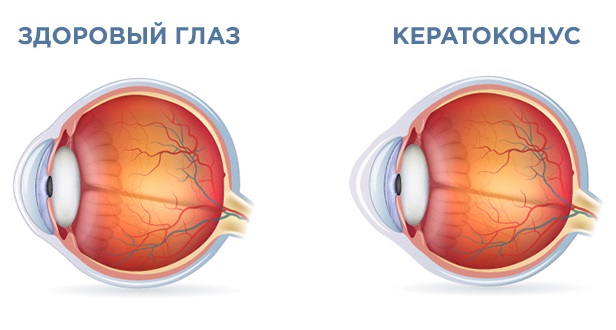 Кератоконус — что это такое и чем патология разнится от здорового глаза
Кератоконус — что это такое и чем патология разнится от здорового глаза
Первые признаки заболевания проявляются у людей чаще всего ещё с подросткового возраста. Сначала поражается один глаз, позже симптомы проявляются и на втором. Зафиксированы случаи, когда кератоконус проявлялся у людей после 25 лет. Пожилые редко сталкиваются с данной болезнью.
На потерю роговицей эластичности влияет уменьшение количества кератин-сульфата, коллагена и общего белка в организме, недостаток ферментов, снижение активности антиоксидантов, из-за чего она легко растягивается и принимает другую форму.
Как выглядит кератоконус глаза: фото

Причины возникновения
Что такое кератоконус и что является причиной появления этого заболевания, пытались выяснить многие учёные. Наиболее правильным объяснением этой дегенерации врачи считают наследственную энзимопатию, которая проявляется ещё с подросткового возраста.
Доктора находят связь кератоконуса с такими заболеваниями как:
- врождённый амавроз Лебера;
- атопический дерматит;
- синдром Дауна;
- экзема;
- пигментная ретинопатия;
- кератоконъюнктивит;
- бронхиальная астма;
- травматические или вирусные кератиты;
- сенная лихорадка;
- синдром Марфана и др.
За возникновение дегенерации роговицы также отвечает приём кортикостероидов. На состояние глаза влияет и состояние окружающей среды. Пыльный воздух, облучение ультрафиолетом, радиация также являются возбудителем кератоконуса, а микротравмы и механическое воздействие на глаз способствуют прогрессированию.
Симптомы
Пациент с этим заболеванием, который впервые обращается к врачу, будет жаловаться на:
- ухудшение остроты зревния;
- ореолы вокруг источников света;
- быстрая усталость глаз;
- повышенную чувствительность, раздражение;
- двойственность в глазах;
- объёмные буквы при чтении;
- зуд и жжение;
- изначально ухудшение остроты зрения в вечернее время, а после при дневном освещении.

При остром кератоконусе пациент будет жаловаться на резкую потерю зрения и сильную глазную боль. Этот тип заболевания длится около трёх недель, после чего зрение медленно улучшается. Острый кератоконус может сопровождаться разрывом роговицы и появлением рубцов на ней.
Стадии кератоконуса
Существует много различных классификаций заболевания.
Самая популярная из них – это классификация по Amsler, которая выделяет 4 стадии кератоконуса:
- 1 стадия характеризируется остротой зрения 1,0-0,5, неправильным астигматизмом. На данном этапе возможна корректировка зрения линзами цилиндрической формы;
- 2 стадия – острота зрения 0,4-0,1, наблюдается более выраженный астигматизм, но всё ещё поддающийся коррекции;
- 3 стадия характеризируется остротой зрения 0,12-0,02, истончением роговицы и изменением её формы. Для коррекции используются жёсткие линзы;
- 4 стадия – острота зрения 0,02-0,01. На данном этапе коррекция невозможно из-за принятия роговицей конической формы и её помутнения.
Сроки развития кератоконуса
Болезнь имеет свойство долго прогрессировать (10-15 лет), а иногда на начальном этапе останавливается, что сопровождается долговременной ремиссией. Часто люди не знают о том, чем грозит кератоконус и что это такое, и это становится причиной, почему они не считают понижение остроты зрения столь опасным.
Осложнения кератоконуса
Заболевание имеет ряд осложнений, таких как резкое снижение зрения, помутнение роговицы, астигматизм, острый кератоконус, который сопровождается разрывом роговицы. Иногда осложнения могут дойти до такой степени, что человек вынужден отказаться от привычного образа жизни.
Диагностика
На начальной стадии врачу-офтальмологу практически невозможно моментально определить кератоконус, поскольку симптомы схожи с другими глазными заболеваниями. Диагностировать его возможно только после тщательного и длительного обследования.
Процедуры, которые необходимо провести, включают:
- опрос и визуальный осмотр пациента;
- рефрактометрия, которая помогает определить близорукость и астигматизм вследствие дегенеративного изменения формы роговицы. Она определяется наличие такого заболевания, как кератоконус, и чего от этого стоит ожидать на определенной стадии. Голову пациента фиксируют на подставке рефрактометра и говорят смотреть на дальнюю точку в аппарате;
- диафаноскопия с помощью просвечивания глаза электрической лампочкой помогает определить наличие на радужке клиновидной тени;
- скиаскопия помогает исследовать рефракцию глаза. При кератоконусе наблюдается нестандартное преломления света – «симптом ножницы»;
- офтальмоскопия исследует зрительный нерв, сетчатку, сосудистую оболочку с помощью яркого света, который отражается от глазного дна;
- кератотопография предоставляет данные о передней камере глаза и толщине роговицы. Результаты дают возможность тщательно спланировать операцию;
- фотокератометрия – компьютерное обследование, которое определяет наличие деформации роговицы кератоконуса начальной стадии;
- биомикроскопия помогает рассмотреть истончение роговицы, степень помутнения, наличие трещин, исследовать глубокую переднюю камеру. С помощью процедуры наблюдают «признак Мюнсена», отложения гемосидерина и полосы Вогта;
- кератопахиметрия устанавливает толщину роговицы;
- УЗИ глаза.
Как лечить кератоконус – методы лечения
Лечить кератононус консервативными методами возможно на ранних стадиях, на поздних необходимо хирургическое вмешательство.
Консервативные
На начальном этапе возможна коррекция очками или линзами, но важно учитывать, что зрение будет стремительно падать при такой болезни, как кератоконус, и что это такое заболевание, которое со временем потребует серьёзного лечения.
Врачи рекомендуют 3 раза в день употреблять такие капли как таурин, тауфон, ретинол, Квинакс и др. Пациентам прописывают облепиховое масло. Это помогает улучшить обменные процессы в организме.
Помимо этого больному назначают курс антиоксидантов, витаминов, иммуномодуляторов. Из медицинских процедур пациентам рекомендуют физиотерапию (фонофорез с токоферолом, магнитотерапию).
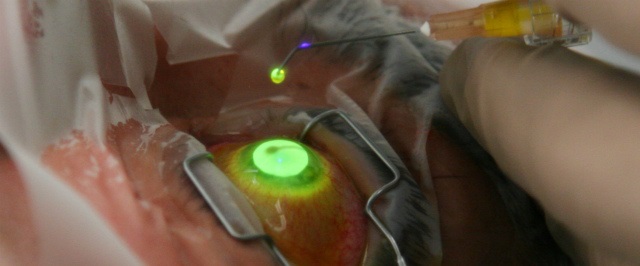 Кросслинкинг
Кросслинкинг
Кросслинкинг хорошо зарекомендовал себя в борьбе с кератоконусом. Процедура заключается в удалении верхнего эпителия роговицы и заполнения повреждённых участков раствором рибофлавина. После этого глаз облучают ультрафиолетом и на него надевают лечебную линзу.
Кросслинкинг во многих случаях помогает предотвратить развитие заболевания, в частности укрепляет роговицу. После его проведения рекомендуется корректировать зрение с использованием очков или линз.
Линзы при кератоконусе
Существует огромное количество линз, которые можно использовать в случае кератоконуса. Каждые подбираются индивидуально в зависимости от протекания заболевания, стадии и особенностей строения роговицы. В основном используются полужёсткие линзы.

Их особенность в том, что они твёрдые в центре, что помогает сдавливать конус роговицы, и мягкие по краям. Они очень хорошо подпускают воздух к глазам. Мягкая часть линз заполняется слёзной жидкость, тем самым принимая нужную форму и улучшая преломление света.
Тем, кому противопоказаны полужёсткие линзы из-за их непереносимости, офтальмологи назначают двухслойные линзы. К таким противопоказаниям следует отнести помутнение роговицы, ярковыраженную верхушку конуса. Контактные линзы состоят из двух частей: верхней жёсткой и нижней мягкой. Данный тип линз очень удобный в ношении и хорошо корректируют зрение.
Склеральные линзы, также рекомендуемые при кератоконусе, имеют большой диаметр, однако незаметны на глазу. Они не пропускают пыль и грязь. За счёт того, что линзы полностью покрывают роговицу, они не травмируют конус.
При непереносимости полужёстких линз пациентам назначают гибридные линзы. Данный тип наиболее комфортный по сравнению со всеми остальными за счёт мягкого гидрогелевого края. Благодаря этому они хорошо корректируют зрение. Изначально их носили люди с нормальной, спровоцировать папиллярный конъюнктивит, отёк роговицы и разрастание сосудов патологического характера.
Операция для лечения кератоконуса роговицы
На самых запущенных стадиях заболевания пациенту необходимо вмешательство хирурга. Одной их таких операций является кератопластика направленная на восстановление повреждённых участков роговицы путём пересадки донорского трансплантата.

В зависимости от размера участка, который необходимо заменить, кератопластика бывает локальная, тотальная, субтотальная. По отношению к слоям, которые необходимо восстановить, кератопластика делиться на переднюю послойную, заднюю и сквозную.
Операция направлена на восстановление повреждённых участков роговицы, улучшение прозрачности и остроты зрения, а также в предотвращении прогрессирования кератоконуса. Проводится она под местной анестезией или общим наркозом. Длительность операции – около 40 мин.
Стоимость операции
Цены на кератопластику самые разнообразные и зависят от многих факторов. Иногда следует отдельно оплачивать трансплантат и работу хирурга. В среднем трансплантат стоит около 98 тыс. руб., а операция – от 90 до 300 тыс. руб. и выше. При лечении кератоконуса следует брать в расчёт все оплачиваемые консультации у специалиста и стоимость проведённых процедур. Конечная цена во многом зависит от типа населённого пункта и от престижности клиники.
После операции
После кератопластики пациенту накладывают защитную повязку, которую рекомендуется носить 2-3 недели. В среднем период реабилитации длиться до 1 года. Швы снимаются на 6-12 месяц с момента проведения операции. Момент снятия швов зависит от особенности строения глаза. В течение долгого времени больному противопоказаны физические нагрузки и механические воздействия на глаз.
Наблюдения врачей показывают, что в большинстве случаев кератоконус останавливается в прогрессировании, зрение улучшается, роговица остаётся прозрачной, а также трансплантат остаётся на месте.
Противопоказания
Существует ряд противопоказаний, при которых операцию проводить запрещено. К ним относятся:
- плохая проходимость слезных потоков;
- рецидив заболеваний лёгких и сердца;
- плохая свёртываемость крови;
- нарушенное внутриглазное давление;
- воспалительные процессы в глазу.
Однако важно помнить, что не все противопоказания имеют хронический характер, и по истечению времени после избавления от болезни кератопластику проводить можно.
Кератоконус и беременность
Долгое время специалисты спорили о влиянии беременности на кератоконус. Одни утверждали, что наилучший выход – кесарево сечение, поскольку при естественных родах идёт сильное напряжение на глаза. В таком случае ход заболевания может усугубиться.

Состояние глаз при кератоконусе может ухудшиться из-за влияния гормонов, так как ткани могут отекать. Но всё же общепринято, что заболевание и беременность никак не влияют друг на друга.
Никакого вреда организму не будет нанесено, если изначально подготавливать себя к родам, выполняя гимнастику для беременных. Беременным рекомендуется разобраться в том, чем грозит кератоконус и что это такое, выполнять упражнения для укрепления мышц.
Лечение народными средствами
Важно запомнить, как правильно лечить кератоконус и что это такое заболевание, которое невозможно вылечить с помощью народной медицины.
Народные средства используются только в целях профилактики и укрепления организма во избежание осложнений.
Рекомендуется употреблять мёд и другие продукты пчеловодства. Они укрепляют иммунную систему и повышают общий тонус организма, очищая его от токсинов. Иммуноповышающую функцию выполняет также чай из эхинацеи. Из отвара ромашки, мать-и-мачехи, шалфея можно делать промывания и примочки от зуда, жжения и усталости в глазах.
Необходимо запомнить, что такое кератоконус и чем это может обернуться для глаз больного. При появлении первых же симптомов нужно оправляться к врачу и пройти все обследования, а не надеяться на самолечение. Чем раньше обнаружить проблему, тем быстрее и безопаснее для себя её можно решить.
Видео-ролики: что нужно знать о кератоконусе
Кератоконус что это такое:
Причины и лечение кератоконуса:
Кератоконус – хроническое прогрессирующее заболевание, постепенно приводящие к истончению роговицы, в результате ослабления связей коллагеновых волокон и срединных слоёв роговицы, придающих ей плотность.
Этиология кератоконуса и других видов кератэктазий в настоящее время неизвестна. Предполагается, что наличие заболевания связано с генетической предрасположенностью, которая усложняется внешними факторами.
В норме роговица имеет сферическую форму, но при истончении она вытягивается принимая форму конуса. При прохождении сквозь такую конусообразную роговицу световые лучи неравномерно преломляются и, достигая сетчатки, формируют на ней искаженное изображение. Эти изменения будут проявляться в постепенном снижение зрения и двоение, а также развивитии астигматизм.
На сегодняшний день наиболее распространенными методами лечения, применяющимися при начальных стадиях кератоконуса, являются использование жесткие газопроницаемых контактных линз и имплантация интрастромальных роговичных сегментов (ИРС).
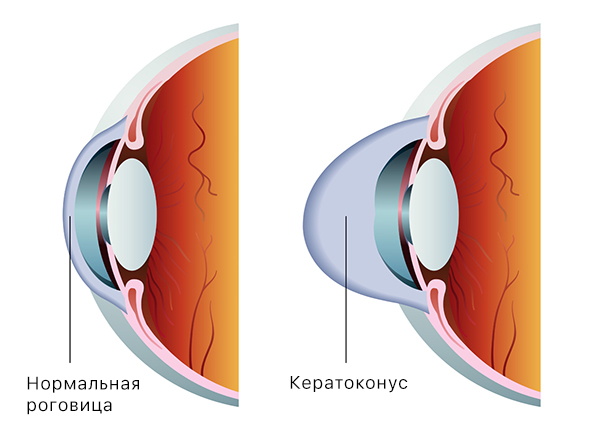
В большинстве случаев радикального хирургического лечения кератоконуса выполняется послойная или сквозная кератопластика, при которых весьма высоки риски возникновения послеоперационных осложнений.
Кросслинкинг роговичного коллагена
Идея использования консервативного метода лечения кератоконуса появилась у группы исследователей Дрезденского Технического Университета. T. Seiler и G. Wollensak взявших за основу принцип фотополимеризации, уже давно используемый в стоматологии («световая пломба»).
В результате научных исследований была разработана наиболее безопасная и эффективная техника кросслинкинга (поперечного «склеивания») роговичного коллагена, основанная на эффекте фотополимеризации стромальных волокон под воздействием фоточувствительной субстанции (раствор рибофлавина) и низких доз ультрафиолетового излучения твердотельного UVA – источника.
Было доказано, что под влиянием ультрафиолетового излучения и рибофлавина происходит усиление поперечных внутримолекулярных связей роговичного коллагена с образованием димеров из двух α-цепей без деградации коллагеновых белков. Для использования в клинической практике был разработан прибор с твердотельным ультрафиолетовым источником, имеющий два наконечника и кнопку регулировки мощности.
Этапы проведения операции кросслинкинг
На первом этапе производится деэпителизация роговицы и закапывание 2 — 4 капель раствора, содержащего 0,1% рибофлавин, 20% декстран и анестетик. Через 30 минут с использованием щелевой лампы с синим светофильтром выявляют желтую вспышку в передней камере (что означает пропитывание роговицы). Затем используя УЗ пахиметрию определяют толщину роговицы, которая должна быть не менее 400 мкм.
На втором этапе выполняется экспозиция ультрафиолета. Ультрафиолетовое излучение с длиной волны 365 нм фокусируется на роговице, с расстоянием от источника до роговицы – 5-6 см. В течение 30 минут производится дополнительная инстилляция рибофлавина с периодичностью в 2 минуты. После операции накладывается мягкая контактная линза и назначаются местные антибиотики, противовоспалительные препараты, а также стероиды.
Были проведены исследования и рассчитано, что при стандартной терапевтической мощности излучения (3 МВт/см²), энергия на уровне глубоких слоев роговицы безопасна для эндотелия (при толщине роговице более 400 мкм). Однако, в случаях развитого кератоконуса с выраженным истончением роговицы, стандартная доза воздействия оказывается губительной для эндотелиальных клеток.
В 2013 году Сергей Владимировичем Костенёвым впервые запатентована технология выполнения кросслинкинга роговичного коллагена у пациентов с тонкой роговицей и использованием мягкой контактной линзы без УФ-блока.
Смысл его заключается в использовании гидрогелевой мягкой контактной линзы с толщиной 100 мкм без УФ-фильтра, что позволяет осуществлять операцию у пациентов с тонкой роговицей за счет увеличения общей толщины роговицы и исключения повреждающего действия ультрафиолета на эндотелиальный слой роговицы.
Использование разработанного метода лечения позволяет выполнять процедуру кросслинкинга у пациентов с кератоконусом в случаях, когда центральная толщина роговицы после деэпителизации меньше 400 мкм.

После операции кросслинкинг наблюдалось повышение некоррегированной остроты зрения в среднем на 1 – 2 строки и коррегированная острота зрения на 1 строку уже через месяц после лечения. Единственным побочным эффектом процедуры Фемто-КРК был кратковременный отёк роговицы. Он отмечался приблизительно в 40% случаев.
Многочисленные экспериментальные и клинические исследования показали эффективность и безопасность процедуры рибофлавин-UVA-индуцированного кросслинкинга роговичного коллагена для лечения прогрессирующего кератоконуса.
Имплантация интрастромальных роговичных сегментов
В зависимости от толщины и диаметра имплантация интрастромальных роговичных сегментов сила уплощения кривизны роговицы может быть различной. Учитывая индивидуальные кератотопографические особенности пациента, имплантируется один или два сегмента, а также подбирается толщина сегментов. Чем больше толщина ИРС и диаметр имплантации, тем более сильный уплощающий эффект на роговицу будет оказан.
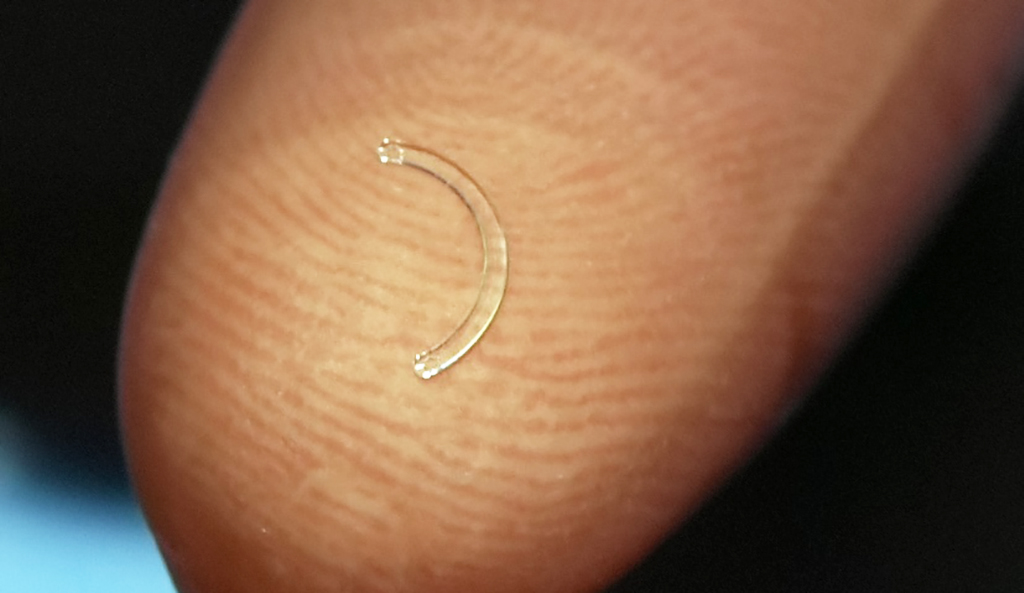
Учитывая биомеханический эффект и принцип действия ИРС, формируемый ФС лазерной установкой роговичный туннель должен быть несколько меньше имплантируемого сегмента, в связи с тем, что уплощающий эффект центра роговицы происходит за счет резкого утолщения роговицы в зоне имплантации ИРС.

Роговичные сегменты
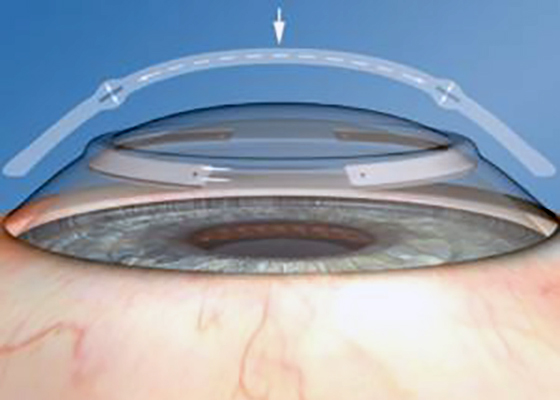
Биомеханика роговицы – эффект уплощения центра роговицы после имплантации ИРС
Этапы проведения операции по имплантации ИРС

Завершена фемтодиссекция роговичного туннеля
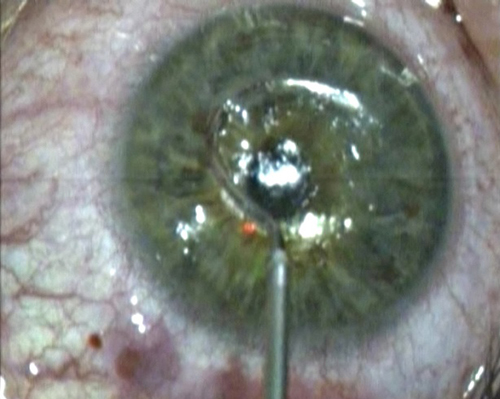
Этап сепаровки туннеля
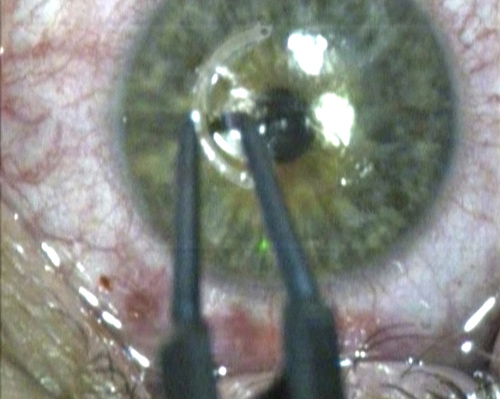
Имплантация ИРС в туннель
В завершении операции при необходимости на разрезы накладывается два одинарных погружных шва. Однако, в случае герметичности и хорошей адаптации краев разреза, от швов лучше отказаться и наложить мягкую контактную линзу (МКЛ). МКЛ снимается на следующий день после операции. В послеоперационном периоде назначаются инстилляции антибиотика и кортикостероидного препарата.
Показания к имплантации ИРС:
— Прогрессирующий кератоконус;
— Кератоконус с непереносимостью контактных линз;
— Прозрачная периферическая дегенерация роговицы;
— Ятрогенная кератэктазия;
— Неправильный астигматизм после радиальной кератотомии;
— Неправильный астигматизм после сквозной кератопластики;
— Роговичный астигматизм после травмы;
Противопоказания:
— Острый кератоконус;
— Кератометрия > 70 дптр.;
— Грубое центральное помутнение роговицы;
— Состояние после сквозной кератопластики с децентрацией трансплантата;
— Тяжелые аутоиммунные заболевания;
— Рецидивирующая эрозия роговицы.

Сквозная кератопластика
Важным преимуществом ФС лазера при проведении сквозной кератопластики является большая безопасность операции по сравнению с традиционной методикой. Технические особенности процедуры фемтодиссекции исключают опасность внезапной разгерметизации передней камеры и вероятности повреждения радужки.
Возможность выбора анатомо-топографических параметров при проведении фемтодиссекции в зависимости от индивидуальных особенностей роговицы пациента и реципиента позволяют оптимально и точно выполнить операцию. Это имеет значение в получении максимального клинического результата.
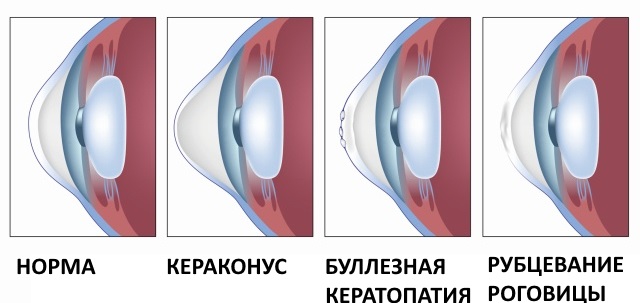
Показания для сквозной кератопластики
— Дистрофия Фукса 25%
— Кератоконус 18%
— Повторные пересадки 17%
— Буллезная кератопатия при артифакии 17%
— Рубцевание роговицы 5%
— Дистрофии роговицы 5%
— Язвы роговицы 4%
— Буллезная кератопатия при афакии 4%
— Кератит, вызванный Herpes simplex 3%
— Врастание эпителия 2%
Геометрия форм роговичных фемтодиссекционных разрезов выполняемых при сквозной кератопластике с использование ФС лазерных установок:
а) «TopHat»;
б) «Mushroom»;
в) «Standard»;
г) «Zigzag»;
д) «Cristmas Tree»;
е) «Zig Sguare».
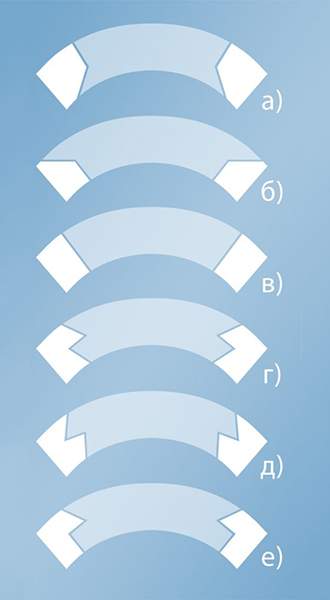
Преимущество фемтодиссекционных разрезов заключается в хорошей сопоставимости краев донорского материала с роговицей пациента. А целью специфической геометрической формы трансплантата является эффект самогерметизации роговицы. При наложении швов для герметизации раны и сопоставления краев требуется меньшее натяжение, что способствует меньшему искажению роговицы и уменьшению индуцированного астигматизма.
Однако, каждая из геометрических форм имеет свои плюсы и минусы и применяется дифференцированно от вида и локализации поражения роговицы. Так, например, принципиальным недостатком зигзагообразного профиля операционного разреза является уменьшение площади задней поверхности роговицы. Этот факт является неблагоприятным у пациентов с эндотелиальной дистрофией Фукса и эндотелиально-эпителиальной дистрофией.
Таким образом, если возникает необходимость заменить преимущественно эндотелий, то эндотелиальная сторона трансплантата должна быть больше по диаметру, чем эпителиальная, целесообразно применения техники «цилиндра» («tophat»). В случае, когда требуется в большей степени восстановить поверхностный слой роговицы, выбор делается в пользу формы «гриб» («mushroom»).
Этапы проведения сквозной кератопластики
На ФС лазерной установке проведение фемтодиссекции при выполнении сквозной кератопластики выполняется по направлению от эндотелия к эпителию. Важно то, что вся процедура проводиться под визуальным контролем хирурга.
Первый этап – подготовка донорского трансплантата.
Установив роговицу реципиента в искусственную переднюю камеру, производиться процедура стыковки ФС лазерной установки с донорской роговицей посредством интерфейса.
После достижения оптимальной компрессии роговицы реципиента выполняется процесс фемтодиссекции.
Проведя осмотр роговичного трансплантата на предмет возможных повреждений, хирург может приступить к работе с глазом реципиента.
Второй этап – фемтодиссекции роговицы реципиента.
Процесс фемтодиссекции также производиться по направлению от эндотелия вверх к эпителию. О завершение процедуры может сигнализировать появление пузырьков газа в передней камере.
После завершения процедуры фемтодиссекции и снятия вакуума, в переднюю камеру реципиента через парацентез производиться введение вискоэластика с целью поддержания глубины передней камеры. Рассечение оставшихся «тканевых мостиков» в зонах васкуляризированой, рубцово-измененной роговицы производится хирургом вручную с использованием ножниц, алмазного скальпеля.
При применении техники сквозной кератопластики с использованием фемтосекундной лазерной установки особое внимание следует уделять конечным этапам отделения донорского трансплантата, поскольку можно повредить эндотелий роговицы. Важно поддерживать достаточную глубину передней камеры реципиента в течение всей операции для минимизации травмы эндотелиальных клеток.
В зависимости от геометрии трансплантата применяются разные техники наложения швов. После наложения швов и до их затягивания производиться вымывание вискоэластика из передней камеры пациента.

Форма роговичного трансплантата «Гриб»

Глубокая передняя послойная кератопластика (FS-DALK)
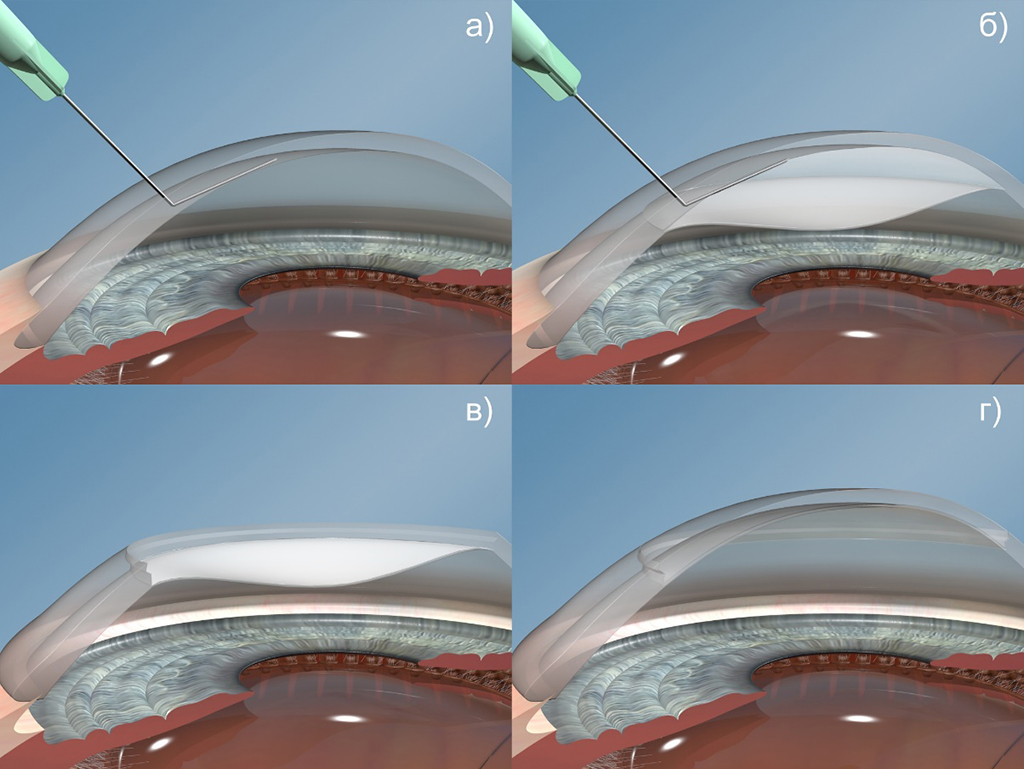
Схема проведения ГППК по методике «Большого пузыря» («Big bubble»)
Задняя автоматизированная послойная кератопластика
Замена задних слоев роговицы (Descemet stripping (automated) endothelial keratoplasty – DSAEK) является эффективным методом лечения пациентов с заболеваниями роговичного эндотелия. Этапы развития технологии пересадки задних слоев роговицы отражают многочисленные аббревиатуры: PLK/DLEK/DSEK/DSAEK/FS-DSAEK/DMEK.
Первым этапом операции DSAEK является формирование эндотелиально-стромального трансплантата донорской роговицы при помощи специализированного микрокератома. Затем используя специальную хирургическую технику удаляется эндотелий пациента. В зависимости от различных модификаций при помощи инжектора или «глайда» трансплантат в свернутом виде вводиться в переднюю камеру реципиента, расправляется и прижимается введением воздуха в переднюю камеру.
Селективная замена задних слоев роговицы при заболевании эндотелия имеет определенные преимущества в сравнении со сквозной кератопластикой.
Преимущества:
— быстрая зрительная реабилитация;
— минимальные изменения топографии;
— стабильная оптическая сила роговицы;
— стабильная гидродинамика глазного яблока.
Однако, существуют и осложняющие факторы, связанные с гибелью эндотелиальных клеток при введении и расправлении трансплантата в передней камере, а также в случаях его дислокации и повторных манипуляциях. Примерно в 10% случаев вторым этапом проводиться сквозная кератопластика.
Артифакичный глаз с более глубокой передней камерой более удобная хирургическая «площадка» для проведения манипуляций по позиционированию эндотелиально-стромального трансплантата.
С появлением способности формирования эндотельно-стромального лоскута заданной формы и толщины используя ФС лазерных установок решились многие вопросы.
