Определение показаний и противопоказаний к переливанию компонентов крови

На фоне успехов в клинической медицине внедрено множество методик эффективного лечения различных человеческих патологий. На сегодняшний день достигнуты отличные результаты в трансфузиологии, то есть процессе переливания и смешивания крови, ее компонентов и заменителей. Данный раздел медицинской науки также изучает миелотрансплантацию, то есть терапию гемобластозов и коррекцию кровотечений.
Переливание и смешивание крови – достаточно серьезная и сложная процедура. Не так давно к данной методике прибегали лишь в крайних случаях, так как, несмотря на огромное количество показаний, противопоказаний к переливанию крови не меньше, если даже не больше. На сегодняшний день эта процедура и ее особенности достаточно изучены, чтобы говорить о том, что при ее проведении практически все риски жизни и здоровья человека равняются нулю.
Основные правила проведения процедуры
Несмотря на большое количество показаний и противопоказаний к переливанию крови, эту процедуру проводили еще медики с древних времен, хотя зачастую неудачно. Но эти опыты позволяли выяснить, что кровь каждого человека имеет резус-фактор.
В дальнейшем ученые научились консервировать компоненты крови, изобрели заменители. Также разработан ряд правил, которые позволяют свести риски к минимуму, в частности:
- гемотрансфузия обязательно проводится в стерильных условиях;
- независимо от того, применялась ранее подобная методика, определен ли резус-фактор и прочие показатели, лечащий врач обязан самостоятельно провести исследования, как пациента, так и донора на совместимость и заболевания;
- недопустимо использование любых материалов, которые не проверены на предмет наличия вирусов опасных заболеваний: СПИДа, сывороточного гепатита и сифилиса;
- принимаемый материал от донора не может храниться более 21 дня и то, при условии соблюдения температурного режима;
- одноразовая доза крови, принимаемая от донора, не может превышать 500 миллилитров.
Вопрос переливания крови в перинатальном периоде всегда решается индивидуально.
В каких случаях показана процедура
Выделяют два типа случаев, когда необходима процедура гемотрансфузии: абсолютные и относительные показания. Как понятно из названия, абсолютные показания – это когда другого способа лечение не предусмотрено. Относительные показания – случаи, когда можно обойтись другими методиками лечения заболевания.
Абсолютные показания
Процедура гемотрансфузии показана при наличии острой формы анемии, так как наличие такой патологии не редко приводит к летальному исходу. Анемия может привести к утрате крови до 30%, в данном случае значительно снижается уровень гемоглобина и кровяного давления. Объем переливания крови при низком гемоглобине варьируется от 300 миллилитров до 3-х литров. В ряде случаев переливают даже больше высшего разрешенного уровня. Однако, в данном случае, эффекта от гемотрансфузии можно достичь только при условии того, что будет полностью устранена причина кровотечения.
При операционном или травматическом шоке данная процедура не просто показана, а обязательна. В данном случае, может использоваться даже плазма. В зависимости от того, сколько утрачено крови, объем переливания может достигать 1 литра. Наряду с кровью или/и плазмой в организм пациента вводятся специальные лекарственные средства, стимулирующие преодоление тяжелого состояния.
Сильное кровотечение (более 15%) также дает повод для проведения процедуры незамедлительно. Появление такого состояния возможно даже при тяжелейшем хирургическом вмешательстве.

Относительные показания
В качестве вспомогательной методики лечения, процедура гемотрансфузии проводится при сильном воспалительном процессе или наличии гнойных образований. Переливание крови позволяет стабилизировать состояние человека и нормализовать работу иммунной системы. Но, при данных обстоятельствах процедура должна проводиться на протяжении нескольких дней, а количество вводимой крови не превышает 100 миллилитров.
Переливание крови при низком гемоглобине и анемии может проводиться не в острой форме, а, как вспомогательная методика лечения.
При наличии ожоговой болезни, когда пациент находится в состоянии шока, ему может быть показана данная процедура. Объемы в этом случае достаточно большие, от 1 до 2 литров. Повышенная доза назначается при интоксикации организма. Вместо крови может использоваться свежезамороженная плазма. На септической стадии, количество переливаемой крови снижается, до 100-250 миллилитров.
В случае, если результаты обследований дают возможность предположить острую кровопотерю в момент проведения операции, то в предоперационный период может проводиться процедура гемотрансфузии.
ДВС-синдром также является относительным показателем для использования процедуры переливания крови.
Помимо этого, кровь и плазма может вводиться для улучшения состояния при наличии некоторых патологий:
- гепатиты различных форм и типов;
- цирроз печени.
Противопоказания
Наряду с показаниями, и противопоказания к переливанию крови разделяются на абсолютные и относительные. При любых обстоятельствах, обострение ряда заболеваний является противопоказанием к проведению процедуры. В данном случае запрет связан с тем, что гемотрансфузия вызовет только обострение существующей патологии, которая и так находится в острой форме.
Абсолютные противопоказания к переливанию крови:
- инфаркт миокарда;
- острая форма сердечно-легочной недостаточности, в частности, если в наличии отек легких.
Ни при каких обстоятельствах нельзя проводить переливания если несовместимы показатели АВ0 и Rh. Наличие иммунных заболеваний у донора либо хрупкие вены – является полным противопоказанием. Невозможен забор компонентов от человека, у которого гипертония находится на 3 стадии или в анамнезе имеются нарушения кровообращения в мозгу, бронхиальная астма или эндокардит.
Относительные противопоказания к переливанию крови:
- ряд сердечных заболеваний;
- ревматизм;
- проблемы с кровообращением в мозгу, тем более, если патология находится на стадии обострения;
- туберкулез;
- тромбозы и эмболии;
- проблемы с почками и печению;
- септический эндокардит.

Дополнительные критерии оценки необходимости проведения процедуры
Особое значение для определения необходимости проведения процедуры трансфузии имеет аллергический анамнез, который врач должен оценить перед процедурой.
Особого оценивания требует ситуация:
- если переливание крови проводилось недавно, не позднее 3 недель;
- если у женщины были проблемы с вынашиванием плода или был выкидыш;
- нагноительные процессы, которые долгое время не проходят;
- распадающиеся злокачественные новообразования;
- аутоиммунные заболевания;
- разнообразные формы заболевания крови.
При наличии хотя бы одного из этих показателей пациента относят в группу риска и чаще всего проводят процедуру с использованием заменителей.
Совместимость
Очень часто встает вопрос: «Какую группу крови можно переливать всем?». На сегодняшний день существуют специальные таблицы совмещения, согласно которым:
- человеку с IV группой крови можно вливать любую другую, то есть он является универсальным реципиентом;
- при наличии III группы реципиенту можно вливать I и III группы;
- если у пациента II группа крови, то ему подойдет донорский материал I и II группы.
Так какую группу крови можно переливать всем? Первую, которая считается универсальной.
Немаловажное значение имеет резус-фактор. Самое главное, что если он Rh+, то есть положительный, то для переливания подойдет группа с отрицательным резус-фактором (Rh-). Проводить процедуру в обратном порядке нельзя, в противном случае произойдет склеивание эритроцитов.
Виды переливания
На сегодняшний день выделяют ряд разновидностей проведения трансфузии:
- внутриартериальное введение, то есть через крупную артерию;
- внутривенное, введение в венозный синус или вену;
- внутрикостное, то есть в губчатое вещество;
- внутриматочное, показано при острой кровопотери и наличии гемолитической болезни плода;
- внутрисердечное.
По скорости введения существует струйная и капельная методика. Обратная методика проводится в период проведения операции, то есть пациенту переливается его же кровь. Обменная методика предполагает переливание, замещающее частично собственную кровь, кровью донора. Термин массивная гемотрансфузия предполагает введение крови в объеме от 30% и более.
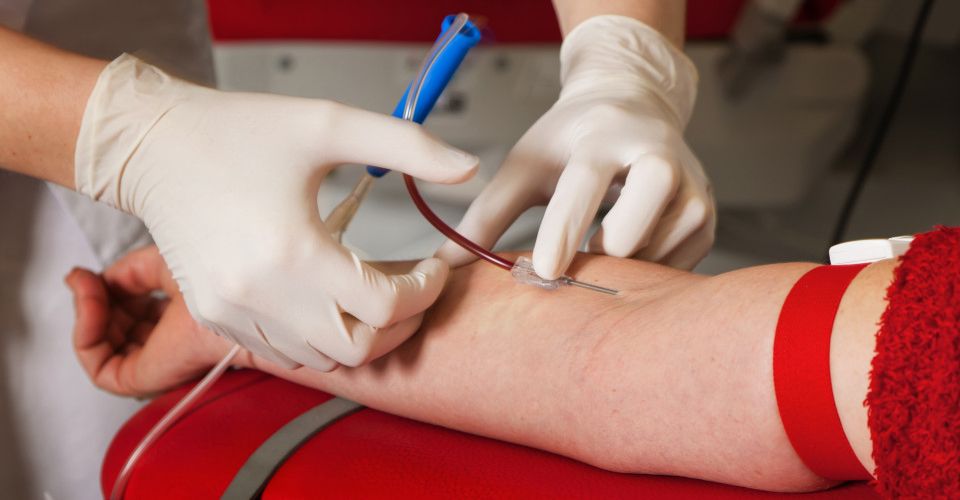
Последствия процедуры
Наряду с показаниями и противопоказаниями к переливанию крови следует выделить положительный и отрицательный эффект от процедуры. В частности, если все прошло хорошо, то у пациента наблюдается быстрое восстановление организма, в особенности, если речь идет о сниженном гемоглобине, интоксикациях, отравлениях и анемии.
К негативным последствиям следует отнести эмболический шок, который может произойти вследствие нарушения методики проведения процедуры. Если неправильно подобран донор, либо у него перед переливанием не выявили конкретное заболевание, то у реципиента могут наблюдаться симптомы патологии, которую имел донор.
Абсолютные
— случаи, когда переливание нельзя
заменить другими методами лечения
(острая потеря крови).
Относительные
— когда переливание крови улучшает
течение болезни; при возможности можно
заменить другими методами лечения.
Показаниями
к переливанию крови являются:
шок
различного происхождения, острая
кровопотеря, анемии различного
происхождения, острые токсикозы.
Абсолютные
противопоказания к переливанию крови:
Тяжёлая
печёночная недостаточность;Острая
и хроническая почечная недостаточность;Травмы
и заболевания головного мозга (ушиб,
инсульт, тромбоз, опухоль и т.д.);Острая
и тяжелая хроническая сердечно-сосудистая
недостаточность;Милиарный
туберкулёз;Свежие
инфаркты миокарда, почек, лёгких,
селезенки.
Относительные
противопоказания:
Острый
тромбофлебит;Аневризма
аорты;Тяжелая
ишемическая болезнь сердца;Резко
выраженная гипертоническая болезнь;Эндокардит
в активной фазе;Склонность
к аллергическим реакциям и заболеваниям.
4. Понятие о донорстве и донорах, принципах консервирования крови.
Кровь
уникальна, её нельзя получить в
лабораторных условиях. Для её переливания
необходим человек, который добровольно
даёт свою кровь, т. е. донор. Донором
может быть любой здоровый человек от
18 до 50 лет. Он обязательно проходит
медицинское обследование. У донора
может быть взято от 200 до 450 мл крови. Эта
кровопотеря не отражается на здоровье
донора, кровь обычно восстанавливается
в течение месяца. Поэтому повторный
забор крови допускается через 2 месяца.
Основное
положение современной трансфузиологии
является принцип:
один донор — один реципиент, т е. больному
переливать кровь от одного или
минимального количества доноров.
Перед
забором крови у донора проводят следующие
специальные исследования:
а)
общий анализ крови
б)
общий анализ мочи
в)
кровь на RW,
ВИЧ-инфицирование
г)
Австралийский антиген
Доноров
обследуют терапевты и венерологи. Другие
специалисты привлекаются
по необходимости.
Противопоказания
к донорству:
а)
Инфекционные заболевания (сифилис,
гепатит, малярия, СПИД)
б)
Истощение, склонность к отекам,
злокачественные опухоли, гипертония и
другие; детский
и юношеский возраст.
в)
Перенесенные операции на желудке и
желчном пузыре.
Относительные
противопоказания:
а)
Беременность
б)
Лактация, менструальный цикл, грипп,
ангина
Консервированиекрови
помогает заготовлять кровь заблаговременно,
всегда иметь запас и транспортировать
кровь на значительные расстояния.
Консервирование
крови
позволяет широко применять переливание
крови, т. к. разрешает иметь в любое
время предварительно приготовленную
цельную кровь, эритроцитную, лейкоцитную
и тромбоцитную массы в неограниченном
количестве.
Впервые
идею использования заготовленной крови
для её переливания в экстренных случаях
высказал в 1865 русский врач В. В. Сутугин,
обосновав это опытами на животных.
Однако реализация этой идеи в лечебной
практике стала возможной лишь с открытием
веществ, предотвращающих быстрое
свёртывание крови вне кровяного русла.
Среди них наиболее широкое применение
получил цитрат натрия, введённый в
медицинскую практику во всех странах
мира.
Консервант
позволяет сохранять кровь при Т + 4 °С
до 3-4 недель в пригодном для переливания
состоянии.
Благодаря
успехам криобиологииразработаны эффективные методы
долгосрочного хранения крови в течение
8-10 лет в условиях глубокого холода (-79,
-196°С). Значение долгосрочного хранения
замороженной крови исключительно
велико, т. к. только этот метод позволяет
создавать запасы крови и её компонентов,
особенно крови редкой групповой
принадлежности.
Основные
гемотрансфузионные среды.
Консервированная
кровь
Готовят
с применением одного из консервирующих
растворов. Хранят кровь при температуре
+ 4 +6 С. Кровь, консервированная раствором
глюгицир, хранится 21 день.
Переливают
при острой кровопотере, острой гипоксии;
целесообразно использовать кровь
небольших (3-5 дней) сроков хранения.
Свежецитратная
кровь
В
качестве стабилизирующего раствора
используют 6% раствор цитрата натрия.
Такую кровь используют непосредственно
после заготовки или в ближайшие часы.
Пути
введения трансфузионных сред в организм.
Прямое
переливание крови — это непосредственное
переливание крови от донора к реципиенту.
В настоящее время метод не применяется.
Непрямое
переливание крови. Кровь от донора в
учреждениях службы крови предварительно
забирают в пластиковый контейнер с
гемоконсервантом и затем используют в
больницах по показаниям.
Аутогемотрансфузия
— это переливание реципиенту его
собственной крови или ее компонентов
(плазмы, эритроцитной массы), взятой у
него заблаговременно в необходимых
объемах.
Под
реинфузией понимают обратное переливание
больному его собственной крови, излившейся
в серозные полости (грудную, брюшную)
при нарушенной трубной беременности,
разрывах селезенки, ранениях сосудов
и паренхиматозных органов грудной и
брюшной полости, при массивной операционной
кровопотере, а также крови, выделяющейся
по дренажам.
В
зависимости от путей введения
гемотрансфузионных средств различают
внутривенные, внутриартериальные,
внутриаортальные, внутрикостные вливания
крови. Внутривенное вливание крови
является самым распространенным из
них. В тех случаях, когда периферические
вены недоступны для вливания или
предвидится многосуточная и интенсивная
инфузионная терапия, прибегают к
катетеризации центральных вен
(подключичной, яремной). Для этой цели
проводят их пункцию с последующей
установкой в просвет сосуда тонкой
гибкой трубочки — катетера с
заглушкой.
Внутриартериальное,
внутрипортальное (в сосуды портальной
системы печени), внутрикостное переливания
крови проводятся крайне редко.
После
переливания крови необходимо оставить
во флаконе 10 – 15 мл крови и хранить
её
48 часов в холодильнике + 4 º С. Этикетку
с флакона подклеить в историю болезни.
Предупредить больного о соблюдении
постельного режима.
Измерять
АД, температуру тела, подсчитывать пульс
и диурез ежечасно. Визуально исследовать
первую порцию мочи (цвет). На следующий
день взять у больного кровь на общий
анализ и мочу на общий анализ.
Записывать
все результаты в протокол гемотрансфузии.
Эритроцитная
масса
— взвесь эритроцитов, из которых удалено
до 60% плазмы.
Тромбоцитарная
масса
— взвесь тромбоцитов.
Нативная
плазма
— часть крови без форменных элементов.
Кровозамещающей
жидкостью
называется физически однородная
трансфузионная среда с целенаправленным
действием на организм, способная временно
заменить определенную функцию крови.
Приложение
2
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Показания для переливания компонентов крови
Несмотря на широкое внедрение гемопоэтических факторов роста, трансфузионная терапия играет важную роль в лечении онкологических больных, особенно сейчас, когда более эффективные методы терапии позволили увеличить продолжительность жизни. Так же как пациенты с хроническими заболеваниями, они нуждаются в частом переливании компонентов крови.
Это обусловлено осложнениями, связанными не только с основной болезнью, но и с ее лечением. Цельную кровь разделяют на клеточные и неклеточные компоненты, включающие эритроциты, тромбоциты и плазму.
Компоненты крови: порция крови разделяется физическими и механическими способами, такими как дифференциальное центрифугирование. Все большее значение в трансфузиологии приобретает технология разделения клеток, позволяющая отбирать тромбоциты, плазму, гранулоциты, стволовые клетки крови и эритроциты.
Антикоагулянты и другие добавки позволяют хранить эритроциты до 42 дней.
Эритроцитная масса
Эритроцитная масса: ее получают из цельной крови центрифугированием с последующим удалением плазмы.
(1) Гематокрит 60-80 %.
(2) Показания:
a) восполнение числа эритроцитов и гемоглобина у больных с анемией при сердечной и почечной недостаточности, ожогами или угнетением кроветворения;
b) истощенные больные;
c) пожилые больные;
d) больные с заболеванием печени.
(3) Рекомендуется использовать эритроцитную массу при потере крови менее 1000—1500 мл/70 кг; при больших потерях следует использовать цельную кровь (в РФ ее использование в мирное время запрещено).
(4) Терапевтический эффект: у взрослого с массой тела 70 кг после переливания 1 дозы эритроцитной массы гематокрит должен возрастать на 3—4 %.
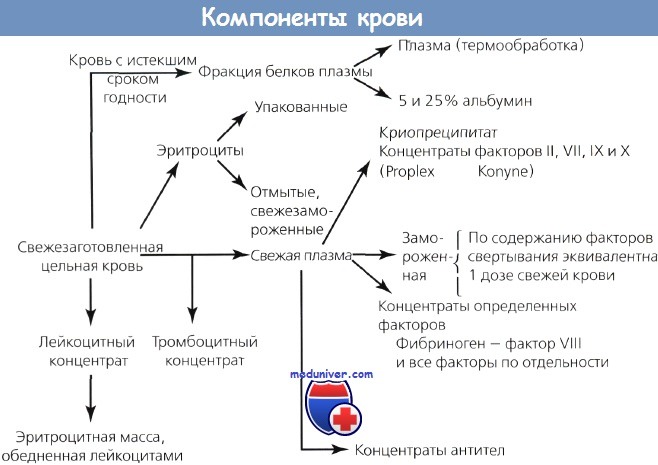
Замороженная эритроцитная масса
Замороженная эритроцитная масса: длительная сохранность эритроцитной массы может быть достигнута добавлением глицерина; перед переливанием эритроцитную массу размораживают и отмывают от глицерина.
(1) Преимущества:
a) кровь редких групп может храниться длительно;
b) содержание 2,3-дифосфоглицерола и аде-нозинтрифосфата остается таким же, как в день замораживания крови;
c) не содержит плазменного белка, тромбоцитов, лейкоцитов и фибрина; показан больным с повторяющейся фебрильной негемолитической трансфузионной реакцией, обусловленной антителами к лейкоцитам;
d) по сравнению с переливанием цельной крови риск передачи гепатита снижен.
(2) Недостатки:
a) дорогая;
b) срок годности 24 ч;
c) требуется время для размораживания и отмывания от глицерина.
Лейкоцитный концентрат
Лейкоцитный концентрат: обеднен эритроцитами; снижает частоту фебрильных трансфузионных реакций.
(1) Показания:
а) снижение абсолютного числа гранулоцитов менее 0,5 х 109/л (0,5 х 109/мл) при наличии инфекции, не контролируемой антибактериальной терапией.
Тромбоцитный концентрат
(1) Одна доза тромбоконцентрата содержит 5,5 х 1010 тромбоцитов, суспендированных в 30—50 мл плазмы.
(2) Срок годности: 72 ч при комнатной температуре.
(3) Тромбоцитопения обычно не приводит к массивному кровотечению, если число тромбоцитов не снизится до менее 20 000/мкл, за исключением случаев, связанных с дефектами функции тромбоцитов, коагуляции, а также кровотечений, вызванных травмой или операцией.
(4) Для того чтобы гемостаз находился на адекватном уровне, у больного после травмы или перед операцией число тромбоцитов должно быть не менее 100 000/м кл.
(5) 1 доза тромбоцитного концентрата увеличивает количество тромбоцитов на 7000 — 10 000/мкл.
(6) Повторное переливание тромбоконцентрата может привести к иммунизации антигенами HLA и рефрактерности.
(7) Должен вводиться через фильтр с диаметром пор 170 мкм.

Свежезамороженная плазма
(1) Содержит альбумин, глобулин, активные факторы свертывания, комплемент и электролиты.
(2) Должна быть совместима по эритроцитарным антигенам групп AB0 и резус.
(3) Срок годности: 12 мсс. при температуре —20— 30 °С; необходимо использовать в течение 2 ч после размораживания.
(4) Показания:
a) дефицит факторов свертывания крови;
b) потеря плазмы;
c) быстрая отмена пероральных антикоагулянтов.
Криопреципитат
Криопреципитат: после оттаивания свежезамороженной плазмы при температуре 4 СС остается нерастворимый на холоде осадок; он содержит фактор VIII с фибриногеном и фактор XIII.
(1) Показания:
a) болезнь Виллебранда;
b) восполнение дефицита фибриногена, фактора XIII.
Плазменная фракция крови
Плазменная фракция: дериваты плазмы получают химическим способом, таким как преципитацией спиртом.
a. Концентраты факторов свертывания.
(1) Концентраты фактора VIII.
(2) Концентраты фактора IX.
(3) Протромбиновый комплекс (концентраты факторов II, VII, IX, X).
(4) Концентраты фибриногена.
b. Концентраты иммуноглобулина.
c. Альбумин: фильтрованный и пастеризованный путем инкубации в течение 10 ч при температур 60 °С для исключения риска вирусных гепатитов.
(1) 5% альбумин: изоосмотический, натрий 145 мэк-в/л; для быстрого увеличения объема циркулирующей крови.
(2) 25% альбумин: натрий 145 мэкв/л; вводится в/в; один объем 25% альбумина вызывает переход из внесосудистого пространства в сосудистое русло 4 объемов жидкости; используется для лечения ги-поальбуминемии.
d. Плазменный белковый фактор: 5% раствор отобранного человеческого плазменного белка в буферизованном соляном растворе; термообработанный, чтобы устранить риск гепатита; показан для быстрого увеличения объема циркулирующей крови.
Раствор гемоглобина
Раствор гемоглобина, свободный от стромы.
а. Преимущества:
1) нет необходимости в определении группы крови;
2) более длительный срок хранения;
3) лучше поддерживает микроциркуляцию;
4) улучшение оксигенации ишемизированных участков миокарда;
5) отсутствие антигенности.
Аутогемотрансфузия
Аутогемотрансфузия: заготовка и трансфузия (возвращение) собственной крови больного, взятой до или во время операции. Кровь заготавливают за 2 нед. до хирургической процедуры, гемоглобин должен быть на уровне 110 г/л или выше. Если существует необходимость в большем количестве крови, можно использовать замороженные эритроциты. Многие пациенты могут сдавать кровь 1 раз в неделю. Ин-траоперационная заготовка излившейся крови осуществляется только в стерильныхусловиях; она не должна содержать возбудителей инфекций и злокачественных клеток. Для получения эритроцитной массы с целью аутогемотрансфузии кровь больного собирают в стерильные полиэтиленовые пакеты, промывают и концентрируют.
Осложнения переливания компонентов крови
Главные осложнения, связанные с переливаниями компонентов крови, — инфекционные, трансфузионные реакции и аллоиммунизация. При каждом 6000-м переливании крови возникает острая гемолитическая реакция, уровень летальности при которой составляет 1:17. В основе этих реакций лежит несовместимость по антигенам АВО и внутриклеточный гемолизом. Развивается лихорадка, озноб, боль в груди, тошнота, гипотония и диссеминированное внутрисосудистое свертывание. Слабые реакции на антигены лейкоцитов и тромбоцитов обычно проявляются только эпизодами лихорадки. Гемолитические реакции на антигены других систем, таких как Kidd, Duffy и Kell, могут сопровождаться лихорадкой, анемией, гипербилирубинемией и положительной прямой пробой Кумбса.
Некоторые из легких трансфузионных реакций проявляются спустя 7—10 дней после переливания.
Получены и доступны гемопоэтические ростовые факторы, позволяющие ограничить применение крови и ее компонентов у онкологических больных. Выделение и синтез эритропоэтина существенно сократили трансфузии крови и эритроцитной массы. Доказано, что Г-КСФ уменьшает частоту инфекционных осложнений у больных с нейтропенией после химиотерапии (ХТ). Ограничения к использованию тромбоцитного компонента стимулировали поиски веществ, индуцирующих продукцию тромбоцитов. Эти препараты уже доступны. Кроме того, тромбопоэтические факторы роста способны увеличивать эффективность тромбафереза и получить от одного донора значительно больше тромбоцитов и стволовых клеток.
— Также рекомендуем «Рекомендации по скринингу рака шейки матки»
Оглавление темы «Онкология»:
- Показания для переливания компонентов крови
- Рекомендации по скринингу рака шейки матки
- Рекомендации по скринингу рака молочной железы (РМЖ)
- Рекомендации по скринингу рака эндометрия (РЭ)
- Рекомендации по скринингу рака яичника (РЯ)
- Рекомендации по скринингу колоректального рака
- Рекомендации по скринингу рака легкого
- Рекомендации по питанию больных раком
- Электромагнитное излучение в медицине. Лучевая нагрузка
- Радиационные единицы СИ и в истории: Рад, Грей (Гр), Зиверт (Зв) и т.д.
