Показание и противопоказание к общему обезболиванию в условиях поликлиники

Общее обезболивание в амбулаторной практике применяется значительно реже местной анестезии и показано при операциях, где местная анестезия сложна или не всегда дает желаемые результаты: у больных с лабильной психикой или отказывающихся от операции под местной анестезией и у детей в возрасте до 10— 12 лет. Общее обезболивание в условиях поликлиники должно быть абсолютно безопасным, не сопровождаться побочными явлениями во время и после операции (или они должны быть минимальными), вызывать быстрое наступление наркоза и столь же быстрое пробуждение по окончании операции.
Общее обезболивание в амбулаторной практике противопоказано при острых воспалительных заболеваниях органов дыхания, печени и почек, декомпенсированных заболеваниях сердечно-сосудистой системы, при явлениях выраженной интоксикации, при выраженном диабете, тиреотоксикозе и поражении надпочечников, при заболеваниях системы крови. При плановых операциях больной должен явиться натощак. При срочных операциях, если больной принимал пищу меньше чем за 3—4 ч до наркоза, следует ввести зонд и опорожнить желудок. У больного осматривают полость рта и при наличии съемных протезов их извлекают, измеряют артериальное давление, сосчитывают пульс, проводят аускультацию сердца и легких. Перед наркозом больной должен помочиться и расстегнуть все стягивающие части одежды. Разумеется, что больного надо успокоить и убедить в безопасности предстоящего наркоза.
Общее обезболивание применяется в основном лишь в виде кратковременного, оглушающего или раушиаркоза. Последний основан на использовании первой стадии наркоза, ее анальгетической фазы, в тот момент, когда еще не совсем потеряно сознание, но уже возникает потеря чувствительности («наркоз в стадии анальгезии»). Чтобы уловить эту кратковременную фазу, больному предлагают считать или удерживать приподнятую руку. Момент потери болевой чувствительности совпадает с тем моментом, когда больной сбивается с правильного счета или падает его рука. Кроме того, для фазы анальгезии характерны: расширенные, малореагирующие зрачки, глубокое и ровное дыхание, редкий и полный пульс, небольшая гиперемия лица, сохранение напряжения мышц. Наступление фазы анальгезии легко остановить также отсутствием болевой реакции больного на уколы (например, иглой). Этот период потери чувствительности продолжается лишь 2—3 мин и более и используется для кратковременных операций (разрезы).
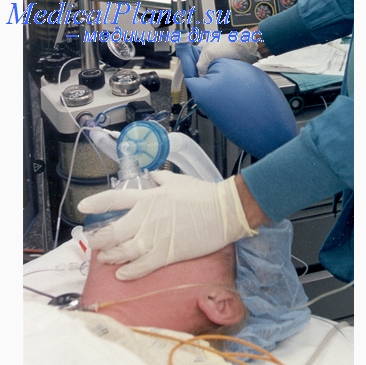
Выбор обезболивания в амбулаторных условиях зависит от возраста и общего состояния пациентов, характера, объема и продолжительности намеченной операции и от оснащенности хирургического отделения или кабинета специальной аппаратурой и препаратами.
Для целей кратковременного оглушающего наркоза наиболее целесообразно применять закись азота в смеси с кислородом, а также фторотан, трилен, циклопропан и др. Оглушающий наркоз можно проводить с помощью специального портативного аппарата (наркоз закисью азота), маски Эсмарха (эфир) или даже нескольких слоев марли (хлорэтил). Для общего обезболивания рекомендуются аппараты типа «Наркон», «Наркон-2», «Автонаркоп-С1» или др. В операционной или перевязочной должен быть наркозный столик, на котором должно находиться следующее: маска Эсмарха, капельница для эфира, флакон эфира, ампула с хлорэтилом, языкодержатель, роторасширитель, стерильный шприц с иглами для инъекций, корнцанг, нож и штопор для открывания флаконов с эфиром, стетоскоп, подковообразный тазик (на случай рвоты), тазик или банка с марлевыми шариками и тампонами, 2—3 полотенца (одно — для закрывания глаз больного, а другое — для обтирания его лица) и медикаменты (камфора, кофеин, лобелии, адреналин, вазелин). Кроме того, необходимы: подушки с кислородом и углекислотой, набор для интубации и торакотомии. Наркозный столик устанавливают у изголовья операционного стола.
Пользуясь кратковременным оглушающим наркозом, нельзя допускать его перехода в глубокий наркоз, который вследствие сложности и могущих возникнуть осложнений может применяться лишь в условиях стационаров.
— Читать далее «Наркоз закисью азота. Хлорэтиловый и эфирный наркоз»
Оглавление темы «Методы обезболивания в хирургии»:
1. Обезболивание в хирургии. Местное обезболивание в хирургии
2. Техника местной анестезии. Внутривенная анестезия
3. Анестезия смазыванием. Внутрикостное обезболивание
4. Техника внутрикостного обезболивания. Местное обезболивание при травмах
5. Общее обезболивание в поликлинике. Показания к общему наркозу
6. Наркоз закисью азота. Хлорэтиловый и эфирный наркоз
7. Неингаляционный наркоз. Осложнения и требования к наркозу в поликлинике
8. Повреждения в практике хирурга. Частота травм среди населения
9. Лечение хирургических повреждений. Виды обезболивания при повреждениях
10. Показания к амбулаторному лечению травм. Задачи перед амбулаторной травматологией
При
рассмотрении отдельных видов анестезии
уже освещался вопрос показаний и
противопоказаний к их применению. Сейчас
более обобщенно следует сформулировать
показания и противопоказания к применению
методов местной анестезии.
Показания
к местному обезболиванию:
небольшие,
малотравматичные операции.необходимость
присутствия больного в сознании.высокая
степень риска для общего обезболивания.недавний
прием пищи больным.отсутствие
анестезиолога.
Противопоказания
и к местному обезболиванию:
непереносимость
анестезирующих препаратов.возраст
менее 10 лет.наличие
у больных повышенной нервной возбудимости
и нарушений психики.наличие
воспалительных или рубцовых изменений
в тканях.продолжающееся
внутреннее кровотечение, требующее
экстренной операции.предполагаемые
технические трудности планируемой
операции.
Подготовка больных к местной анестезии.
Предоперационная
подготовка проводится по общим принципам.
В настоящее время в большинстве лечебных
учреждений регионарные методы
обезболивания выполняют анестезиологи,
кроме того, часто применяется сочетанная
анестезия-местное обезболивание
комбинируется с методами общего. Поэтому
больного перед операцией должен осмотреть
анестезиолог. Оптимальным вариантом
является, когда осмотр осуществляет
анестезиолог, который будет проводить
анестезию.
Анестезиолог
в случае экстренной операции осматривает
сразу после принятия решения о выполнении
операции. Если будет выполнятся плановая
операция, то больной осматривается
анестезиологом накануне.
Алгоритм
осмотра больного перед операцией
выполняемой
под
местной анестезий.
Лечащий
врач или анестезиолог должны:
оценить
общее состояние больного;выяснить
наличие сопутствующих заболеваний;оценить,
какие у больного имеются нарушения
функций жизненно важных органов,
обусловленные основным или сопутствующими
заболеваниями;выяснить
аллергологический анамнез;оценить
психическое состояние больного;оценить
степень риска операции и наркоза;определить
характер премедикации.
В
результате осмотра делается заключение
о целесообразности применения
предполагаемого вида обезболивания
или избирается другой вариант анестезии.
Кроме того, пациенту необходимо четко
объяснить, какой вид анестезии будет
применятся, в чем его преимущества и
почему именно для него избран данный
вариант. Больному разъясняют, что при
местной анестезии, во время операции
ощущать боль он не будет, а сознание,
тактильная и глубокая чувствительность
будут сохранены. Согласно существующим
закону применять тот или иной метод
анестезии врачи могут только с письменного
согласия больного. Успех анестезии во
многом зависит от того, насколько врач
сумеет войти в контакт с больным,
насколько он сумеет заручиться его
доверием.
Больные
оперируемые с использованием местного
обезболивания не нуждаются в какой-либо
специальной подготовке. В большинстве
случаев предусматривается выполнение
премедикации
Премедекация.
Премедикация
– это специальная фармакологическая
подготовка больного с целью профилактики
неблагоприятных воздействий операции
и анестезии.
Премедикация
производится перед практически любым
оперативным вмешательством, выполняемым
под любым видом обезболивания. Особенно
велико её значение при местном
обезболивании.
Значение
премедикации.
Основные
цели премедикации: 1) обеспечить
психическое спокойствие больного; 2)
обеспечить потенцирование основного
анестезирующего вещества; 3)торможение
нежелательных вагусных реакций; 4)
уменьшение серции слизистых оболочек
дыхательных путей и слюнных желез; 5)
профилактика аллергических осложнений.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #

Современная стоматология предлагает множество способов комфортного и безболезненного проведения сложных манипуляций. Анестезия в стоматологии позволяет выполнить лечение или удаление зубов без неприятных ощущений для пациента, а выбор конкретного препарата определяется сложностью случая, индивидуальными особенностями здоровья и пожеланиями пациента.
Показания к анестезии в стоматологической практике
Разные виды анестезии, применяемая в стоматологии, имеет следующие показания:
- необходимость обезболивания участка перед введением препаратов (инъекцией);
- терапия заболеваний полости рта — зубов, тканей пародонта и др.;
- удаление зубов, корней зубов;
- имплантация, протезирование;
- терапия острых гнойных заболеваний;
- терапия невритов и пр.
Местная анестезия в стоматологии: виды и препараты
В терапевтической и хирургической стоматологии применяют различные виды и техники выполнения обезболивания. К ним относят проводниковую, внутриканальную, внутрисвязочную и др. Отличаются они местом применения анестетика и особенностями введения, а также длительностью эффекта.
В современных клиниках стоматологии применяют карпульную анестезию: анестетик поставляется в одноразовых карпулах — картриджах, в которых смешаны обезболивающие препараты в нужных пропорциях. Их вставляют в шприцы с навинчивающимися одноразовыми иглами. Это позволяет обеспечить стерильность, поскольку врачу не нужно вскрывать емкости — исключается контакт препарата с воздухом.
Проводниковая
Проводниковая анестезия призвана временно заблокировать нерв, передающий болевой сигнал. Это дает возможность обезболить сразу несколько зубов, поскольку утрачивается чувствительность определенного участка челюсти. Такой вид анестезии применяется в тех случаях, когда нужно удалить или вылечить 2–3 зуба, расположенных вблизи. Также применяют ее и при операциях на мягких тканях. Действует такое обезболивание не менее полутора часов.
Аппликационная анестезия
Аппликационная анестезия — это вид неинъекционного обезболивания. Средство наносится пальцем или ватным тампоном на выбранный участок. Впитываясь в мягкие ткани на глубину 3 мм, лекарство позволяет уменьшить их чувствительность на короткий промежуток времени. Чаще всего такой метод используют для того, чтобы сделать инъекцию безболезненной.
Существует и другая форма выпуска препаратов — в виде аэрозоля. Однако такие лекарственные препараты применяют реже, поскольку существует вероятность вдыхания и попадания компонентов в кровоток.
Инфильтрационная
Выделяют две разновидности: прямая (введение препарата под слизистую оболочку около зубов), непрямая (введение в окружающие ткани). В первом случае действие более локальное, во втором — обезболивается больший по площади участок.
Инфильтрационную анестезию часто применяют относительно зубов верхней челюсти. У альвеолярных отростков структура менее плотная, поэтому анестезия действует эффективно в течение одного часа. Этого в большинстве случаев вполне достаточно для выполнения многих процедур, таких как лечение глубокого кариеса, пломбирование каналов корневой системы и др.
Интралигаментарная
Ее также называют внутрисвязочной. Отличается эта анестезия тем, что при введении лекарства врач оказывает большее давление, чтобы средство могло распределиться в тканях периодонта и проникнуть во внутрикостное пространство. Этот вид обезболивания начинает действовать уже спустя менее минуты. Однако и действие ее кратковременно: до 30 минут. Введение лекарства практически безболезненно, также не наблюдается онемения мягких тканей. Внутрисвязочная анестезия может использоваться при удалении и препарировании (обточке) зубов.
Спонгиозная
Также носит название внутрикостной анестезии, один из наиболее сложных видов. Применяется в том случае, когда другие способы демонстрируют неэффективность или невозможны. Позволяет обезболить процесс удаления моляров, выполнить вмешательства на альвеолярных отростках. Врач предварительно рассекает слизистую оболочку, выполняет небольшое отверстие в костной ткани с помощью стоматологического бора. После в него вводится игла, а обезболивающее лекарство поступает к губчатому веществу челюсти. Действует такая анестезия до одного часа.
Общая анестезия в стоматологии
Обшая анестезия в стоматологии применяется при необходимости длительного, серьезного лечения. Это решение актуально в случаях, требующих удаления нескольких зубов сразу, или выполнения сложных вмешательств на челюсти. Показанием к применению наркоза может служить и сильная боязнь врача-стоматолога и предстоящих манипуляций. Также целесообразно прибегнуть к наркозу в том случае, если пациент не может адекватно взаимодействовать с доктором, например, при наличии нервно-психического заболевания, эпилепсии и др.
Альтернативой наркозу служит седация: ее могут использовать в качестве способа поднять настроение, купировать тревожность, избавиться от страха врачебных манипуляций. Пациент находится в сознании, но в состоянии полудремы. Седация способствует успокоению, психоэмоциональному равновесию, нормальному восприятию действий специалиста. Но это — не обезболивание, поэтому данный метод сочетают с местной анестезией.
Когда наркоз не применяют:
Противопоказания к общей анестезии в стоматологии делятся на относительные и абсолютные. К первой категории относят обострение хронических заболеваний, инфекционные болезни (Грипп, герпесвирусная инфекция и др.), беременность.
Абсолютно противопоказан наркоз в следующих случаях:
- сердечная недостаточность;
- серьезные заболевания почек, печени;
- эндокринные нарушения;
- нарушения работы органов дыхания и пр.
Поэтому подготовка к общей анестезии более серьезная: предварительно потребуется пройти комплексное обследование, проконсультироваться с врачом-терапевтом, чтобы оценить состояние здоровья и готовность к такой процедуре.
Противопоказания к анестезии в стоматологии
Обезболивание в стоматологии имеет некоторые противопоказания: аллергические реакции на компоненты анестетиков, индивидуальная непереносимость. Побочные действия в основном связаны с компонентами растворов — вазоконстрикторами, или сосудосуживающими веществами, а также стабилизаторами и консервантами. Поэтому врач особенно внимательно выбирает анестетик для пациентов с хроническими заболеваниями: эндокринными, сердечно-сосудистыми. Предпочтение отдается препаратам, в которых сосудосуживающие компоненты есть в минимальном количестве или отсутствуют вовсе.
Для определения аллергической реакции может потребоваться предварительное обследование у аллерголога. По результатам диагностики и выполнения аллергопроб специалист подбирает безопасное средство местного обезболивания. Если реакции наблюдаются на все средства местного действия, может быть применен общий наркоз.
Особенности обезболивания у беременных
Применение анестезии у беременных пациенток является обязательным, но использовать обычные обезболивающие не рекомендуется: как правило, в них содержатся сосудосуживающие компоненты (адреналин, эпинефрин), запрещенные при беременности. Они призваны удерживать основной обезболивающий компонент в месте введения и продлевать его действие, а также снизить выраженность побочных действий.
Мепивакаин применяют без вазоконстрикторов, поскольку он не расширяет кровеносные сосуды в месте введения. Такие препараты применяют у беременных женщин, детей, пациентов с сердечно-сосудистыми заболеваниями, эндокринными патологиями.
Какие местные анестетики применяют в стоматологической практике
Выполнение местной анестезии может осуществляться с применением различных современных препаратов. Какая анестезия в стоматологии наиболее эффективна и безопасна в конкретном случае, определяет врач. Наиболее распространенными в практике выступают лекарства на основе артикаина. Они превосходят по действенности некогда привычный новокаин в 6 раз, а также демонстрируют высокую эффективность и в отношении здоровых, и в отношении воспаленных тканей.
Анестетики последнего поколения включают в себя дополнительно адреналин или эпинефрин. Эти компоненты наделены сосудосуживающим действием, что дает возможность продлить время действия анестезии и усилить его, а также уменьшить всасывание компонентов для обезболивания в кровоток.
Сегодня широко применяются следующие препараты:
- Ультракаин — выпускается компанией-производителем в трех вариантах, отличающихся концентрацией эпинефрина (одна из форм не содержит сосудосуживающего компонента вовсе);
- Убистезин — две формы с разным содержанием эпинефрина;
- Мепивастезин/Скандонест — на основе 3% мепивакаина, без сосудосуживающих веществ;
- Септанест — две формы с различными концентрациями эпинефрина.
Такой широкий выбор позволяет подобрать оптимальное безопасное обезболивающее средство для беременных, детей, пациентов с сердечно-сосудистыми, аллергическими заболеваниями.
Îñîáåííîñòè èñïîëüçîâàíèÿ îáùåãî îáåçáîëèâàíèÿ (àíåñòåçèÿ) ïðè ñòîìàòîëîãè÷åñêîì âìåøàòåëüñòâå, îñíîâíûå âèäû íàðêîçà è ñôåðû èõ ïðèìåíåíèÿ. Àíàëèç ïðîâåäåíèÿ íàðêîçà â ñòàöèîíàðå è ïîëèêëèíèêå, îïðåäåëåíèå ïîêàçàíèé è ïðîòèâîïîêàçàíèé äëÿ ïàöèåíòà.
Ñòóäåíòû, àñïèðàíòû, ìîëîäûå ó÷åíûå, èñïîëüçóþùèå áàçó çíàíèé â ñâîåé ó÷åáå è ðàáîòå, áóäóò âàì î÷åíü áëàãîäàðíû.
Ðàçìåùåíî íà https://allbest.ru
ÃÎÑÓÄÀÐÑÒÂÅÍÍÎÅ ÁÞÄÆÅÒÍÎÅ ÎÁÐÀÇÎÂÀÒÅËÜÍÎÅ Ó×ÐÅÆÄÅÍÈÅ ÂÛÑØÅÃÎ ÏÐÎÔÅÑÑÈÎÍÀËÜÍÎÃÎ ÎÁÐÀÇÎÂÀÍÈß «ÁÀØÊÈÐÑÊÈÉ ÃÎÑÓÄÀÐÑÒÂÅÍÍÛÉ ÌÅÄÈÖÈÍÑÊÈÉ ÓÍÈÂÅÐÑÈÒÅÒ»
ÊÀÔÅÄÐÀ ÕÈÐÓÐÃÈ×ÅÑÊÎÉ ÑÒÎÌÀÒÎËÎÃÈÈ
Ðåôåðàò
Îáùåå îáåçáîëèâàíèå â ñòîìàòîëîãèè
Âûïîëíèë: ñòóäåíò ãðóïïû ñò-301À
Òóíàñîâà Çóëüôèÿ
Óôà 2012
1. ÎÁÙÅÅ ÎÁÅÇÁÎËÈÂÀÍÈÅ
Îáùåå îáåçáîëèâàíèå (àíåñòåçèÿ) — ñîñòîÿíèå îáðàòèìîãî òîðìîæåíèÿ öåíòðàëüíîé íåðâíîé ñèñòåìû, äîñòèãàåìîå ôàðìàêîëîãè÷åñêèìè ñðåäñòâàìè, âîçäåéñòâèåì ôèçè÷åñêèõ èëè ïñèõè÷åñêèõ ôàêòîðîâ. Îíî ïðåäïîëàãàåò ïîäàâëåíèå âîñïðèÿòèÿ áîëåâûõ ðàçäðàæåíèé, äîñòèæåíèå íåéðîâåãåòàòèâíîé áëîêàäû è ìûøå÷íîé ðåëàêñàöèè, âûêëþ÷åíèå ñîçíàíèÿ, ïîääåðæàíèå àäåêâàòíîãî ãàçîîáìåíà è êðîâîîáðàùåíèÿ, ðåãóëÿöèþ îáìåííûõ ïðîöåññîâ. Ê îáùåìó îáåçáîëèâàíèþ îòíîñÿò íàðêîç, íåéðîëåïòàíàëãåçèþ, àòàðàëãåçèþ, öåíòðàëüíóþ àíàëãåçèþ, àóäèîàíåñòåçèþ è ãèïíîç.
Íàðêîç. Äëÿ äîñòèæåíèÿ íàðêîçà ÷àùå èñïîëüçóþò ôàðìàêîëîãè÷åñêèå ñðåäñòâà (âåùåñòâà), ðåæå — ôèçè÷åñêèå ôàêòîðû (ýëåêòðîíàðêîç). Ñðåäñòâà, êîòîðûìè ïðîâîäÿò íàðêîç, íàçûâàþòñÿ íàðêîòè÷åñêèìè (îáùèå àíåñòåòèêè). Ðàçëè÷àþò èíãàëÿöèîííûé è íåèíãàëÿöèîííûé íàðêîç. Èíãàëÿöèîííûé íàðêîç ïðîâîäÿò æèäêèìè (ïàðîîáðàçíûìè), àíåñòåòèêàìè (äèýòèëîâûé ýôèð, ôòîðîòàí, òðèõëîðýòèëåí, ïåíòðàí, õëîðîôîðì) èëè íàðêîòè÷åñêèìè ãàçàìè (çàêèñü àçîòà, öèêëîïðîïàí). Îíè ïîñòóïàþò â îðãàíèçì ÷åðåç ëåãêèå. Èíãàëÿöèîííûé íàðêîç ïðîâîäÿò ñ ïîìîùüþ ðîòîíîñîâîé èëè íîñîâîé ìàñîê (ìàñî÷íûé íàðêîç), íàçîôàðèíãåàëüíîé òðóáêè (íàçîôàðèíãåàëüíûé), ýí- äîòðàõåàëüíîé òðóáêè, êîãäà íàðêîòè÷åñêàÿ ñìåñü, ìèíóÿ âåðõíèå äûõàòåëüíûå ïóòè, ïîñòóïàåò íåïîñðåäñòâåííî â òðàõåþ è áðîíõè (ýíäîòðàõåàëüíûé, èëè èíòóáàöèîííûé, íàðêîç). Èíòóáèðîâàòü áîëüíîãî ìîæíî ÷åðåç ðîò èëè íîñ ñ ïîìîùüþ ëàðèíãîñêîïà ïîä êîíòðîëåì çðåíèÿ, ÷åðåç íîñ âñëåïóþ (áåç ïîìîùè ëàðèíãîñêîïà), íî ñòðîãèì ïîêàçàíèÿì — ÷åðåç òðàõåîñòîìó. Îñíîâíîå ïðåèìóùåñòâî èíãàëÿöèîííîãî íàðêîçà — õîðîøàÿ óïðàâëÿåìîñòü. Äëÿ íåèíãàëÿöèîííîãî íàðêîçà (âíóòðèâåííûé, ïðÿìîêèøå÷íûé) èñïîëüçóþò ãåêñåíàë, òèîïåíòàë-íàòðèé, ïðîïàííäèä (ñîìáðåâèí, ýïîíòîë), áàéòèíàë, âèàäðèë, Íàðêîç ìîæíî ïðîâåñòè îäíèì (ìîíîíàðêîç), äâóìÿ è áîëåå àíåñòåòèêàìè è äðóãèìè ëåêàðñòâåííûìè ïðåïàðàòàìè (êîìáèíèðîâàííûé èëè ìíîãîêîìïîíåíòíûé, ïîòåíöèðîâàííûé, ïîëèíàðêîç). Ïðè îáøèðíûõ îïåðàöèÿõ íà ëèöå è ÷åëþñòÿõ ïðèìåíÿþò êîìáèíèðîâàííûé ýíäîòðàõåàëüíûé íàðêîç. Ââåäåíèå â íàðêîç äîñòèãàåòñÿ ñ ïîìîùüþ îäíîãî îáùåãî àíåñòåòèêà, à ïîääåðæàíèå åãî — ñ ïîìîùüþ äðóãîãî àíåñòåòèêà. Êðîìå òîãî, èïîëüçóþò ôàðìàêîëîãè÷åñêèå ïðåïàðàòû ñòðîãî íàïðàâëåííîãî äåéñòâèÿ. Ïðè íåïðîäîëæèòåëüíûõ õèðóðãè÷åñêèõ âìåøàòåëüñòâàõ ó ñòîìàòîëîãè÷åñêèõ áîëüíûõ â ïîëèêëèíèêå è ñòàöèîíàðå ïðèìåíÿþò èíãàëÿöèîííûé (ìàñî÷íûé, íàçîôàðèíãåàëüíûé) èëè âíóòðèâåííûé íàðêîç. Ýëåêòðîíàðêîç ïðîâîäÿò ñ ïîìîùüþ ãåíåðàòîðîâ èìïóëüñíîãî, ñèíóñîèäàëüíîãî è èíòåðôåðåíöèîííîãî ýëåêòðè÷åñêîãî òîêà.  ñòîìàòîëîãè÷åñêîé ïðàêòèêå ïðèìåíÿþò ýëåêòðîîáåçáîëèâàíèå òâåðäûõ òêàíåé çóáà ñ ïîìîùüþ àïïàðàòîâ ÈÍÏÏÍ-1, ÝËÎÇ-1, 2. Àêòèâíûé ýëåêòðîä ïðèñîåäèíÿþò ê íàêîíå÷íèêó áîðìàøèíû, ýêñêàâàòîðó. Ýôôåêò îáåçáîëèâàíèÿ íåïîñòîÿíåí.
Íåéðîëåïòàíàëãåçèÿ (ÍËÀ). Ïðè ýòîì ìåòîäå àäåêâàòíàÿ çàùèòà îò íàíîñèìîé áîëåâîé òðàâìû îáåñïå÷èâàåòñÿ áåç èñïîëüçîâàíèÿ íàðêîòè÷åñêîãî âåùåñòâà äëÿ íàðêîçà. Ïîòåðÿ áîëåâîé ÷óâñòâèòåëüíîñòè äîñòèãàåòñÿ ðàöèîíàëüíûì ñî÷åòàíèåì ãëóáîêîé àíàëãåçèè è íåéðîëåïñèè áåç âûêëþ÷åíèÿ ñîçíàíèÿ, âíóòðèâåííûì ââåäåíèåì ñèëüíîãî àíàëãåòèêà ôåíòàíèëà è íåéðîëåïòèêà äåãèäðîáåíçïåðè-äîëà (äðîïåðèäîëà). Õàðàêòåðíûìè åå ïðèçíàêàìè ÿâëÿþòñÿ ïñèõè÷åñêàÿ èíäèôôåðåíòíîñòü, äâèãàòåëüíûé ïîêîé è íåéðîâåãåòàòèâ-íîå òîðìîæåíèå. Ðàçëè÷íûå ìåòîäèêè íåéðîëåïòàíàëãåçèè, â òîì ÷èñëå â ñî÷åòàíèè ñ íàðêîçîì èëè ìåñòíîé àíåñòåçèåé, øèðîêî ïðèìåíÿþòñÿ ïðè ðàçëè÷íûõ õèðóðãè÷åñêèõ âìåøàòåëüñòâàõ ó ñòîìàòîëîãè÷åñêèõ áîëüíûõ â ñòàöèîíàðå.
Àòàðàëãåçèÿ — ðàçíîâèäíîñòü íåéðîëåïòàíàëãåçèè, â îñíîâå êîòîðîé ëåæèò äîñòèæåíèå ñîñòîÿíèÿ àòàðàêñèè è âûðàæåííîé àíàëãåçèè ñ ïîìîùüþ ñåäàòèâíûõ ïðåïàðàòîâ è àíàëüãåòèêîâ. Âûêëþ÷åíèå ñîçíàíèÿ ìîæåò áûòü äîñòèãíóòî èíãàëÿöèåé íåáîëüøèõ äîç çàêèñè àçîòà. Äëÿ àòàðàëãåçèè ÷àùå èñïîëüçóþò ñåäóêñåí, ôåíòàíèë, äèïèäîëîð, ïåíòàçîöèí, äåêñòðîìîðàìèä. Ñóùåñòâóåò ìíîãî ñïîñîáîâ ïðîâåäåíèÿ àòàðàëãåçèè, â òîì ÷èñëå è â ñî÷åòàíèè ñ ìåñòíîé àíåñòåçèåé íà ôîíå ñïîíòàííîãî äûõàíèÿ. Ïîñëåäíèé ìåòîä øèðîêî ïðèìåíÿåòñÿ ó ñòîìàòîëîãè÷åñêèõ áîëüíûõ â óñëîâèÿõ ñòàöèîíàðà è ïîëèêëèíèêè.
Öåíòðàëüíàÿ àíàëãåçèÿ. Ïðè ýòîì ìåòîäå çàùèòà îò îïåðàöèîííîé òðàâìû îáåñïå÷åíà ãëóáîêîé öåíòðàëüíîé àíàëãåçèåé, äîñòèãàåìîé ââåäåíèåì áîëüøèõ äîç íàðêîòè÷åñêèõ àíàëüãåòèêîâ (ìîðôèí, ôåíòàíèë, ïåíòàçîöèí). Ýòè ïðåïàðàòû íàðóøàþò äåÿòåëüíîñòü ñòðóêòóð, êîòîðûå îòâå÷àþò çà ïðîâåäåíèå áîëåâûõ èìïóëüñîâ è ôîðìèðîâàíèå ðåàêöèè íà áîëü. Áåç íàñòóïëåíèÿ íàðêîçà èñ÷åçàåò áîëåâàÿ ÷óâñòâèòåëüíîñòü, èñêëþ÷åíû ñîìàòè÷åñêèå è âåãåòàòèâíûå ðåàêöèè íà áîëü.
Àóäèîàíåñòåçèÿ è ãèïíîç. Çâóêîâàÿ àíåñòåçèÿ îñíîâàíà íà ñîçäàíèè â çîíå çâóêîâîãî àíàëèçàòîðà â êîðå ãîëîâíîãî ìîçãà î÷àãà 36 ïîáóæäåíèÿ, êîòîðûé âûçûâàåò ðàçëèòîå òîðìîæåíèå â äðóãèõ îòäåëàõ ìîçãà. Äîñòèãàåòñÿ ýòî âîçäåéñòâèåì íà ñëóõîâîé àíàëèçàòîð çâóêîâûì ñèãíàëîì îïðåäåëåííîãî ÷àñòîòíîãî äèàïàçîíà. Ãèïíîç êàê ôîðìà ïñèõîòåðàïåâòè÷åñêîãî âîçäåéñòâèÿ ïðèìåíÿåòñÿ ïðè ëå÷åíèè çàáîëåâàíèé, ñîïðîâîæäàþùèõñÿ áîëåâûì ñèíäðîìîì — ðàçëè÷íûìè âèäàìè áîëåé ñ ëîêàëèçàöèåé â îáëàñòè ëèöà è ÷åëþñòåé (ïðîçîïàëãèè), ãîðàçäî ðåæå — ïðè óäàëåíèè çóáà. . Îáåçáîëèâàíèå èãëîóêàëûâàíèåì. Îáåçáîëèâàíèå ñ ïîìîùüþ èãëîóêàëûâàíèÿ (èãëîàíàëãåçèÿ, àêóïóíêòóðíàÿ àíàëãåçèÿ, ýëåêòðî-èãëîàíàëãåçèÿ, ýëåêòðîïóíêòóðà) ïîçâîëÿåò äîáèòüñÿ àíàëãåçèè ïó-òåì âîçäåéñòâèÿ íà îïðåäåëåííûå òî÷êè ìåõàíè÷åñêèì ðàçäðàæåíèåì èëè ýëåêòðè÷åñêèì òîêîì. Òàêîé ìåòîä îáåçáîëèâàíèÿ ïðèìåíÿåòñÿ äëÿ ñíÿòèÿ áîëè â ïîñëåîïåðàöèîííîì ïåðèîäå è â êà÷åñòâå àíàëü-ãåòè÷åñêîãî êîìïîíåíòà êîìáèíèðîâàííîé àíåñòåçèè. Èçâåñòíî, ÷òî 116 òî÷åê èç 693 èñïîëüçóþòñÿ äëÿ ëå÷åíèÿ ñòîìàòîëîãè÷åñêèõ çàáîëåâàíèé, áîëüøèíñòâî èç íèõ— äëÿ ñíÿòèÿ çóáíîé áîëè.
2. ÏÐÎÂÅÄÅÍÈÅ ÍÀÐÊÎÇÀ Â ÑÒÀÖÈÎÍÀÐÅ
Ïîäãîòîâêà áîëüíîãî ê íàðêîçó. Ïåðåä íàðêîçîì è îïåðàöèåé áîëüíîìó ïðîâîäÿò êîìïëåêñ ïîäãîòîâèòåëüíûõ ìåðîïðèÿòèé, âêëþ÷è ïñèõîòåðàïèþ, ïîäãîòîâêó ïîëîñòè ðòà è æåëóäî÷íî-êèøå÷íîãî òðàêòà, ââåäåíèå ëåêàðñòâåííûõ ïðåïàðàòîâ ñî ñòðîãî îïðåäåëåííîé öåëüþ. Ïñèõîëîãè÷åñêàÿ ïîäãîòîâêà, ïðîâîäèìàÿ ëå÷àùèì âðà÷îì, ïðåäïîëàãàåò ñîçäàíèå áëàãîïðèÿòíîãî ýìîöèîíàëüíîãî ôîíà. Íà÷èíàþò åå ñðàçó ïîñëå ïîñòóïëåíèÿ áîëüíîãî â ñòàöèîíàð. Ýôôåêò ïñèõîëîãè÷åñêîé ïîäãîòîâêè ìîæåò áûòü óñèëåí íàçíà÷åíèåì ìàëûõ òðàíêâèëèçàòîðîâ. Ïîëîñòü ðòà, íîñà è ãëîòêà äîëæíû áûòü ñàíèðîâàíû, ïîäâèæíûå çóáû (îñîáåííî ôðîíòàëüíûå) óêðåïëåíû êàïïàìè. Âå÷åðîì è íàêàíóíå îïåðàöèè áîëüíîãî íå êîðìÿò âî èçáåæàíèå ðâîòû è ðåãóðãèòàöèè âî âðåìÿ íàðêîçà. Íà íî÷ü ïåðåä îïåðàöèåé î÷èùàþò ïðÿìóþ êèøêó ñ ïîìîùüþ êëèçìû. Áîëüíîé äîëæåí îïîðîæíèòü ìî÷åâîé ïóçûðü. Ó÷èòûâàÿ ÷óâñòâî ñòðàõà ïåðåä îïåðàöèåé è íàðêîçîì, à òàêæå ñîïóòñòâóþùèå çàáîëåâàíèÿ ïðîâîäÿò ïðåìåäèêàöèþ. Äëÿ åå ïðîâåäåíèÿ èñïîëüçóþò ñíîòâîðíûå (ýòàìèíàë íàòðèÿ 0,1 ã, ôåíîáàðáèòàë 0,1 ã), àíàëüãåòèêè (2% ðàñòâîð ïðîìåäîëà, 1% ðàñòâîð ìîðôèíà ãèäðîõëîðèäà, 50% ðàñòâîð àíàëüãèíà), Ì-õîëèíîëèòèêè (0,1% ðàñòâîð àòðîïèíà ñóëüôàòà, 0,1% ðàñòâîð ìåòàöèíà è äð.), àíòèãèñòàìèííûå ïðåïàðàòû (1% ðàñòâîð äèìåäðîëà, 2% ðàñòâîð ñóïðàñòèíà, 2,5% ðàñòâîð ïèïîëüôåíà), ìàëûå òðàíêâèëèçàòîðû (ìåïðîáàìàò 0,2 ã, òðèîêñàçèí 0,3 ã, ýëåíèóì 0,01 ã, ñåäóêñåí 0,005 ã è äð.). Ïðîôèëàêòè÷åñêàÿ ïðåìåäèêàöèÿ íàçíà÷àåòñÿ âðà÷îì- àíåñòåçèîëîãîì êàæäîìó áîëüíîìó èíäèâèäóàëüíî ñ ó÷åòîì åãî îáùåãî ñîñòîÿíèÿ, õàðàêòåðà ïðåäñòîÿùåãî âìåøàòåëüñòâà è ñïîñîáà îáåçáîëèâàíèÿ. Íåêîòîðûå ïðåïàðàòû ââîäÿò â âåíó íåïîñðåäñòâåííî ïåðåä ââîäíûì íàðêîçîì.
Îñîáåííîñòè ýíäîòðàõåàëüíîãî íàðêîçà. Ýíäîòðàõåàëüíûé íàðêîç ó ñòîìàòîëîãè÷åñêèõ áîëüíûõ ïðîâîäèòñÿ òàê æå, êàê ó áîëüíûõ îáùåõèðóðãè÷åñêîãî ïðîôèëÿ. Îäíàêî õàðàêòåð ïàòîëîãè÷åñêîãî ïðîöåññà â ÷åëþñòíî-ëèöåâîé îáëàñòè ìîæåò ñîçäàòü çíà÷èòåëüíûå òðóäíîñòè äëÿ èíòóáàöèè òðàõåè. Ýòî îòìå÷àåòñÿ ïðè çàáîëåâàíèÿõ, êîãäà ïëîõî èëè âîîáùå íå îòêðûâàåòñÿ ðîò (àíêèëîçû è êîíòðàêòóðû), ïðè îïóõîëÿõ â îáëàñòè ÿçûêà, äíà ïîëîñòè ðòà, ãëîòêè, ãîðòàíè; ïðè ìèêðîãåíèè, ìàêðîãíàòèè, ìèêðîñòîìå, ðóáöàõ â îáëàñòè øåè è äð. Ó òàêèõ áîëüíûõ â ðÿäå ñëó÷àåâ èíòóáàöèþ òðàõåè óäàåòñÿ ïðîâåñòè òîëüêî ñ ïîìîùüþ ôèáðîñêîïà. Âîçíèêàåò íåîáõîäèìîñòü â îñîáåííî òùàòåëüíîé è íàäåæíîé ôèêñàöèè èíòóáàöèîííîé òðóáêè, òàê êàê ïåðåìåùåíèå ãîëîâû áîëüíîãî âî âðåìÿ îïåðàöèè ìîæåò ïðèâåñòè ê ýêñòóáàöèè.
Âîçìîæåí ïåðåãèá òðóáêè ñ ðàçâèòèåì äûõàòåëüíîé íåäîñòàòî÷íîñòè. Âî âðåìÿ íàðêîçà è îïåðàöèè îïàñíîñòü àñïèðàöèè êðîâè è ñëþíû ïî÷òè èñêëþ÷åíà, à ïðîõîäèìîñòü âåðõíèõ äûõàòåëüíûõ ïóòåé îáåñïå÷åíà (ïðè ïîñòîÿííîì êîíòðîëå).
Îäíàêî â ïîñëåîïåðàöèîííîì ïåðèîäå èç-çà îòåêà ìÿãêèõ òêàíåé ÿçûêà, äíà ïîëîñòè ðòà, íàëè÷èÿ ðàíåâîãî îòäåëÿåìîãî âî ðòó, àíàòîìè÷åñêèõ èçìåíåíèé òêàíåé â îáëàñòè âåðõíèõ äûõàòåëüíûõ ïóòåé âîçìîæíî ðàçâèòèå äûõàòåëüíîé íåäîñòàòî÷íîñòè.  ñâÿçè ñ õîðîøåé âàñêóëÿðèçàöèåé è îñîáåííîñòÿìè àðòåðèàëüíîé è âåíîçíîé ñèñòåì ÷åëþñòíî-ëèöåâîé îáëàñòè âî âðåìÿ íåêîòîðûõ îïåðàöèé âîçíèêàåò çíà÷èòåëüíîå êðîâîòå÷åíèå. Ìåõàíè÷åñêèì ñïîñîáîì íå âñåãäà âîçìîæíî ïðåäîòâðàòèòü åãî. Ïîýòîìó áîëüøîå çíà÷åíèå èìååò ñâîåâðåìåííîå è ïîëíîöåííîå âîñïîëíåíèå êðîâîïîòåðè. Íàðóøàþòñÿ êèñëîòíî-ùåëî÷íîå ñîñòîÿíèå è âîäíî-ýëåêòðîëèòíûé áàëàíñ, êîòîðûå òðåáóþò êîððåêöèè âî âðåìÿ îïåðàöèè è â ïîñëåîïåðàöèîííîì ïåðèîäå. Ëèöî îïåðèðóåìîãî áîëüíîãî çàêðûòî ñòåðèëüíîé ïðîñòûíåé, ïîýòîìó àíåñòåçèîëîã íå ìîæåò îðèåíòèðîâàòüñÿ íà ãëàçíûå ðåôëåêñû äëÿ êîíòðîëÿ ãëóáèíû íàðêîçà.  ñâÿçè ñ ýòèì îñîáåííî âàæåí óðîâåíü êâàëèôèêàöèè âðà÷à-àíåñòåçèîëîãà. Ïðè îïåðàöèÿõ â ïîëîñòè ðòà íåöåëåñîîáðàçíî ïðèìåíåíèå îáùèõ àíåñòåòèêîâ, êîòîðûå ïîâûøàþò ðåôëåêòîðíóþ âîçáóäèìîñòü ñëèçèñòîé îáîëî÷êè âåðõíèõ äûõàòåëüíûõ ïóòåé (öèêëîïðîïàí, õëîðîôîðì, õëîðýòèë, êåòàëàð). Íà ôîíå èõ ïðèìåíåíèÿ ÷àùå âîçíèêàåò ðåôëåêòîðíûé ëàðèíãîñïàçì èëè áðîíõîñïàçì, îñîáåííî ïðè ìàíèïóëÿöèÿõ íà òêàíÿõ ðîòîãëîòêè è ãîðòàíè. Òùàòåëüíàÿ ïðåäóñìîòðèòåëüíîñòü, ó÷åò îñîáåííîñòåé íàðêîçà è îïåðàöèè ÿâëÿþòñÿ çàëîãîì áëàãîïîëó÷íîãî òå÷åíèÿ àíåñòåçèè, èñêëþ÷àþò âîçìîæíîñòè òÿæåëûõ îñëîæíåíèé ó ñòîìàòîëîãè÷åñêèõ áîëüíûõ.
Ïîêàçàíèÿ ê ýíäîòðàõåàëüíîìó íàðêîçó. Ýíäîòðàõåàëüíûé íàðêîç ïîêàçàí ïðè îïåðàòèâíûõ âìåøàòåëüñòâàõ â ÷åëþñòíî-ëèöåâîé îáëàñòè, êîòîðûå ñîïðîâîæäàþòñÿ îïàñíîñòüþ íàðóøåíèÿ ïðîõîäèìîñòè âåðõíèõ äûõàòåëüíûõ ïóòåé âñëåäñòâèå èçìåíåíèÿ àíàòîìè÷åñêèõ ñîîòíîøåíèé òêàíåé è îðãàíîâ ïîëîñòè ðòà, ðîòî- è íîñîãëîòêè; ïðè óãðîçå àñïèðàöèè êðîâè, ñëþíû è èíîðîäíûõ òåë â òðàõåþ è áðîíõè. Ïðèìåíÿþò åãî ïðè äëèòåëüíûõ è òðàâìàòè÷íûõ îïåðàöèÿõ, âîçíèêàåò íåîáõîäèìîñòü â ïðåäîòâðàùåíèè íàðóøåíèé ôóíêöèé âíóòðåííèõ îðãàíîâ è ñèñòåì; ïðè îïåðàöèÿõ íà ìÿãêèõ òêàíÿõ ëèöà, êîãäà íàðêîçíàÿ ìàñêà çàêðûâàåò îïåðàöèîííîå ïîëå; èíîãäà — ïðè ïðîâåäåíèè ðåàíèìàöèîííûõ ìåðîïðèÿòèé.  ñòîìàòîëîãè÷åñêîì ñòàöèîíàðå ïîä ýíäîòðàõåàëüíûì íàðêîçîì ïðîâîäÿò ñëåäóþùèå îïåðàöèè: ðåçåêöèþ âåðõíåé èëè íèæíåé ÷åëþñòè; ôóòëÿðíî-ôàñöèàëüíîå èññå÷åíèå êëåò÷àòêè øåè, ðåçåêöèþ ÿçûêà; îñòåîòîìèþ ïðè àíêèëîçå âèñî÷íî-íèæíå÷åëþñòíîãî ñóñòàâà, ðåêîíñòðóêòèâíûå îïåðàöèè íà âåðõíåé è íèæíåé ÷åëþñòÿõ; ðàäèêàëüíóþ óðàíîñòàôèëîïëàñòèêó, èññå÷åíèå ðóáöîâ è çàìåùåíèå èõ ñâîáîäíûìè êîæíûìè ëîñêóòàìè èëè ôèëàòîâñêèì ñòåáëåì; óäàëåíèå ñîñóäèñòûõ íîâîîáðàçîâàíèé ìÿãêèõ òêàíåé ëèöà, ÿçûêà, äíà ïîëîñòè ðòà; ïëàñòè÷åñêèå è ðåêîíñòðóêòèâíûå îïåðàöèè íà ìÿãêèõ òêàíÿõ ëèöà è øåè; óäàëåíèå íîâîîáðàçîâàíèé îêîëîóøíîé ñëþííîé æåëåçû è äðóãèå îáøèðíûå îïåðàöèè.
Ïðîòèâîïîêàçàíèÿ ê ýíäîòðàõåàëüíîìó íàðêîçó. Èìè ÿâëÿþòñÿ îñòðûå ðåñïèðàòîðíûå çàáîëåâàíèÿ âåðõíèõ äûõàòåëüíûõ ïóòåé, îñòðûå áðîíõèòû, ôàðèíãèò, ïíåâìîíèÿ, èíôåêöèîííûå çàáîëåâàíèÿ, îñòðûå çàáîëåâàíèÿ ïå÷åíè è ïî÷åê, èíôàðêò ìèîêàðäà, ñåðäå÷íî-ñîñóäèñòàÿ íåäîñòàòî÷íîñòü â ñòàäèè äåêîìïåíñàöèè, îñòðûå çàáîëåâàíèÿ æåëåç âíóòðåííåé ñåêðåöèè.
3. ÏÐÎÂÅÄÅÍÈÅÍÀÐÊÎÇÀ Â ÏÎËÈÊËÈÍÈÊÅ
ñòîìàòîëîãè÷åñêèé îáåçáîëèâàíèå àíåñòåçèÿ íàðêîç
Ïîäãîòîâêà áîëüíîãî ê íàðêîçó. Ìíîãèå ñòîìàòîëîãè÷åñêèå áîëüíûå èìåþò ñîïóòñòâóþùèå çàáîëåâàíèÿ. Îäíàêî â óñëîâèÿõ ñòîìàòîëîãè÷åñêîé ïîëèêëèíèêè âîçìîæíîñòü îáñëåäîâàíèÿ îáùåãî ñîñòîÿíèÿ áîëüíîãî ó âðà÷à-àíåñòåçèîëîãà ìèíèìàëüíà. Âðà÷ ìîæåò ñîáðàòü àíàìíåç, èçìåðèòü àðòåðèàëüíîå äàâëåíèå, ñîñ÷èòàòü ïóëüñ, ïðîâåñòè ïðîñòåéøèå äûõàòåëüíûå ïðîáû. Ñîáèðàÿ àíàìíåç, àíåñòåçèîëîã óñòàíàâëèâàåò ïåðåíåñåííûå è ñîïóòñòâóþùèå çàáîëåâàíèÿ, îòìå÷àåò âîçðàñò áîëüíîãî, åãî òåëîñëîæåíèå è îñàíêó. Âðà÷ óñòàíàâëèâàåò õàðàêòåð ïðèíèìàåìûõ ëåêàðñòâåííûõ ïðåïàðàòîâ è äëèòåëüíîñòü èõ ïðèìåíåíèÿ, ïðèñòðàñòèå ê íàðêîòèêàì è àëêîãîëþ, êðåïêîìó ÷àþ è êîôå. Ó æåíùèí íåîáõîäèìî âûÿñíèòü íàëè÷èå áåðåìåííîñòè è âðåìÿ ïîñëåäíåé ìåíñòðóàöèè, òàê êàê ïðè êðîâîïîòåðå ïðîâåäåíèå íàðêîçà íåêîòîðûìè àíåñòåòèêàìè ìîæåò ñîïðîâîæäàòüñÿ êîëëàïñîì. Íåîáõîäèìî âûÿñíèòü âðåìÿ ïîñëåäíåãî ïðèåìà ïèùè (íàðêîç ìîæíî ïðîâîäèòü íå ðàíåå ÷åì ÷åðåç 4—5 ÷ ïîñëå åäû, ò. å. æåëóäîê äîëæåí áûòü ïóñòûì).  óñëîâèÿõ ïîëèêëèíèêè ïðîâîäÿò ïñèõîëîãè÷åñêóþ ïîäãîòîâêó áîëüíîãî. Åìó îáúÿñíÿþò ñóòü ïðåäñòîÿùåãî îáåçáîëèâàíèÿ, õàðàêòåð îùóùåíèé, êîòîðûå îí áóäåò èñïûòûâàòü, ïðåäëàãàþò ïîñëå íàëîæåíèÿ ìàñêè ðîâíî è ñïîêîéíî äûøàòü è íå ñîïðîòèâëÿòüñÿ íàñòóïëåíèþ ñíà.
Ïðîôèëàêòè÷åñêóþ ïðåìåäèêàöèþ íå ïðîâîäÿò èëè îãðàíè÷èâàþòñÿ ââåäåíèåì ïîä êîæó çà 45 ìèí äî íàðêîçà 0,5—1 ìë 0,1 % ðàñòâîðà àòðîïèíà ñóëüôàòà. Ýòî óìåíüøàåò ñåêðåöèþ ñëþííûõ è áðîíõèàëüíûõ æåëåç, ñïîñîáñòâóåò ïðåäóïðåæäåíèþ ðàçâèòèÿ ëàðèíãîñïàçìà è äðóãèõ íåæåëàòåëüíûõ ÿâëåíèé, êîòîðûå ìîãóò âîçíèêíóòü â ñâÿçè ñ ïîâûøåíèåì òîíóñà áëóæäàþùåãî íåðâà. Áîëüíûì ñ ëàáèëüíîé íåðâíîé ñèñòåìîé íàçíà÷àþò ìàëûå òðàíêâèëèçàòîðû çà 2—3 äíÿ äî íàðêîçà. Ïðèìåíåíèå ñíîòâîðíûõ ñðåäñòâ, íàðêîòèêîâ, àíòèãèñòàìèííûõ ïðåïàðàòîâ â óñëîâèÿõ ïîëèêëèíèêè íåæåëàòåëüíî. Îñîáåííîñòè íàðêîçà. Ïðîâîäÿ íàðêîç â óñëîâèÿõ ïîëèêëèíèêè, ñëåäóåò ïðèìåíÿòü îáùèé àíåñòåòèê, îáåñïå÷èâàþùèé áûñòðîå çàñûïàíèå è áûñòðîå ïðîáóæäåíèå áîëüíîãî áåç ïîáî÷íûõ ÿâëåíèé. Îí íå äîëæåí âîñïëàìåíÿòüñÿ è îáðàçîâûâàòü âçðûâîîïàñíûõ ñìåñåé. Íàðêîç äîëæåí áûòü áåçîïàñíûì, ïîñëåíàðêîçíûé ïåðèîä — íåïðîäîëæèòåëüíûì (íå áîëåå 1—1,5 ÷).  ñâÿçè ñî ñïåöèôèêîé ðàáîòû â ñòîìàòîëîãè÷åñêîé ëîëèêëèíèêå îáùàÿ àíåñòåçèÿ áîëüíîìó ïðîâîäèòñÿ â ïîëîæåíèè ñèäÿ èëè ïîëóëåæà â êðåñëå. Âî èçáåæàíèå àñïèðàöèè â òðàõåþ è áðîíõè ñëþíû, ñëèçè, êðîâè, îñêîëêîâ çóáîâ èçîëèðóþò ïîëîñòü ðòà îò ãëîòêè ñ ïîìîùüþ ìàðëåâîãî òàìïîíà èëè ãóáêè èç ïîðîëîíà èëè ðåçèíû.
Ïîêàçàíèÿ ê íàðêîçó. Ðàçëè÷àþò îáùèå è ñïåöèàëüíûå ïîêàçàíèÿ ê íàðêîçó. Îáùèìè ïîêàçàíèÿìè, ïðåäîïðåäåëÿþùèìè âûáîð íàðêîçà êàê ñïîñîáà îáåçáîëèâàíèÿ, ÿâëÿþòñÿ:
1. Àëëåðãè÷åñêèå ðåàêöèè íà ââåäåíèå ìåñòíîãî àíåñòåòèêà (ïîêðàñíåíèå êîæíûõ ïîêðîâîâ, çóä, âûñûïàíèÿ íà êîæå, áëåäíîñòü, òîøíîòà, ðâîòà, ïàäåíèå àðòåðèàëüíîãî äàâëåíèÿ èëè àíàôèëàêòè÷åñêèé øîê).
2. Ïîâûøåííàÿ ÷óâñòâèòåëüíîñòü ê ìåñòíîìó àíåñòåãèêó (íåïåðåíîñèìîñòü), êîãäà ââåäåíèå òåðàïåâòè÷åñêîé èëè áîëåå íèçêîé äîçû åãî ñîïðîâîæäàåòñÿ ïðèçíàêàìè èíòîêñèêàöèè.
3. Íåýôôåêòèâíîñòü èëè íåâîçìîæíîñòü ìåñòíîãî îáåçáîëèâàíèÿ (ðóáöîâî- èçìåíåííûå òêàíè, àíàòîìè÷åñêèå èçìåíåíèÿ âñëåäñòâèå ïðèîáðåòåííûõ äåôåêòîâ, íàëè÷èå î÷àãîâ ãíîéíîãî âîñïàëåíèÿ è ò. ä.).
4. Íåóðàâíîâåøåííîñòü (ëàáèëüíîñòü) ïñèõèêè áîëüíîãî (íåïðåîäîëèìûé ñòðàõ ïåðåä ïðåäñòîÿùèì âìåøàòåëüñòâîì, áîÿçíü ñòîìàòîëîãè÷åñêîãî êðåñëà è èíñòðóìåíòîâ).
5. Íåïîëíîöåííîñòü ïñèõèêè áîëüíîãî (îëèãîôðåíèÿ, ïîñëåäñòâèÿ ïåðåíåñåííîãî ìåíèíãèòà è ò.ä.).
6. Òðàâìàòè÷íîñòü âìåøàòåëüñòâà.
7. Îïåðàòèâíûå âìåøàòåëüñòâà ó äåòåé. Ñïåöèàëüíûå ïîêàçàíèÿ çàâèñÿò îò õàðàêòåðà ïàòîëîãè÷åñêîãî ïðîöåññà, åãî ëîêàëèçàöèè, òðàâìàòè÷íîñòè ïðåäïîëàãàåìîãî âìåøàòåëüñòâà, åãî ïðîäîëæèòåëüíîñòè, âîçðàñòà áîëüíîãî, ñîñòîÿíèÿ åãî íåðâíîé ñèñòåìû, âíóòðåííèõ îðãàíîâ, îò ôàðìàêîëîãè÷åñêèõ ñâîéñòâ îáùåãî àíåñòåòèêà. Ýòî ïðåäîïðåäåëÿåò èíäèâèäóàëüíûé âûáîð àíåñòåòèêà äëÿ êîíêðåòíîãî áîëüíîãî. Ðåøåíèå äàííîãî âîïðîñà íàõîäèòñÿ â êîìïåòåíöèè âðà÷à-àíåñòåçèîëîãà.
Ïðîòèâîïîêàçàíèÿ ê íàðêîçó. Îñíîâíûìè ïðîòèâîïîêàçàíèÿìè ê íàðêîçó â ïîëèêëèíèêå ÿâëÿþòñÿ: îñòðûå çàáîëåâàíèÿ ïàðåíõè-ìàòîçíûõ îðãàíîâ ñåðäå÷íî-ñîñóäèñòàÿ
