Показания и противопоказания для оперативного лечения хронического аппендицита

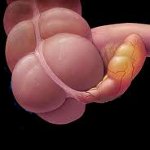
Хронический аппендицит – это вялотекущая форма воспалительного процесса в червеобразном отростке слепой кишки, чаще всего связанная с ранее перенесенным приступом острого аппендицита. Клиническая картина хронического аппендицита характеризуется дискомфортом, ноющими болями в подвздошной области справа, усиливающимися при физическом напряжении; тошнотой, метеоризмом, диареей или запором, мочепузырными, вагинальными или ректальными симптомами. Диагностика хронического аппендицита основана на исключении иных возможных причин данной симптоматики и может включать изучение анамнеза, проведение обзорной рентгенографии, ирригоскопии, колоноскопии, УЗИ и других дифференциально-диагностических исследований органов брюшной полости. Лечение хронического аппендицита при невыраженных проявлениях – консервативное, при стойком болевом синдроме показана аппендэктомия.
Общие сведения
Хронический аппендицит, в отличие от его острой формы, достаточно редко встречающееся в клинической гастроэнтерологии заболевание. При хроническом аппендиците на фоне вялотекущего воспаления могут развиваться атрофические и склеротические изменения в аппендиксе, разрастания грануляционной ткани, рубцы и спайки, приводящие к облитерации просвета и деформации отростка, его сращению с соседними органами и окружающими тканями.
Хронический аппендицит
Причины
Различают три формы хронического аппендицита: резидуальную, рецидивирующую и первично-хроническую.
- Резидуальная (остаточная) форма хронического аппендицита характеризуется наличием в анамнезе больного одного острого приступа, который закончился выздоровлением без оперативного вмешательства.
- При хронической рецидивирующей форме отмечаются повторные приступы острого аппендицита с минимальными клиническими проявлениями в стадии ремиссии.
- Ряд авторов выделяет также первично-хронический (бесприступный) аппендицит, развивающийся постепенно, без предшествовавшего ему острого приступа.
Патогенез
Резидуальная (остаточная) форма хронического аппендицита является следствием ранее перенесенного приступа острого аппендицита, купировавшегося без хирургического удаления отростка. При этом после стихания острых проявлений в слепой кишке сохраняются условия для поддержания воспалительного процесса: спайки, кисты, перегибы аппендикса, гиперплазия лимфоидной ткани, затрудняющие его опорожнение.
Нарушение кровообращения в пораженном слепом отростке способствует снижению местного иммунитета слизистой оболочки и активации патогенной микрофлоры. Рецидив аппендицита возможен, как в отсутствие его оперативного лечения, так и после субтотальной аппендэктомии при оставлении отростка длиной от 2 см.
Симптомы хронического аппендицита
Клиническая картина хронического аппендицита характеризуется преобладанием неявно выраженных, смазанных симптомов. Хронический аппендицит проявляется ощущением дискомфорта и тяжести, тупыми ноющими болями в правой подвздошной области, постоянными или возникающими эпизодически, после физической нагрузки и погрешностей в диете. Больные хроническим аппендицитом могут жаловаться на расстройства пищеварения: тошноту, метеоризм, запоры или понос. Температура при этом чаще остается нормальной, иногда по вечерам поднимается до субфебрильной.
При хроническом аппендиците могут наблюдаться и другие симптомы: мочепузырный (болезненное и частое мочеиспускание), вагинальный (боль при гинекологическом исследовании), ректальный (болевые ощущения при ректальном исследовании). Повторные приступы острого воспаления слепого отростка проявляются симптомами острого аппендицита.
Диагностика
Диагностика хронического аппендицита вызывает затруднения в связи с отсутствием объективных клинических симптомов заболевания. Легче всего диагностировать хронический рецидивирующий аппендицит, при этом очень важны данные анамнеза (наличие нескольких острых приступов). Во время очередного острого приступа ставится диагноз острого аппендицита, а не обострение хронического.
Косвенными признаками хронического аппендицита при пальпации живота могут быть локальная болезненность в правой подвздошной области, нередко положительный симптом Образцова, иногда – положительные симптомы Ровзинга, Ситковского.
Для диагностики хронического аппендицита обязательно выполняют рентгенконтрастную ирригоскопию толстого кишечника, позволяющую выявить отсутствие или частичное заполнение барием слепого отростка и замедление его опорожнения, что свидетельствует об изменении формы аппендикса, деформации, сужении его просвета. Проведение колоноскопии помогает отвергнуть наличие новообразований в слепой и толстой кишке, а обзорной рентгенографии и УЗИ – в брюшной полости. Клинические анализы крови и мочи больного при хроническом аппендиците, как правило, без выраженных изменений.
Дифференциальная диагностика
При первично-хроническом аппендиците диагноз ставят методом исключения других возможных заболеваний органов брюшной полости, дающих схожую симптоматику. Необходимо проводить дифференциальную диагностику хронического аппендицита с:
- язвой желудка;
- болезнью Крона;
- синдромом раздраженного кишечника;
- хроническим холециститом;
- спастическим колитом;
- брюшной жабой;
- иерсиниозом;
- тифлитом и илеотифлитом другой этиологии (например, туберкулезной, злокачественной);
- болезнями почек и мочевых путей;
- гинекологическими заболеваниями;
- глистной инвазией у детей и др.
Лечение хронического аппендицита
При установленном диагнозе хронического аппендицита и стойком болевом синдроме показано хирургическое лечение: удаление слепого отростка – аппендэктомия открытым способом или лапароскопическим способом. В ходе операции также выполняют ревизию органов брюшной полости для выявления других возможных причин болей в правой подвздошной области.
В послеоперационном периоде обязательно проводится антибиотикотерапия. Отдаленные результаты после оперативного лечения хронического аппендицита несколько хуже, чем после острого аппендицита, так как чаще отмечается развитие спаечного процесса.
Если у больного с хроническим аппендицитом отмечается невыраженная симптоматика, применяют консервативное лечение – прием спазмолитических препаратов, физиотерапевтические процедуры, устранение расстройств кишечника.
Макроскопические изменения в аппендиксе при хроническом аппендиците могут быть настолько невыраженными, что выявить их можно только при морфологическом исследовании удаленного отростка. Если слепой отросток оказался неизмененным, есть вероятность, что хирургическое вмешательство может еще более усугубить имеющийся болевой синдром, послуживший основанием для аппендэктомии.
Как правило, является следствием острого, реже развивается без предшествующего приступа. Различают: 1) остаточный или резидуальный хронический аппендицит при наличии одного приступа в анамнезе; 2) рецидивирующий — при наличии нескольких приступов в анамнезе; 3) первично-хронический или бесприступный, возникающие постепенно в отсутствии острого приступа.
Патанатомия — клеточная инфильтрация, рубцы, склероз стенок, иногда облитерация просвета; если просвет в свободном конце остается может скапливаться жидкость (водянка), слизь (mucocele) отростка, брыжеечка укорачивается, деформируется. Макроскопически отмечается деформация отростка, спайки с соседними органами.Хронический резидуальный (или остаточный) аппендицит возникает после перенесенного острого приступа, закончившегося выздоровлением без оперативного вмешательства. В этих случаях, как правило, сохраняются все условия для возникновения повторной атаки заболевания (перегибы отростка, спайки, сращения и другие причины, затрудняющие опорожнение отростка). Если в анамнезе у больного приступы острого аппендицита повторялись, в таких случаях принято говорить о хроническом рецидивирующем аппендиците.В стадии ремиссии хронического аппендицита клинические проявления болезни минимальные. Больные жалуются на эпизодические тупые, ноющие, не прогрессирующие боли в правой подвздошной области, которые могут возникать спонтанно, при физической нагрузке или после погрешности в диете. При обследовании во время пальпации живота можно выявить легкую болезненность в правой подвздошной области. Никаких признаков острого аппендицита нет. При появлении очередного острого приступа необходимо ставить диагноз острого аппендицита, а не «обострение хронического», поэтому и диагностику, и лечение в этом случае проводят, как при остром аппендиците.Клиническая картина хронического аппендицита характеризуется более или менее выраженными болями в правой подвздошной области, нередко усиливающимися при физической нагрузке. При пальпации живота определяются болезненная слепая кишка, часто положительный симптом Образцова (шум плеска в области слепой кишки при пальпации). При объективном исследовании — локальная болезненность в правой подвздошной области в точках Мак-Бурнея и Ланца без защитного напряжения мышц и перитонеальных симптомов. Иногда могут быть положительны симптомы Ситковского, Ровзинга.Симптомы раздражения брюшины отсутствуют. В пользу концепции, исключающей возможность первичного хронического аппендицита, служат клинические наблюдения, в том числе и собственные. У подавляющего числа больных, оперированных по поводу хронического аппендицита, жалобы на боли в правой подвздошной области не прекращались, а оставались прежними или становились более сильными. Последнее обстоятельство можно связать с развитием спаечного процесса после операции или с психопатологическими нарушениями. Улучшение или выздоровление наблюдалось у тех из них, у которых во время лапаротомии обнаруживали воспалительный процесс, связанный с рецидивами острого аппендицита. Рассечение спаек и последующее противовоспалительное лечение в этом случае оказывало хороший эффект.Диагноз труден, так как объективных клинических симптомов хронического аппендицита нет. При инструментальных исследованиях также невозможно подтвердить или исключить этот диагноз. С помощью рентгено-контрастного исследования часто удается обнаружить полностью или частично заполненный барием червеобразный отросток. В пользу патологического процесса могут свидетельствовать болезненность при пальпации, при рентгено-контрастной рентгенографии – отсутствие заполнения отростка барием или длительная задержка бария в нем. Однако наличие или отсутствие этих признаков также нельзя считать доказательством в пользу хронического аппендицита. При первично-хроническом аппендиците диагноз ставится на основании исключения других возможных причин болей. Большое значение придается данным ирригоскопии и графии толстого кишечника — наличию деформации червеобразного отростка или отсутствия его заполнения. Это расценивается как прямые и косвенные признаки хронического аппендицита.Дифференцировать хронический аппендицит необходимо от гинекологических заболеваний, заболеваний правых мочевых путей, язвенной болезни двенадцатиперстной кишки, хронического холецистита, спастического колита, глистной инвазии, туберкулеза и рака слепой кишки. Симптомы, которые связывают с хроническим аппендицитом, свойственны также другим патологическим процессам в илеоцекальной области. Поэтому дифференциальный диагноз надо проводить с болезнью Крона, иерсиниозом, туберкулезом и тифлитом (илеотифлитом) другой этиологии. У большинства больных, предъявляющих жалобы на боли в правой подвздошной области, при обследовании выясняется, что болевые ощущения особенно при пальпации, возникают и в проекции других отделов толстой кишки. Чаще всего у них в дальнейшем выявляется синдром раздраженного кишечника. Таким образом, чем тщательнее обследовать больных с хроническим аппендицитом, тем реже этот диагноз остается окончательным. В основном его устанавливают у больных с рецидивирующим аппендицитом.При установленном диагнозе хронического аппендицита лечение только оперативное, однако отдаленные результаты после операций по поводу хронических аппендицитов хуже, чем после острых аппендицитов.Спайки после удаления неизмененного отростка отмечаются у 25% больных, после деструктивных форм с нагноением брюшной полости — в 5,5% наблюдений.Прогноз. После оперативного удаления измененного червеобразного отростка наступает выздоровление. Если отросток оказался неизмененным, то оперативное вмешательство может еще более усугубить болевой синдром, явившийся основанием для аппендэктомии.
9. ЖКБ. Патогенез камнеобр-я. Клинические формы ЖКБ.
Это забол-е, обусловленное наличием конкрементов в желчном пузыре и желчных протоках.
3 основных мех-ма обр-я камней: 1. Перенасыщ-е желчи холестерином – изменение в желчи нормальго сод-я Х., лецитина, солей желчных к-т, Х не р-ся в воде – р-ся под д-ем лецетина, желчных к-т. Состав желчи хар-ся индексом литогенности ( N=1. Это сотнош-е кол-ва Х, нах-ся в исслед крови, к его кол-ву, кот м.б. растворено при данном соотношении желчных к-т, лецитина, Х. если ИЛ больше 1, Х выпад-ет в осадок). 2. Усиленная нуклеация – конденсация, агрегация приводит к обр-ю кристаллов моногидрата Х. Муцин-гликопротеидный гель (плотно прилег к слиз об-ке жел пузыря) – захват кристаллов Х – обр-е ТВ кристаллов + соли кальция. 3. Снижение сократительной спос-ти желчного пузыря – застой желчи – камнеообр-е.
Формы ЖКБ: Латентная (камненосительство) Диспептическая – боль в эпигастрии, изжога, метеоризм, неустойчивый стул. Болевая хр – без выраженного болевого приступа, усил после еды тош, рв, без признаков восп-я. Стенокардитическая Синдром Сейнта – ЖКБ +диафрагмальная грыжа, дивертикуллёз толстой кишки.
Этиология и патогенез о. холецистита. Связь с несколькими факторами: инфекция, засой желчи (желчная гипертензия), ЖКБ. Инфекция попадает в желчный пузырь:-восходящий путь из 12 пк. -нисходящим с током желчи (лимфогенно, гематогенно).Обтурация камнем шейки желчного пузыря, пузырного протока – повышение внутрипузырного давления – растяжение желчного пузыря – механическое сдавление сосудов – нарушение МЦ стенки – эндогенные м/ становятся вирулентными – воспаление – экссудация в просвет желчного пузыря – повышение давления (гипертензия) – повреждение стенки. Первичное повреждение – это гипертензия. Вторичное повреждение – это инфекция
Клиника и диагностика о. холецистита. Возникает остро и внезапно с появления интенсивных болей в животе. Может предшествовать приступ желчной колики. Боли постоянного хар-ра и их интенсивность нарастает. Лок-ся в правом подреберье и эпигастральной области, ирр в прав надключичную область, плечо или лопатку, в область сердца. Тошнота и повторная рвота, не приносящая облегчения. Повыш-е t тела, озноб при деструкции, желтуха.
Симптомы :
Общие симптомы: С-м Щёткина-Блюмберга – усиление болезннности, кот отмеч-ся при резком отдёргивании руки после надавливания бр стенки. С-м Раздольского – зона перкуторной болезненности с определением её размеров в см – зона Раздольского.
Патогномоничные симптомы: С-м Грекова-Ортнера – лёгкое постукивание ребром ладони по правой реберной дуге сопр-ся болевым синдромом. С-м Кера – уст палец руки (3-й, 2-й или 1-ый) в точку проекции желч пузыря и на вдохе медленно и глубоко погруж в прав подреберье. При этом отмеч-ся болез-ть. С-м Мерфи – непроизв задержка дых-я на вдохе во время пальпации прав подреберья. С-м Мюсси григоревского- бол-ть при адавливаниии пальпации м/у ножками павой грудин-ключично-сосцевидной мышцы.
1.катаральный Х – умеренная, постоянная боль в прав подреберье, тош и 1-2 кратная рв. Пульс 90. Язык влажный, обложен белым налётом, боль-ть при пальпации живота. Желчный пузырь не пальпир-ся, область пальпации безболезненная, нет симптома Щёткина-Блюмберга, др выражены слабо. 2.флегмонозный Х – боли постоянные, инт, усил-ся при дух-ии и перемене положения тела. Тош, многократная рв. Слабость, недомогание, озноб. T 37,8-38 С в течение неск дней. Сост-е средней степени тяжести. Пульс 100. Язык сухой, живот вздут, болезненность в правом подреберье, мышечная защита, + с-м Щёткина-Блюмберга. Пальпируется инфильтрированный и болезненный желчный пузырь. 3. гангренозный Х – SIRS. Сост-е тяжёлое, поражение ЦНС. t 38-39 С. Пульс 110-120. Дыхание поверхностное, частое. Язык сухой. Живот вздут, парез кищ-ка. Угнетение перистальтики. + с-м Щёткина-Блюмберга. Симптомы интоксикации.
4. прободной Х – клиника разлитого перитонита.
Диагностика: оак – лейкоцитоз сдвиг формулы влево –катаральный 9-11*109/л, флегмонозный – 12-15*109/л, гангренозный – 16-18*109/л. УЗИ – увеличение размеров желч пузыря, утолщение его стенок, неровность контуров, наличие взвешанных мелких гиперструктур без акустической тени в полости пузыря, расслоение стенки пузыря, нет его сокращений, жидкость в подпечёночном пр-ве, диаметр холедоха более 1 см, диаметр общео желчного протока более 9мм. Лапароскопия – при неясном диагнозе. ЭРХПГ.
10. Дополнительные методы исследования при заболеваниях желчного пузыря и желчных протоков: до- интра-и послеоперациооные
Дооперационная диагностика: -УЗИ – позволяет опред-ть 1-2 мм конкременты в просвете желчного пузыря, желч протоков, определение толщины стенки пузыря, размер поджел железы. — эндоскопические. УЗИ через 12 пк. – МРТ — ЭРХПГ (эндоскопическая ретроградная холангиография) эндоскопическая каникуляция большого дуоденального соска с последующим введением Rh-контрастного в-ва. Камни- дефекты наполнения. — билигностография – контроль движения меченного Tcm99 ч/з кл печени и желчевыводящие пути.
Интраоперационная диагностика: — холангиография (прямая) – введение контраста в желчный пузырь или желч проток во время операции или после неё ч/з дренж. -холедохоскопия ч/з пузырный проток или холедохотомное отверстие с помощью знда Долеотти – дел-ся по №.
Послеоперационная диагностика: -фистулография – ч/з Т-образный дренаж холедоха — холедохография ч/з дренаж -ЭРХПГ – исп-ют билигности, омниопак +физ р-р, вв в/в. П/пок-я – механическая желтуха, повыш-ая чувствительность, алл р-ции.
Аппендицит – воспалительный процесс, поражающий аппендикс (червеобразный отросток слепой кишки), может иметь острую или хроническую форму течения. Причем хроническое воспаление встречается значительно более редко. Патология характеризуется стертой клинической картиной, вялым развитием. Пациент может чувствовать ноющую боль, дискомфорт, симптомы нарушения пищеварения, признаки интоксикации. И все эти проявления выражены гораздо менее интенсивно, чем при острой форме, поэтому пациент часто не обращается за помощью.


Мнение эксперта
Шошорин Юрий
Врач терапевт, эксперт сайта
При этом патология нуждается в лечении, в противном случае, возможно развитие серьезных проблем. Чаще всего больному назначают консервативную терапию, однако, если она не дает должного результата и болевой синдром продолжает нарастать, требуется оперативное вмешательство.
Характеристика патологии
При систематическом воздействии тех или иных неблагоприятных факторов ткани человеческого организма воспаляются. Очаг воспаления локализуется на различных участках, часто поражая органы ЖКТ, в частности аппендикс. Данный орган представляет собой продолговатый (червеобразный) отросток, расположенный в одном из отделов слепой кишки.

При хроническом аппендиците воспаление имеет слабовыраженный характер, этим и обусловлено развитие стертой клинической картины. Тем не менее, при длительном воспалении меняется структура тканей аппендикса, появляются гранулы, рубцы, спайки. Такие нарушения приводят к потере функциональности аппендикса (хотя, ранее считалось, что данный орган не выполняет никаких функций, но сегодня это утверждение опровергнуто), появлению специфических симптомов.
Причины и факторы риска
Основной причиной развития патологии считается острая форма аппендицита, перенесенная пациентом ранее (если аппендикс не был удален хирургическим путем). В зависимости от первопричины, выделяют следующие формы заболевания:
- Первичная хроническая форма аппендицита, причины появления которой не установлены, но имеются различные предрасполагающие факторы;
- Вторичная хроническая форма аппендицита, развивающаяся после острого приступа, если пациенту не назначали оперативного лечения. Вторичный аппендицит может быть рецидивирующим, при этом патология имеет волнообразное течение (симптомы появляются, а затем затихают, возобновляясь через короткий промежуток времени).
Факторы риска
К числу неблагоприятных воздействий, которые могут привести к развитию хронической формы заболевания (но не всегда), относят:
- Хроническую усталость, подверженность стрессам и переутомлению;
- Инфекционные заболевания. Поражающие органы ЖКТ;
- Стойкое нарушение работы иммунной системы и патологии аутоиммунного характера;
- Погрешности в питании, в том числе употребление большого количества жирного мяса, систематическое переедание;
- Длительное воздействие отрицательных температур (общее или местное переохлаждение);
- Избыточный вес;
- Неправильный образ жизни и вредные привычки;
- Изменения стула (запоры), развивающиеся на фоне гастрита, язвенной болезни и других патологий пищеварительной системы;
- Деятельность, связанная с частым поднятием тяжестей.

Мнение эксперта
Шошорин Юрий
Врач терапевт, эксперт сайта
Указанные причины не всегда способствуют развитию хронического аппендицита, но существенно повышают риск возникновения проблемы, негативно сказываясь на общем состоянии организма.
Стадии, симптомы и осложнения хронического аппендицита
В зависимости от имеющихся симптомов, выделяют 2 стадии течения хронического аппендицита. Это стадия обострения и период ремиссии. Для каждой из них характерны свои симптомы.
| Стадия | Характерные признаки | Возможные осложнения |
| Период обострения | Для стадии обострения характерны более выраженные симптомы, такие как:
| Несмотря на то, что симптомы хронической формы патологии являются менее выраженными, чем при остром аппендиците, все же данное заболевание считается весьма опасным и может привести к различным серьезным осложнениям. Прежде всего, длительное воспаление значительно ослабляет стенки аппендикса, а значит, появляется угроза его разрыва. При разрыве аппендикса гнойное содержимое, накапливающееся в его полости, попадает в кровоток, разносится по всему организму, вызывая сильную интоксикацию и риск летального исхода. Кроме того, в тканях пораженного аппендикса образуются спайки и рубцы, что может привести к развитию кишечной непроходимости, отмиранию клеток органа. |
| Стадия ремиссии | На данном этапе характерные симптомы недуга временно отступают, о наличии воспалительного процесса могут свидетельствовать такие признаки как:
|

Методы диагностики
Из – за того, что клиническая картина хронического аппендицита имеет стертый характер, поставить диагноз на основании одних лишь жалоб пациента практически невозможно, поэтому, современная диагностика предполагает использование и других, более информативных способов:
- Контрастная рентгенография. Через анальное отверстие пациенту вводят специальную тонкую трубку, через которую в толстый кишечник поступает раствор бария (контрастное вещество). Если раствор не может заполнить аппендикс, имеет место воспалительный процесс. Данный способ позволяет не только определить воспаление, но и установить размеры и форму отростка;

- Колоноскопия – метод, предполагающий использование миниатюрной камеры, которую вставляют в область кишечника. Данный метод используется для выявления причин развития патологии (опухоли, кисты, изменения слизистой оболочки);

- УЗИ органов брюшины. Исследование проводится на голодный желудок. Позволяет оценить состояние других органов ЖКТ и определить их возможные повреждения;

- ОАМ проводится утром, позволяет выявить лейкоцитоз (при наличии воспаления в организме уровень лейкоцитов в моче повышается);
- ОАК для определения СОЭ (данный показатель также превышен, что свидетельствует о развитии воспалительного процесса).
Методы лечения
Еще недавно считалось, что аппендикс – орган, не имеющей никакой функциональной нагрузки. Поэтому при развитии воспалительного процесса, его попросту удаляли. Сегодня же имеются факты, свидетельствующие о том, что аппендикс является частью иммунной системы (принимает участие в формировании местного иммунитета в кишечнике), имеет секреторную и гормональную функции.
Поэтому в современной медицине теперь принято использовать консервативные методы лечения, а хирургические операции применяют только в крайнем случае.
Хирургическое лечение
Аппендэктомия – хирургическая операция по удалению червеобразного отростка. Процедура проводится под общей анестезией. Удаление аппендикса можно проводить как открытым способом (через надрез), так и методом лапароскопии (в области отростка врач делает несколько проколов, через которые осуществляются хирургические манипуляции с использованием лапароскопа). Второй вариант считается менее травмоопасным, и, поэтому, более предпочтительным.

Консервативное лечение
Безоперационное лечение включает в себя коррекцию питания и образа жизни, а также применение назначенных врачом медикаментозных препаратов.
Лекарственные средства
| Название препарата | Описание | Правила приема | Цена |
| Зинацеф
| Обладает противомикробным действием, производится в форме порошка для инъекций (внутривенных или внутримышечных). | 750 МГ в сутки, при тяжелом течении болезни дозу повышают в 2 раза. Длительность – 7-14 дней. | 150 руб. |
| Но-Шпа
| Оказывает спазмолитическое, обезболивающее действие. При хронической форме больному назначают препарат в виде таблеток для перорального приема. | 80-320 МГ препарата, в зависимости от выраженности симптомов. Длительность 5-7 дней. | 70 руб. |
| Церукал
| Противорвотный препарат в виде таблеток. Снимает приступы тошноты, улучшает самочувствие. | 1-4 таблетки в сутки. Длительность – до 6 недель. | 120 руб. |
| Нифуроксазид
| Противодиарейное средство, позволяющее нормализовать стул, устранить вздутие живота и метеоризм. | 2-8 таблеток в сутки. Длительность – до 10 дней. | 200 руб. |
Дополнительно по поводу симптомов хронического аппендицита рекомендуем ознакомиться с материалом сайта med.vesti.ru. Также по поводу методов лечения и соблюдения диеты рекомендуем ознакомиться с комментариями врача Государственного медицинского центра им. А.И. Бурназяна ФМБА по конкретному диагнозу пациента (женщина 36 лет): https://health.mail.ru/consultation/1663529/
Коррекция рациона
В период лечения пациенту необходимо ввести ряд ограничений в свой рацион. Важно исключить все продукты, тяжелые для пищеварения, нагружающие органы ЖКТ.
| Разрешено | Запрещено |
|
|
Принципы питания
Если пациент перенес хирургическую операцию, в первый день после нее ему противопоказана любая пища или жидкость. На вторые сутки разрешается употребление киселя, отвара шиповника, несладкого травяного чая. С течением времени рацион становится более разнообразным: в него постепенно вводят блюда из «белого списка».

При консервативном лечении также требуется соблюдение определенных ограничений, конечно, не таких строгих, как после операции. Однако, это не значит, что больной может употреблять все без разбора. Запрещенные продукты должны навсегда покинуть его рацион.
Кроме того, необходимо придерживаться принципов дробного питания, употреблять пищу только после правильной термической обработки (отварные, тушеные, приготовленные на пару продукты), а также пить как можно больше чистой питьевой воды.

Примерное меню
Необходимо выбрать 1 из предложенных вариантов для каждого приема пищи:
- Завтрак: Протертая каша на воде с добавлением небольшого количества молока, обезжиренный кисломолочный продукт, белковый омлет;
- Ланч: Запеченные фрукты, фруктовые салаты;
- Обед: Овощной суп, пюре из кабачков, картофеля с паровой котлеткой;
- Полдник: Кисломолочные изделия, печеные фрукты, сухофрукты;
- Ужин: отварное мясо или рыба с гарниром из тушеных овощей, овощная запеканка, винегрет.
Оцените статью
Загрузка…



