Противопоказания для переливания плазмы

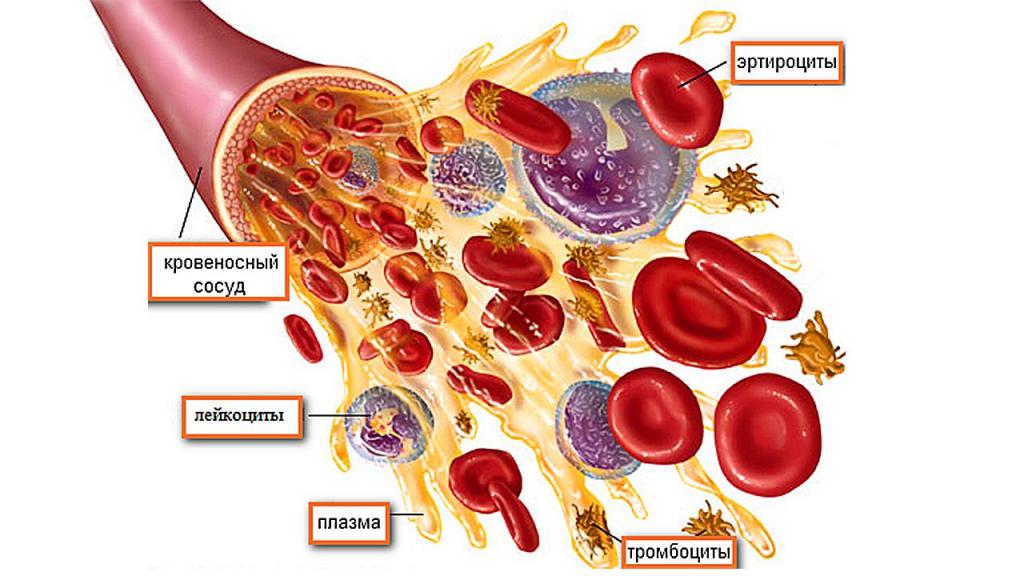
Плазма представляет собой жидкую составную часть крови, богатую биологически активными компонентами: белками, липидами, гормонами, ферментами. Свежезамороженная плазматическая жидкость считается лучшим продуктом в виду того, что в ней сохраняется наибольшее число полезных компонентов. Тогда как жидкая нативная, сухая лиофилизированная и антигемофильная плазма несколько теряет присущие этому компоненту лечебные характеристики, поэтому они менее востребованы.
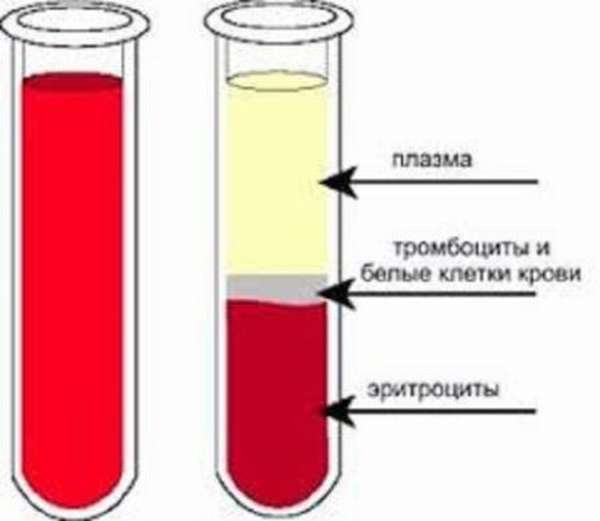
Плазма крови: для чего переливают?
Переливание любого вида плазмы крови позволяет восстановить нормальный объем циркулирующей в организме крови, равновесие между гидростатическим и коллоидно-онкотическим давлением.
Положительный эффект от такого-рода процедуры становится возможным по той причине, что молекулярная масса плазматических белков и молекулярная масса крови реципиента различны. В виду этого проницаемость стенок сосудов низкая, и питательные вещества не усваиваются, они на протяжении долгого времени находятся в кровяном русле.
Если у человека острое кровотечение, внутривенное плазменное переливание реализуется в дозе от 0,5 л и до 2 л. В данном случае все зависит от артериального давления больного и сложности протекания его заболевания. В особо тяжелых ситуациях рекомендуется совмещать вливание плазмы и эритроцитной массы.
Плазму вливают струйно или капельно, в зависимости от показаний. Если нарушена микроциркуляция, к плазме добавляют реополиглюкин или другие препараты этой группы.
Термины: Гемотрансфузия – это внутрисосудистое переливание цельной крови реципиенту. По сути, сложнейшая операция, предполагающая трансплантацию живой ткани человеку.
Переливание плазмы крови: показания
Фармакологический справочник РЛС диктует следующие показания к переливанию свежезамороженной плазмы крови:
- Острый ДВС синдром, который одновременно осложняет протекание шока разного происхождения, синдром массивных трансфузий,
- Сильное кровотечение, которое предполагает потерю более чем трети общего объема крови. При этом возможно дальнейшее осложнение в виде того же синдрома диссеминированного внутрисосудистого свертывания,

- Патологические изменения печени и почек (условные показания),
- Передозировка антикоагулянтов, к примеру, дикумарина,
- При процедуре плазмафереза терапевтического характера, вызванного синдромом Мошковица, острыми отравлениями, сепсисом,
- Тромбоцитопеническая пурпура,
- Операции на открытом сердце с подключением аппарат искусственного кровообращения,
- Коагулопатии, возникающие из-за низкой концентрации физиологических антикоагулянтов и прочее.
Мы рассмотрели наиболее распространенные показания для переливания свежезамороженной плазмы. Не рекомендовано выполнять подобную процедуру для восполнения всего объема циркулирующей крови. В данном случае применяются другие методики. Не назначают переливание плазмы больным, страдающим застойной формой СН.
Свежезамороженная кровяная плазма
Свежезамороженная плазма считается одной из базовых составных крови, она создается путем быстрого замораживания после отделения форменных ее элементов. Сохраняют такое вещество в специальных пластиковых контейнерах.
Главные недостатки использования данного биоматериала:
- риск передачи инфекционного заболевания,
- риск возникновения аллергических реакций,
- конфликт биоматериала донора и реципиента (перед переливанием обязательна биологическая проба на совместимость).

Свежезамороженная плазма изготавливается двумя методами:
- плазмаферезом,
- центрифугированием.
Плазма замораживается при температуре -20 градусов. Использовать ее разрешается в течение года. Только на это время обеспечивается сохранность лабильных факторов системы гемостаза. После истечения срока годности плазма утилизируется как биологические отходы.
Термины: Гемостаз – это такая система в организме человека, главной задачей которой остановка кровотечений и растворение тромбов при сохранении жидкого состояния крови в сосудах.

Непосредственно перед самим вливанием плазмы кровь оттаивают при температурных показателях в + 38 градусов. При этом выпадают хлопья фибрина. Это не страшно, поскольку они не помешают нормальному току крови через пластификаторы с фильтрами. Тогда как крупные сгустки и мутность плазмы свидетельствуют о некачественном продукте. И для врачей это противопоказание для ее дальнейшего использования, хотя при сдаче крови и пробе лаборанты могли не выявить дефектов.
Важно! Благодаря тому, что хранить такой продукт допускается на протяжении длительного времени, врачи стараются придерживаться правила один донор – один реципиент.
Белки плазмы иммуногенны. Это означает, что при частых и объемных переливаниях у рецепиента может сформироваться сенсибилизация. Это способно привести к анафилактическому шоку при очередной процедуре. Данное обстоятельство приводит к тому, что врачи стараются переливать плазму по строгим показаниям. При лечении коагулопатий предпочтительнее использовать криопрециптат (белковый препарат, содержащий факторы свертывания крови. которых не хватает человеку).
При использовании биоматериала важно соблюдать строгие правила: нельзя использовать один и тот же контейнер плазмы для переливания нескольким реципиентам. Не допускается повторно замораживать плазму крови!
Переливание плазмы крови: последствия
Практика показывает, что чаще всего осложнений и проблем после переливание плазмы крови не предполагается. Если рассматривать исследования, то это меньше одного процента из ста. Однако побочные эффекты могут стать причиной существенных сбоев в работе всего организма и даже летального исхода. В виду того, что гемотрансфузия плазмозаменителем (плазмой) не дает стопроцентной безопасности, от пациентов изначально берут согласие на такую процедуру, обязательно доводя до их ведома все положительные стороны, эффективность и возможные альтернативы переливания.
- Системой, позволяющей максимально быстро выявить и лечить побочные эффекты, которые угрожают жизни человека, должна быть снабжена любая клиника, где выполняется переливание плазмы. Современные федеральные инструкции и руководства регламентируют постоянно сообщать о таких случаях, как это происходит с несчастными случаями и врачебными ошибками.
Острые неблагоприятные эффекты
К иммунологическим острым неблагоприятным эффектам относятся следующие:
- Фебрильная реакция на трансфузию. При этом лихорадка встречается чаще всего. Если такая реакция сопровождает несовместимость крови донора и реципиента (гемолиз), то переливание требуется немедленно прекратить. Если это негемолитическая реакция, то она не опасно для жизни человека. Такая реакция часто сопровождается головной болью, зудом и другими проявлениями аллергии. Лечится назначением ацетаминофена.
- Уртикарная сыпь дает о себе знать сразу же после переливания плазмы. Это весьма распространенное явление, механизм которого тесно взаимосвязан с высвобождением гистамина. Чаще всего врачи в таком случае выписывают рецепт на применение лекарственного средства бенадрил. И как только сыпь исчезнет, можно говорить о том, что реакция закончилась.
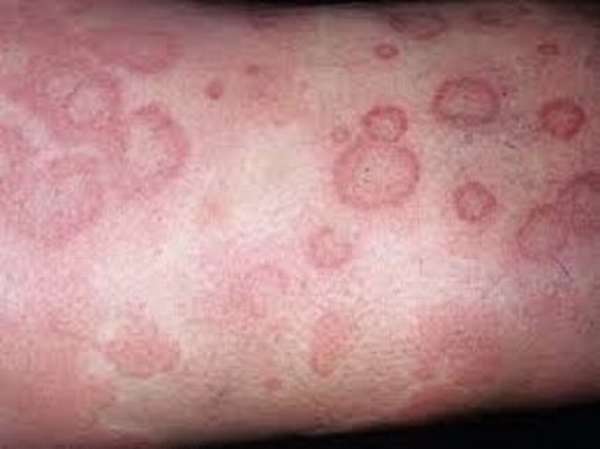
- Буквально через два-три часа после переливания плазмы крови может резко проявиться респираторный дистресс-синдром, понижение гемоглобина и гипотония. Это свидетельствует о развитии острого повреждения легких. В данном случае требуется быстрое вмешательство врачей для организации респираторной поддержки с вентиляцией механического характера. Но переживать слишком не надо, исследования показали, что летальный исход от такого эффекта наступает меньше чем у десяти процентов реципиентов. Главное – вовремя сориентироваться лечебному персоналу.
- Острый гемолиз возникает по причине несоответствия идентификации плазмы крови реципиента, другими словами, в виду ошибки персонала. Вся сложность данного эффекта заключается в том, что клинические показания могут остаться не выраженными, сопровождаясь исключительно анемией (отсроченный гемолиз). Тогда как осложнения наступают в случае сопутствующих отягощающих факторов: почечной недостаточности в острой форме, шока, артериальной гипотонии, плохой свертываемости крови.
Важно! Если человек находится под наркозом или же впал в кому, признакомгемолиза становится внутреннее кровотечение по непонятным причинам из места инъекции.
В данном случае врачи обязательно воспользуются активной гидратацией и назначением вазоактивных лекарственных средств.
- Анафилаксия чаще всего дает о себе знать в первую минуту проведения переливания крови. Клиническая картина: респираторный дистресс, шок, артериальная гипотония, отечность. Это очень опасное явление, требующее экстренного вмешательства специалистов. Здесь нужно сделать все, чтобы поддержать дыхательную функцию человека, в том числе ввести адреналин, поэтому все препараты обязательно находятся под рукой.
К осложнениям неиммунологического характера относят:
- Перегрузку объемом (гиперволемию). При неверном расчете объема переливаемой плазмы повышается нагрузка на сердце. Объем внутрисосудистой жидкости излишне увеличивается. Лечится приемом мочегонных средств..
Симптоматика гиперволемии: сильная одышка, гипертензия и даже тахикардия. Чаще всего она проявляется по истечению шести часов после проведения переливания плазмы крови.
К химическим эффектам относят: интоксикацию цитратом, гипотермию, гиперкалиемию, коагулопатию и прочее.
Что представляет собой техника переливания плазмы крови?
Показания к переливанию плазмы крови и всех ее физиологических компонентов определяет исключительно лечащий врач на базе ранее проведенных лабораторных, физикальных и инструментальных исследований. Важно понимать, что стандартной и налаженной схемы лечения и диагностики заболеваний в данном случае нет. У каждого человека последствия и само переливание протекает индивидуально, в зависимости от реакции организма на происходящее. В любом случае, это значительная нагрузка на него.
Часто задаваемые вопросы, касающиеся разнообразных методик гемотрансфузии, можно отыскать в методических рекомендациях.
Что собой представляет непрямое и прямое переливание крови?
Непрямое переливание крови применяется чаще всего. Оно реализуется прямо в вену посредством одноразового флакона с фильтром. При этом технология заполнения одноразовой системы обязательно описывается в инструкции завода-изготовителя. В лечебной практике применяются и другие пути введения плазмы: не только в вену, но и внутриартериально, внутриаортально и внутрикостно. Все зависит от того, какого результата требуется достичь, и есть ли вообще возможность обеспечить переливание плазмы.
Прямое переливание кровяной массы не предполагает ее стабилизацию и консервацию. В данном случае процедура производится непосредственно от донора реципиенту. При этом возможно исключительно переливание цельной крови. Вводить кровь можно только внутривенно, других вариантов не предполагается.
Но прямое переливание крови проводится без использования фильтров. Это означает, что для больного возникает большой риск получить еще и тромб, который образовался во время процедуры. Следовательно, может развиться тромбоэмболия.
Именно поэтому прямое переливание крови проводится исключительно в экстренных случаях. И медицинский персонал к такого вида процедуре обращается крайне редко. Лучше в такой ситуации прибегнуть к переливанию свежезаготовленной теплой крови. Это уменьшает риск подцепить тяжелое заболевание, а эффект будет даже лучше.
Загрузка…
Противопоказания к переливанию плазмы. Плазма антистафилококковая и антисинегнойная человеческая
В последние годы появились публикации, в которых авторы на основании личных наблюдений и рекомендаций обществ трансфузиологов, конференций, съездов специалистов трансфузионной медицины пытаются определить рекомендации для трансфузий СЗП.
СЗП не показана:
• в качестве средства профилактики осложнений при массивной трансфузии;
• длянейтрализациигепаринаприсердечно-легочнойперфузии;
• для увеличения ОЦК;
• профилактически после сердечно-легочного шунтирования;
• профилактически вместе с массивной гемотрансфузией;
• для целей парентерального питания;
• для профилактических трансфузий больным без клинических проявлений активного кровотечения, у которых имеется небольшое увеличение протромбинового времени (на 3 с выше верхней границы нормы) при проведении замещения, удаления грудных дренажей и других «открытых» хирургических процедур, перед биопсией печени;
• при хроническом ДВС в отсутствие геморрагии;
• при выявлении у больных явлений гиперкоагуляции и повышенной сенсибилизации к парентеральному введению белка.

Трансфузии СЗП не показаны в профилактических целях больным с увеличенным протромбиновым временем (до 3 с и выше верхней границы нормы).
Абсолютные противопоказания к трансфузиям СЗП:
• гиперкоагуляция;
• сенсибилизация к парентеральному введению белка. Необходимо помнить, что плазма является основным носителем маркеров инфекционных заболеваний.
Плазма антистафилококковая человеческая и плазма антисинегнойная человеческая
Трансфузии АСП или АСГП показаны для лечения или профилактики гнойно-септических осложнений, вызываемых соответствующим бактериальным агентом (сепсис, раневая инфекция, ожоговая болезнь, абсцедирующая пневмония, гемобластозы и т. д.).
Плазма вводится внутривенно капельно ежедневно или через день — в зависимости от тяжести заболевания — по 200—300 мл или 3—5 мл/кг массы (не менее 18 ME). Курс: 3—5 раз и более в соответствии с тяжестью течения болезни и терапевтическим эффектом.
Детям периода новорожденности, в том числе недоношенным, переливание антистафилококковой плазмы производят из расчета 10 мл/кг массы (не менее 60 ME). Для каждой разновидности плазмы показания к переливанию будут различными.
— Также рекомендуем «Криопреципитат. Тромбоцитарный концентрат»
Оглавление темы «Переливание компонентов крови»:
1. Трансфузии эритроцитарной массы. Методы трансфузии эритроцитарной взвеси
2. Плазма свежезамороженная. Показания к переливанию крови
3. СЗП. Способы применения СЗП
4. Противопоказания к переливанию плазмы. Плазма антистафилококковая и антисинегнойная человеческая
5. Криопреципитат. Тромбоцитарный концентрат
6. Лейкоцитный концентрат. Показания к применению лейкоцитного концентрата
7. Эффективность применения лейкоцитарного концентрата. Прямое переливание крови
8. Обменное переливание крови. Цельная консервированная аутокровь
9. Техника реинфузии аутокрови. Компоненты аутокрови
10. Плазбумин. Кровезаменители в медицине
К процедуре гемотрансфузии (переливанию крови, плазмы) нельзя относится беспечно. Для того чтобы манипуляция принесла ожидаемую терапевтическую пользу, важно правильно подобрать донорский материал и подготовить реципиента.
Успешность проведения данной манипуляции зависит от ряда незаменимых факторов. Весомую роль играет тщательность предварительной оценки показаний к гемотрансфузии, правильная поэтапность выполнения операции. Несмотря на развитие современной трансфузиологии, со стопроцентной долей вероятности исключить риск такого последствия переливания плазмы крови, как летальный исход, невозможно.
Вкратце об истории манипуляции
В Москве, начиная с 1926 года, функционирует НМИЦ гематологии – ведущий научный центр России. Оказывается, первые попытки переливания крови были зафиксированы еще в средневековье. Преимущественная часть из них успехом не увенчалась. Причиной тому можно назвать практически полное отсутствие научных знаний в области трансфузиологии и невозможность установления групповой и резус-принадлежности.

Переливание плазмы крови при несовместимости антигенов обречено на смерть реципиента, поэтому в наши дни от практики введения цельной крови врачи отказались в пользу имплантации ее отдельных составляющих. Этот метод считается более безопасным и эффективным.
Риски для реципиента
Даже если переливание крови чем-то напоминает введение физраствора или медикаментов капельным путем, эта процедура является более сложной. Гемотрансфузия – это манипуляция, приравненная к трансплантации биологической живой ткани. Имплантируемые материалы, в том числе и кровь, содержат множество разнородных клеточных составляющих, которые несут чужеродные антигены, белки, молекулы. Идеально подобранная ткань ни при каких условиях не будет идентичной с тканями пациента, поэтому риск отторжения присутствует всегда. И в данном смысле ответственность за последствия переливания плазмы крови лежат исключительно на плечах специалиста.
Любое вмешательство несет в себе риски, не зависящие ни от квалификации врача, ни от предварительной подготовки к процедуре. При этом на любом этапе переливания плазмы (пробы или непосредственной инфузии) недопустимо поверхностное отношение медперсонала к работе, спешка или отсутствие достаточного уровня квалификации. В первую очередь врач должен убедиться, что без этой манипуляции не обойтись. При наличии показаний к переливанию плазмы доктор должен быть уверен, что исчерпаны все альтернативные способы терапии.
Кому показана гемотрансфузия
Данная манипуляции преследует четкие цели. В большинстве случаев вливание донорского материала обусловлено необходимостью восполнения потерянной крови при обширных кровотечениях. Также гемотрансфузия может быть единственным способом повышения уровня тромбоцитов для улучшения показателей свертываемости. Исходя из этого, показаниями к переливанию плазмы крови являются:
- смертельно опасная кровопотеря;
- шоковое состояние;
- анемия тяжелой степени;
- подготовка к плановому хирургическому вмешательству, предположительно сопровождающемуся внушительными кровопотерями и осуществляемому с использованием приборов для искусственного кровообращения (операции на сердце, сосудах).
Эти показания являются абсолютными. Кроме них, послужить поводом к проведению гемотрансфузии может сепсис, заболевания крови, химическое отравление организма.
Переливание для детей
Возрастных ограничений к проведению гемотрансфузии нет. При объективной необходимости манипуляцию могут назначить и новорожденному. Переливание плазмы крови в раннем возрасте имеет аналогичные показания. Кроме того, при выборе метода лечения решение в пользу гемотрансфузии принимается в случае стремительного прогрессирования болезни. У детей первого года жизни переливание крови может быть вызвано желтухой, увеличением размеров печени или селезенки, а также повышением уровня эритроцитов.
Основным аргументов в пользу данной манипуляции считают показатель билирубина. Например, если у новорожденного он превышает 50 мкмоль/л (материал для исследований берут из пуповинной крови), за состоянием малыша начинают пристально следить, так как данное нарушение сигнализирует о необходимости введения донорской крови в ближайшем будущем. Врачи следят не только за показателями билирубина, но и за скоростью его накопления. Если она значительно превосходит норму, ребенку назначают гемотрансфузию.
Противопоказания
Определение противопоказаний — не менее важный этап в процессе подготовки к процедуре. Согласно правилам переливания плазмы крови, основными препятствиями к данной манипуляции относятся:
- сердечная недостаточность;
- перенесенный в недавнем прошлом инфаркт миокарда;
- ишемическая болезнь сердца;
- врожденные сердечные пороки;
- бактериальный эндокардит;
- гипертонический криз;
- острое нарушение мозгового кровообращения;
- тромбоэмболический синдром;
- отек легких;
- гломерулонефрит на стадии обострения;
- печеночная и почечная недостаточность;
- склонность к аллергии на множество раздражителей;
- бронхиальная астма.
В некоторых случаях, когда трансфузия – единственный способ сохранить больному жизнь, отдельные противопоказания могут игнорироваться. При этом ткани реципиента и донора с целью подтверждения совместимости должны пройти множество проб. Переливанию плазмы также должна предшествовать комплексная диагностика.
Донорская кровь для аллергиков
Для человека, страдающего аллергическими реакциями, действуют иные правила переливания плазмы. Непосредственно перед манипуляцией пациенту необходимо пройти курс десенсибилизирующей терапии. Для этого внутривенно вводят «Хлорид кальция», а также антигистаминные средства «Супрастин», «Пипольфен», гормональные препараты. Чтобы снизить риск ответной аллергической реакции на чужой биоматериал, реципиенту вводят минимально необходимое количество крови. Здесь акцент делается не на количественных, а на ее качественных показателях. В плазме для переливания оставляют только те составляющие, которых не достает больному. При этом объем жидкости восполняют за счет кровезаменителей.
Биоматериал для трансфузии
В качестве жидкости для переливания могут быть использованы:
- цельная донорская кровь, что применяется крайне редко;
- эритроцитная масса, содержащая мизерное количество лейкоцитов и тромбоцитов;
- тромбоцитарная масса, которая может сберегаться не более трех дней;
- свежезамороженная плазма (к переливанию прибегают в случае осложненной стафилококковой, столбнячной инфекции, ожогов);
- компоненты для улучшения показателей свертывания.
Введение цельной крови зачастую оказывается нецелесообразным ввиду большого расхода биоматериала и высочайшего риска отторжения. К тому же, пациент, как правило, нуждается в конкретно недостающих компонентах, смысла в том, чтобы «нагружать» его дополнительными чужеродными клетками, нет. Цельную кровь переливают в основном при операциях на открытом сердце, а также в экстренных случаях при опасных для жизни кровопотерях. Введение трансфузионной среды может осуществляться несколькими способами:
- Внутривенное восполнение недостающих составляющих крови.
- Обменное переливание – часть крови реципиента заменяют донорской жидкой тканью. Данный метод актуален при интоксикациях, заболеваниях, сопровождающихся гемолизом, острой почечной недостаточностью. Чаще всего осуществляется переливание свежезамороженной плазмы.
- Аутогемотрансфузия. Подразумевается вливание собственной крови пациента. Такую жидкость собирают при кровотечениях, после чего материал очищают и консервируют. Такой вид гемотрансфузии актуален для больных с редкой группой, при которой возникают сложности с поиском донора.
О совместимости
Переливание плазмы или цельной крови подразумевает использование материалов одной группы, совпадающих по резус-принадлежности. Но, как известно, у любого правила есть исключение. Если подходящей донорской ткани нет, в экстренной ситуации больным с IV группой разрешено вводить кровь (плазму) любой группы. При этом важно соблюдать только совместимость резус-факторов. Еще одна интересная особенность касается крови I группы: пациентам, нуждающимся в восполнении объема эритроцитов, 0,5 л этой жидкой ткани могут заменить 1 л отмытых эритроцитов.
До начала процедуры персонал должен убедиться в пригодности трансфузионной среды, проверить срок годности материала, условия его хранения, герметичность емкости. Оценить важно и внешний вид крови (плазмы). Если в жидкости присутствуют хлопья, странные примеси, свертки, пленка на поверхности, вводить ее реципиенту нельзя. Перед непосредственным проведением манипуляции специалист обязан еще раз уточнить группу и резус-фактор крови донора и больного.
Подготовка к переливанию
Процедура начинается с формальностей. В первую очередь больной должен ознакомиться с вероятными рисками данной манипуляции и подписать все необходимые документы.
Следующий этап – проведение первичного исследования групповой принадлежности и резус-фактора крови по системе АВО с применением цоликлонов. Полученные сведения фиксируются в специальном регистрационном журнале медучреждения. Затем изъятый образец ткани отправляют в лабораторию для уточнения фенотипов крови по антигенам. Результаты исследования указываются на титульном листе истории болезни. Для больных, имеющих в анамнезе осложнения переливания плазмы или других компонентов крови, а также беременных и новорожденных трансфузионную среду подбирают индивидуально в лаборатории.
В день проведения манипуляции у реципиента берут кровь из вены (10 мл). Половину помещают в пробирку с антикоагулянтом, а остальную отправляют в емкость для проведения ряда анализов и биологических проб. При переливании плазмы или любых других компонентов крови, помимо проверки по системе АВО, материал тестируют на предмет индивидуальной совместимости по одному из методов:
- конглютинации с полиглюкином;
- конглютинации с желатином;
- непрямой реакции Кумбса;
- реакции на плоскости при комнатной температуре.
Это основные виды проб, какие проводят при переливании плазмы, цельной крови или ее отдельных компонентов. Другие анализы назначаются больному по усмотрению врача.
С утра нельзя ничего есть обоим участникам процедуры. Переливание крови, плазмы совершают в первой половине дня. Реципиенту рекомендуется очистить мочевой пузырь и кишечник.
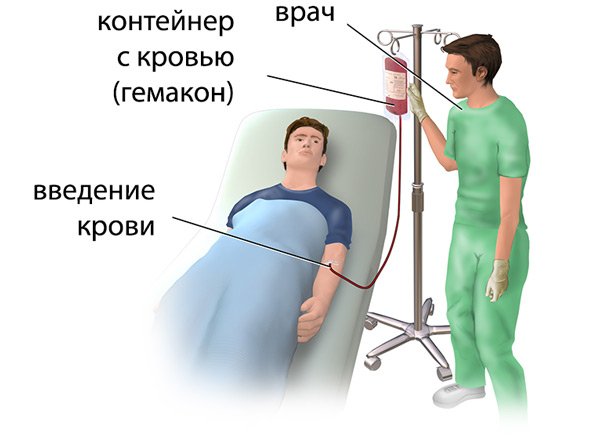
Как проходит процедура
Сама по себе операция не представляет собой сложного вмешательства, требующего серьезного технического оснащения. Для обменного переливания крови пунктируют подкожные сосуды на руках. Если предстоит долгая трансфузия, используют крупные артерии – яремную или подключичную.
Перед тем, как приступить к непосредственному вливанию крови, доктор не должен иметь ни малейших сомнений в качестве и пригодности внедряемых компонентов. Обязательно проводится детальный осмотр контейнера и его герметичность, корректность оформления сопроводительных документов.
Первым этапом при переливании плазмы крови является однократное введение 10 мл трансфузионной среды. Жидкость вводится в кровоток реципиенту неспешно, при оптимальной скорости 40-60 капель в минуту. После вливания пробных 10 мл донорской крови за состоянием больного наблюдают в течение 5-10 минут. Биологическую пробу повторяют дважды.
Опасными признаками, которые указывают на несовместимость биоматериалов донора и реципиента, являются внезапная одышка, учащение сердцебиения, сильное покраснение кожи лица, снижение артериального давления, удушье. В случае появления такой симптоматики манипуляцию останавливают и сразу же оказывают больному необходимую лечебную помощь.
Если никаких негативных изменений не произошло, приступают к основной части гемотрансфузии. Одновременно с поступлением в организм человека компонентов крови необходимо следить за температурой его тела, осуществлять динамический кардиореспираторный мониторинг, контролировать диурез. Скорость введения крови или ее отдельных компонентов зависит от показаний. В принципе допускается струйное и капельное введение со скоростью около 60 капель ежеминутно.
В ходе переливания крови иглу может застопорить тромб. В этом случае нельзя проталкивать сгусток в вену. Процедуру приостанавливают, тромбированную иглу извлекают из кровеносного сосуда и заменяют ее новой, которую уже вводят в другую вену и восстанавливают подачу жидкой ткани.
После трансфузии
Когда все необходимое количество донорской крови поступит в организм пациента, в емкости оставляют немного крови (плазмы) и хранят ее на протяжении двух-трех дней в холодильнике. Это необходимо на тот случай, если у больного внезапно возникнут посттрансфузионные осложнения. Препарат позволит выявить их причину.
Основная информация о манипуляции заносится в историю болезни. В документах отмечается объем введенной крови (ее компонентов), состав, результат предварительных проб, точное время манипуляции, описание самочувствия пациента.
После процедуры больному нельзя сразу вставать. Последующие несколько часов придется провести лежа. За это время медперсонал должен тщательно следить за сердцебиением, температурными показателями. Спустя сутки после вливания, реципиент сдает анализы мочи и крови.
Малейшее отклонение в самочувствии может говорить о непредвиденных негативных реакциях организма, отторжении донорской ткани. При учащении сердцебиения, резком снижении давления и болезненности в груди пациента переводят в отделение реанимации или интенсивной терапии. Если в течение следующих четырех часов после переливания плазмы или других компонентов крови у реципиента не повышается температура тела, а показатели давления и пульса находятся в пределах нормы, можно говорить об успешном проведении манипуляции.
Какие могут быть осложнения
При соблюдении верного алгоритма и правил переливания крови процедура абсолютно безопасна для человека. Малейшая погрешность может обойтись человеческой жизни. Так, например, при попадании воздуха через просвет сосудов возможно развитие эмболии или тромбоза, которые проявляются нарушениями дыхания, синюшностью кожных покровов, резкими падением артериального давления. Подобные состояния требуют проведения экстренных реанимационных мероприятий, так как являются смертельно опасными для пациента.
Посттрансфузионные осложнения, о которых было сказано выше, крайне редко угрожают жизни и зачастую представляют собой аллергическую реакцию на компоненты донорской ткани. Справиться с таковыми помогают антигистаминные средства.

Более опасным осложнением, имеющим фатальные последствия, является несовместимость крови по группе и резусу, в результате которой происходит разрушение эритроцитов, наступает полиорганная недостаточность и смерть больного.
Бактериальное или вирусное инфицирование во время процедуры – сравнительно редкое осложнение, но все же полностью исключать его вероятность нельзя. Если трансфузионная среда хранилась не в карантинных условиях, а при ее заготовке не были соблюдены все правила стерильности, минимальный риск заражения гепатитом или ВИЧ все же имеет место.
