Противопоказания для проведения эпидуральной анестезии

Энциклопедия / Процедуры / Эпидуральная анестезия в родах
Автор статьи — Созинова А.В., практикующий акушер-гинеколог. Стаж по специальности с 2001 года.
Одним из распространенных и популярных методов обезболивания в родах является эпидуральная анестезия (ЭДА). Этот метод заключается во введении анестетика в эпидуральное пространство, которое располагается под твердой мозговой оболочкой спинного мозга. Именно в этом промежутке находятся нервы спинного мозга, которые обеспечивают поступление нервных импульсов в центральную нервную систему, а оттуда обратно к разным органам.
Эпидуральную анестезию в родах проводят только по показаниям, а не всем роженицам:
- преждевременные роды (релаксация мышц тазового дна уменьшает сопротивление на головку плода, что обеспечивает снижение шансов родовых травм);
- сильные боли в родах (дискоординация родовых сил, дистоция шейки матки);
- возрастание артериального давления в родах (ЭДА снижает);
- гестоз;
- роженицы с выраженной патологией сердца и бронхолегочной системы;
- кесарево сечение и малые акушерские операции;
- аллергия на лекарства, необходимые для внутривенного наркоза;
- затяжные роды.
Как и любое другое медицинское вмешательство, эпидуральная анестезия имеет ряд противопоказаний:
- бессознательное состояние женщины;
- падение артериального давления до 100 и ниже;
- повышенное внутричерепное давление;
- деформированный позвоночник (сколиоз, лордоз, кифоз);
- воспаление в районе предполагаемого прокола;
- нарушенная свертываемость крови (малое количество тромбоцитов);
- сепсис;
- акушерские кровотечения;
- аллергическая реакция на лекарства для ЭДА;
- нежелание роженицы;
- тяжелая психическая и неврологическая патология женщины;
- акушерские показания (крупный плод, узкий таз, слабость родовых сил).
Введение анестетика при эпидуральной анестезии в родах производится в поясничном отделе, где имеет окончание спинной мозг, а в самом перидуральном пространстве находятся только спинномозговые корешки, которые осуществляют передачу болевых импульсов органам малого таза, и, в частности матки.
Введение анестетика можно производить в 2 режимах:
- через равные и небольшие отрезки времени в непрерывном режиме малыми дозировками;
- один раз, в случае необходимости повторить введение через 2 часа (тогда роженица должна лежать, из-за расширения сосудов ног и повышенного оттока крови к ним возможна потеря сознания при вертикальном положении).
В России эпидуральную анестезию проводят при открытии маточного зева до 3-5см, когда за рубежом процедуру обезболивания начинают с началом регулярной родовой деятельности.
Роженица усаживается «верхом» на стул или укладывается на бок, свернувшись калачиком. Место будущей пункции обрабатывают антисептиком, затем проводится местное обезболивание кожи и подкожно-жировой клетчатки анестетиком. Прокол делается в районе 3-5 поясничных позвонков специальной иглой, которую врач вводит в перидуральное пространство.
Роженица при проведении эпидуральной анестезии в естественных родах находится в сознании, обезболивание легкое и она может ходить (это называется эпидуральная аналгезия).
В данном случае обезболивающий препарат поступает небольшими дозами и очень медленно из перидурального пространства в кровь женщины, поэтому быстро разрушается в печени и почти не попадает к ребенку. Это дополнительный плюс ЭДА по сравнению с внутривенным наркозом.
Само обезболивание начинает действовать спустя 20 минут.
Благодаря введению обезболивающего препарата болевые импульсы от органов малого таза ослабевают, схватки ощущаются как безболезненные, а шейка матки успешно раскрывается.
Но нельзя проводить эпидуральную анестезию в конце первого периода родов (на 8 и более см открытия), так как обезболивание в данном случае удлиняет период потуг, поэтому при открытии маточного зева на 8см введение лекарства прекращается, и роженица самостоятельно тужится. Если в процессе потуг была произведена эпизиотомия или установлены разрывы промежности, то при их ушивании анестезию возобновляют.
В случае наличия показаний для исключения потужного периода (миопия высокой степени и прочие) ЭДА проводится и во втором периоде родов с наложение акушерских щипцов.
Последствия ЭДА в виде осложнений встречаются не так уж и часто и достигают 1-3% случаев. В 5% обезболивание не наступает вовсе, а в 15% происходит лишь частичная анестезия. Связано это либо с неопытностью врача, когда он не попал в эпидуральное пространство либо из-за наличия соединительнотканных перегородках в эпидуральном промежутке, которые не дают распространиться лекарству.
К другим осложнениям относятся:
Попадание анестетика в венозное русло.
Так как из-за наличия в перидуральном пространстве множества вен лекарство может проникнуть в кровоток, в случае чего роженица ощущает слабость, тошноту, необычный вкус во рту, кружение головы и онемение языка.
Аллергические реакции.
Возможно развитие аллергии при введении местных анестетиков (новокаин, лидокаин) вплоть до развития анафилактического шока, поэтому изначально вводится лишь небольшая доза лекарства.
Затрудненное дыхание.
Анестетик может воздействовать на межреберные нервы, что вызывает затрудненное дыхание.
Боли головные и в спине.
Такие ощущения возникают вследствие прокола твердой мозговой оболочки и проникновения некоторого количества жидкости спинного мозга в перидуральное пространство.
Падение артериального давления.
ЭДА вызывает снижение кровяного давления, которое легко предупреждается внутривенной инфузией физиологического раствора.
Инфицирование спинномозговых оболочек.
Встречается крайне редко при попадании инфекции в перидуральное пространство. Развивается менингит.
Парестезии.
При установке перидурального катетера у рожениц с деформацией позвоночника возможно возникновение «прострела» в пояснице, который продолжается несколько секунд.
Возникновение после родов гипотонического кровотечения.
ЭДА влияет на сократительную активность матки, особенно если она проводится в потужном периоде, что способствует послеродовому гипотоническому кровотечению.
Некоторые исследования при беременности
Источник: diagnos.ru
Эпидуральная анестезия – метод обезболивания механизм которого, обусловлен введением раствора местного анестетика в эпидуральное пространство. Относится к регионарным методам обезболивания, применяется в родах, для продленной послеоперационной аналгезии, как компонент сочетанной комбинированной общей анестезии. Для ликвидации болевого синдрома на протяжении длительного времени у онкологических больных и при болевых синдромах различной этиологии. Впервые достоверные научные данные о успешном применении эпидуральной анестезии принадлежат неврологу Дж.Леонарду Корнигу. И хотя он ошибочно считал, что вводит анестетик в спинномозговой канал, непреднамеренно получил эпидуральную анестезию. А вот преднамеренное введение анестетика в эпидуральное пространство провели французы: Жан Сикар и Фернан Кателин. Независимо друг от друга: один при невралгии, а другой при мочекаменной болезни.
Впервые достоверные научные данные о успешном применении эпидуральной анестезии принадлежат неврологу Дж.Леонарду Корнигу. И хотя он ошибочно считал, что вводит анестетик в спинномозговой канал, непреднамеренно получил эпидуральную анестезию. А вот преднамеренное введение анестетика в эпидуральное пространство провели французы: Жан Сикар и Фернан Кателин. Независимо друг от друга: один при невралгии, а другой при мочекаменной болезни.
Эпидуральная анестезия техника проведения
Проводится в операционной в условиях строжайшей стерильности: кожа в области предполагаемой пункции и руки анестезиолога обрабатываются более тщательно, чем руки хирурга. Ведь для хирурга важно избежать инфицирования раны, а анестезиолог остерегается инфицирование эпидурального пространства, имеющие куда более тяжелое течение и осложнения.
Обязательное условие: наличие реанимационного оборудования и мониторинга витальных (жизненно важных) функций.
Положение пациента на операционном столе зависит от зоны предполагаемой операции, его телосложения , и конечно же опыта и предпочтения анестезиолога.
И положений этих два: лежа на боку, свернувших калачиком и сидя на операционном столе, опустив ноги вниз.
При родах пациентка при условии расположении лежа,всегда находится на левом боку: беременная матка не должна пережимать крупные сосуды- брюшной отдел аорты.
Эпидуральное пространство дислоцируется снаружи от твердой мозговой оболочки (спиномозговой канал), которая содержит спинной мозг и омывающую его цереброспинальную жидкость-ликвор.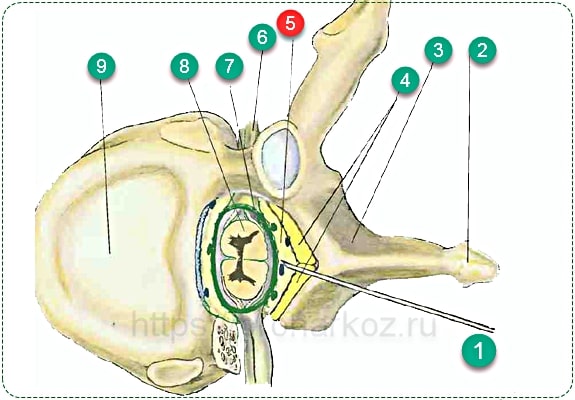 1. Эпидуральная игла. 2. Остистый отросток. 3.Пластина. 4.Желтая связка. 5.Эпидуральное пространство. 6. Спинномозговой нерв. 7.Твердая мозговая оболочка. 8.Спинной мозг. 9.Тело грудного позвонка.
1. Эпидуральная игла. 2. Остистый отросток. 3.Пластина. 4.Желтая связка. 5.Эпидуральное пространство. 6. Спинномозговой нерв. 7.Твердая мозговая оболочка. 8.Спинной мозг. 9.Тело грудного позвонка.
Игла, введенная между остистыми позвонками по средней линии проходит:
- кожу
- подкожно жировую клетчатку
- надостистую и межостистые связки
- Желтую связку и попадает в эпидуральное пространство.
Ширина эпидурального пространства на уровне второго поясничного позвонка составляет всего 5 мм. Содержит жировую ткань, богатую венозную сеть, лимфатические сосуды, нервные корешки. Вот от взаимодействия с последними раствором местного анестетика и происходит прерывание болевого/чувствительного и импульса от раневой поверхности к головному мозгу.
Идентифицировать эпидуральное пространство можно несколькими способами.
1.Самый популярный и мною любимый: признак потери сопротивления.Суть метода потеря сопротивления при осторожном поступательном продвижении эпидуральной иглы соединенным со шприцем с физ. раствором. Непрерывно давят на поршень шприца. Прохождение через желтую связку, ощущается провал или щелчок. Поршень шприца свободно движется вперед, что говорит о попадании иглы в эпидуральное пространство.
2.Метод воздушного пузырька. Все как и в первом способе, только ориентируются на воздушный пузырек в шприце с физиологическим раствором. До попадания в эпидуральное пространство, пузырек с воздухом при периодическом надавливании на поршень шприца сжимается.
Нахождение иглы в эпидуральном пространстве, «пружинящего» эффекта воздушного пузырька нет, раствор без труда поступает через иглу в эпидуральное пространство.
3.Висячая капля.
После прохождения иглы в толще желтой связки на павильон иглы навешивают каплю физ. Раствора.При попадании кончика иглы в эпидуральное пространство, под воздействием отрицательного давления в нем, капля втягивается в просвет иглы. Проводят эпидуральный катетер.
Эпидуральный катетер — полиамидный тонкий, эластичный полый внутри шнур.Имеющий специальный порт для подсоединения к шприцу, рентгенконтрастную маркировку и специальные боковые отверстия на противоположном от шприцевого порта конце.
Вводят тест дозу местного анестетика, что бы четко знать: игла не попала в спинномозговой канал. Обычно используют лидокаин( быстрый эффект), в дозировке достаточной для наступления спинномозговой анестезии( 4 мл 2% раствора).
Набор для эпидуральной анестезии.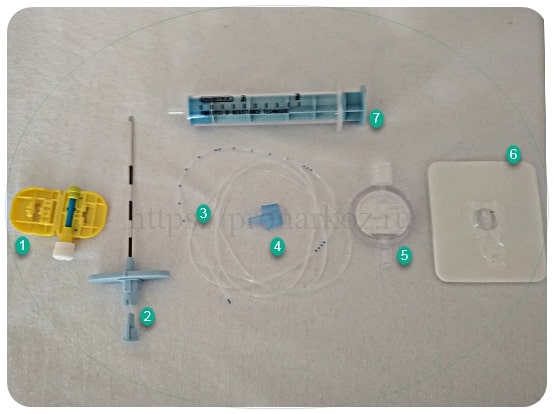 1.Порт переходник. 2.Эпидуральная игла 3. Эпидуральный катетер. 4.Направляющий переходник катетера в эпидуральную иглу. 5.бактериальный фильтр. 6.Наклейка- клипса,для фиксации катетера к коже 7. Шриц для эпидуральной анестезии.
1.Порт переходник. 2.Эпидуральная игла 3. Эпидуральный катетер. 4.Направляющий переходник катетера в эпидуральную иглу. 5.бактериальный фильтр. 6.Наклейка- клипса,для фиксации катетера к коже 7. Шриц для эпидуральной анестезии.
Спустя 5- 7 минут, по отсутствию ощущений у больного и реакции со стороны сердечно сосудистой системы, характерным для спинномозговой блокады, судят о корректной и успешной катетеризации эпидурального пространства.
Оценка эффективности эпидуральной блокады, так же как и при оценке
уровня центрального блока тут.
Для однократного применения эпидуральной анестезии, когда не требуется продленная аналгезия и время действия анестетика покрывает время проведения операции, манипуляция происходит точно так же, но без введения катетера. Кстати, прототипами эпидуральных катетеров были мочевые.
После тест дозы вводят расчетную дозу местного анестетика и /или адъюванта( специальной фармакологической добавки).
В последнее время идентификация эпидурального пространства стали проводить под УЗИ контролем, что значительно снижает риск анестезии и ее осложнений, время манипуляции и повышает процент успеха.
Эпидуральная анестезия показания
1.Операции на органах грудной клетки, брюшной полости, урологические, проктологические, травматологические, акушерско-гинекологические операции.
2.Как компонент общей анестезии.Благодаря чему уровень защиты от операционной агрессии может быть повышен, а вот дозы общих анестетиков снизить. Соответственно, фармакологическая нагрузка на организм менее интенсивная.
3.Тяжелые комбинированные сочетанные травмы скелета(множественные переломы ребер, кости таза, нижние конечности)
4.Операции у больных с тяжелой сопутствующей патологией: сердечно сосудистая патология, патология легких, эндокринные нарушения(ожирение). Как анестезия выбора у больных с «полным желудком». Эпидуральная игла и стандартное (5см) длина эпидурального катетера.Обычно на такое расстояние проводят в «глубину» катетер при эпидуральной анестезии.
Эпидуральная игла и стандартное (5см) длина эпидурального катетера.Обычно на такое расстояние проводят в «глубину» катетер при эпидуральной анестезии.
5.Все оперативные вмешательства, где необходима длительное и надежное обезболивание с сохранным сознанием и адекватным дыханием больного.
6.Применение эпидуральной анестезии в лечебных целях.
Как компонент комплексной терапии при панкреатитах и панкреонекрозах, кишечной непроходимости и пареза кишечника, тяжелого астматического статуса, остром инфаркте миокарда. У больных с облитерирующим эндартериитом и ишемическими нарушениями в нижних конечностях.
При хроническом болевом синдроме. Ну и конечно же, обезболивание родов.
Абсолютные противопоказания эпидуральной анестезии
-Отказ пациента.
-Сепсис и септические состояния, сопровождающиеся нестабильной гемодинамикой.Существует большая вероятность развития эпидурального абсцесса в месте пункции.
-Некорригируемая и исходная гиповолемия( обезвоживание).
-Нарушение крове свертывания: коагулопатии различного происхождения.
-Непереносимость местных анестетиков
Относительные противопоказания:
-Повышенное внутричерепное давление
-Выраженные заболевания нервной системы ( рассеянный склероз)
-Инфекционное поражение кожи в месте пункции, а так же наличие там татуировки.
Какие препараты используются при эпидуральной анестезии
На сегодняшний день широкое применения получили, как и для спинномозговой и проводниковой анестезий, местные анестетики амидного ряда. С той лишь разницей, что применяются с другой концентрацией и процентом. Из таблицы ниже видно, чемпионом по скорости наступления эпидурального блока является лидокаин. Но он же уже будет являться аутсайдером по длительности действия. Менее токсичен, хороший сенсорный (чувствительный) и моторный(двигательный блок).
Из таблицы ниже видно, чемпионом по скорости наступления эпидурального блока является лидокаин. Но он же уже будет являться аутсайдером по длительности действия. Менее токсичен, хороший сенсорный (чувствительный) и моторный(двигательный блок).
Бупивокаин и ропивокаин примерно на равных.Однако, более бупивокаин кардиотоксичен,чем ропивокаин.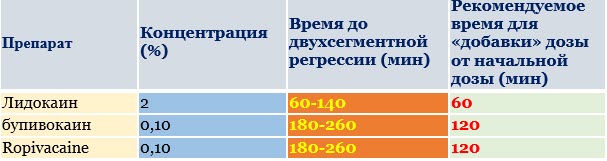 Время двух сегментарной регрессии- время за которое анестетик прекратит блокировать хотя бы два ранее блокированные сегменты.
Время двух сегментарной регрессии- время за которое анестетик прекратит блокировать хотя бы два ранее блокированные сегменты.
Еще могут применяться опиоиды. Они смешиваются с раствором местного анестетика и усиливают блок, либо могут применяться самостоятельно. Например,фентанил, имеет быстрое начало действия(5 минут), но короткую длительность(2-4 часа), малой частотой побочных эффектов.А вот морфин, наоборот, начинает действовать через час и продолжает до 24 часов, и часто сопровождается осложнениями: кожный зуд, задержка мочи, рвота, угнетение дыхания.
Каким образом анестезиолог — реаниматолог подбирает дозировку местного анестетика и какие факторы влияют на его распространение в эпидуральном пространстве?
Величина эпидурального блока напрямую будет зависеть в основном от объема введенного местного анестетика: чем больше объем-тем больше дерматомов( участки тела, иннервируемые соответствующими нервными корешками) блокируется.
Так же влияет:
-Возраст пациента(чем старше,тем меньше местного анестетика требуется)
-Беременность-меньший объем.
-Ожирение-меньший объем.
-Высокий рост -больший объем.
Эпидуральная анестезия или общий наркоз что лучше
Вы можете выбирать. Кроме того, отказаться от определенного вида обезболивания. Извечная дилемма разрешается, в конечном итоге, анестезиологом реаниматологом.
Тут приведу некоторые преимущества ЭА.
- Больной может находиться в сознании, что имеет значение при кесаревом сечении
- Уменьшение частоты послеоперационной тошноты и рвоты.Нет остаточного медикаментозного угнетения сознания.
- Более адекватное купирование послеоперационной боли, особенно на шок органах: поджелудочной железе, легких и плевры, при травматологических операциях.
- Снижении частоты легочных осложнений, нет манипуляции на верхних дыхательных путях.
- Улучшении перистальтики кишечника.
- Снижение частоты тромбоэмболий, происходит подавление тромбогенеза. Особенно ценно, при операциях на тазобедренном, коленном суставах.
- Уменьшение катехоламинового ответа на операционный стресс, снижение частоты развития гипертензии и тахикардии.
Ну и справедливости ради необходимо осветить недостатки:
-Меньшая надежность,большая частота неудач.
-Медленное начало анестезии.
-Наличие противопоказаний: со стороны свертывающей системы, аномалии позвоночного столба, нестабильность гемодинамики.
Эпидуральная анестезия или спинальная анестезия, какие различия
Доза анестетика при спинальной анестезии имеет небольшой объем, и вводится непосредственно в спинномозговой канал.Вызывая тем самым быструю, полную и предсказуемую блокаду.
Эпидуральная анестезия требует увеличение дозы анестетика примерно в 10 раз.Ведь раствор должен заполнить эпидуральное пространство и пенетрирующие его оболочки нервов.Начало действия отсрочено, а блок распространяется выше и ниже места пункции эпидурального пространства.Количество заблокированных сегментов зависит от объема анестетика. Соответственно, рассчитав дозу анестетика и произведя пункцию в определенном межпозвонковом промежутке можно вызвать блок в определенных выбранных сегментах тела, только моторный или/ и чувствительный.
Соответственно, рассчитав дозу анестетика и произведя пункцию в определенном межпозвонковом промежутке можно вызвать блок в определенных выбранных сегментах тела, только моторный или/ и чувствительный.
Так называемый дифференциальный (раздельный) блок.Последнее свойство важно при анестезии/аналгезии в родах.
При СА анестезии меньший риск меньший риск введения местного анестетика в сосуд, так как используются меньший объем. Эпидуральная анестезия менее предсказуема, но при корректно установленном катетере более предсказуема.
Кроме того, идентификация эпидурального пространства происходит при «исчезновении сопротивления», тогда как при спинномозговой анестезии точное нахождение иглы в спинномозговом канале при получении ликвора в павильоне спинномозговой иглы.
Возможные осложнения эпидуральной анестезии
- Перфорация твердой мозговой оболочки. Встречается в 0,4-08% случаев.Диагностируется по вытеканию спинномозговой жидкости из павильона эпидуральной иглы.Важно отличать ликвор от раствора местного анестетика или физ.раствора введенного ранее.Дифференцируют по температуре.Анестетик холоднее ликвора.
- Тотальный спинальный блок. Массированное попадание расчетной дозы анестетика для эпидуральной анестезии в спиномозговой канал приводит к быстрому распределению к головному концу с блокадой корешков нервов отвечающих за иннервацию межреберной мускулатуры. Если блок поднимается до уровня первого грудного позвонка блокируется вся межреберная мускулатура и дыхание поддерживается одной диафрагмой.Блокируется симпатическая иннервация сердца, ритм замедляется, снижается сердечный выброс и сократимость миокарда.
- Эпидуральная гематома.Если при пункции перидурального пространства происходит непреднамеренное ранение сосуда, это приводит к кровоизлиянию и развитию гематомы.Существует вероятность сдавливания последней спинного мозга, с тяжелыми неврологическими последствиями.
- Аллергия на местные анестетики.
- Гнойный эпидурит.
- Токсическое действие местных анестетиков.
- Кожный зуд.
- Тошнота и рвота.
- Транзиторная задержка мочеиспускания.
- Артериальная гипотония.
Надеюсь, теперь Вы знаете что такое эпидуральная анестезия.Прямые руки анестезиолога и отсутствие противопоказаний, часто хорошая альтернатива наркозу.
Ну и в награду короткое видео супер мастерства: катетеризация эпидурального пространства в шейном отделе.Тут и руки нужны золотые и нервы железные.
Методика «потери» сопротивления.Хотя ее легко преобразовать в «воздушный пузырек»
Будьте здоровы!
