Противопоказания для внутривенного введения
01 05 2019
Senior Nurse
2 комментария
Внутривенная инъекция с грамотной венепункцией — один из основных навыков, которыми должна владеть медицинская сестра. Введение лекарственных веществ парентеральным способом — надежный и быстрый метод доставки лекарственного вещества в организм человека. Профессиональное владение техникой внутривенных инъекций позволяет добиться положительных сдвигов в течение лечебного процесса. Оглавление
Оглавление
- Показания к процедуре, места венепункции
- Подготовка к внутривенной инъекции
- Оснащение
- Алгоритм проведения процедуры
- Выполнение и окончание процедуры
- Осложнения
- Видео
Показания и места пункции
Внутривенное струйное введение лекарственных веществ проводят однократно либо курсом лечения:
- при оказании неотложной помощи
- при необходимости быстрого введения лекарственного средства в кровяное русло
Показания для внутривенных инъекций определяются исключительно врачом. Медицинская сестра выполняет процедуру по врачебному назначению.
Для введения препарата в венозный просвет необходима венепункция (от латинского vena — вена, punctio — колоть). Пунктировать легче хорошо выраженные вены. Места, где вены находятся близко под кожей:
- локтевые сгибы
- тыльная сторона кисти
- предплечье
- височные вены — у новорожденных
Внутривенная инъекция: подготовка к процедуре
Перед инъекцией проводится подготовка:
- пациента
- медицинского работника
- рабочего пространства
Подготовка пациента
Медицинская сестра должна представиться пациенту, объяснить ему, что врачом назначена манипуляция, получить согласие на ее проведение. У пациента следует поинтересоваться о наличии в анамнезе аллергических реакций и об опыте подобных манипуляций. Также следует выяснить, как давно пациент принимал пищу.
Большинство препаратов нельзя вводить внутривенно струйно натощак. В некоторых ситуациях, наоборот, не следует принимать пищу перед инъекцией. Пациент должен дать согласие на проведение медицинского вмешательства «внутривенная инъекция».

Подготовка медицинской сестры
Медицинская сестра проверяет наличие всего оснащения, необходимого для внутривенной инъекции. Инструментарий, медикаменты, расходные материалы, дезинфекционные растворы — все следует проконтролировать на наличие и по срокам годности.
Медработник моет руки гигиеническим способом, высушивает одноразовым полотенцем. Затем чистыми руками надевается маска, защитные очки, клеенчатый или полиэтиленовый фартук. Кожа рук обрабатывается кожным антисептиком. Следует подождать, пока руки обсохнут, затем надеть нестерильные перчатки.
Подготовка рабочего пространства
Для проведения процедуры понадобятся:
- Мыло для мытья рук
- Кожный антисептик для рук
- Манипуляционный столик
- Кушетка
- Кресло для внутривенных манипуляций. При его отсутствии — подушка для подкладывания под локтевой сгиб или другое место инъекции.
- Стерильный лоток для шприца с лекарственным средством
- Нестерильный лоток для израсходованных материалов
- Ножницы или пинцет (нестерильные) для открывания флаконов
- Пилка для открывания ампулы
- Спиртовые салфетки или стерильные ватные шарики + антисептик для обработки ампул, флаконов и кожи пациента (спирт 70% или другой)
- Нестерильные перчатки
- Стерильные перчатки
- Контейнер для сбора колющих отходов класса Б
- Контейнеры для сбора отходов классов А и Б
Подготовка к проведению инъекции
- Взять флакон или ампулу с лекарственным средством, проверить срок годности, сверить название с назначением врача, убедиться в отсутствие внешних повреждений, оценить прозрачность раствора.
- Взять шприц необходимого объема с достаточной длиной и толщиной иглы, проверить срок годности и целостность упаковки, вскрыть шприц.
Набрать лекарственное средство в шприц.
- При наборе препарата из ампулы: проверить название, внешний вид, дозировку и срок годности лекарственного средства. Встряхнуть ампулу, чтобы раствор оказался в ее широкой части, надпилить шейку, протереть шейку салфеткой с антисептиком, надломить горлышко, набрать препарат.
- При наборе лекарственного средства из флакона: проверить название, внешний вид, дозировку и срок годности лекарственного средства. Ножницами или пинцетом отогнуть часть крышки, закрывающую резиновую пробку, протереть пробку салфеткой с антисептиком, поместить иглу через пробку во флакон под углом 90 градусов, чтобы срез находился внутри флакона. Перевернуть флакон вверх донышком, набрать раствор в шприц.
Для внутривенной инъекции чаще всего используется действующее лекарственное вещество в малом количестве (в среднем от 1 до 10 мл) и физиологический раствор для разведения. Дозировку как основного действующего вещества, так и раствора для разведения, определяет врач.
- Заменить иглу шприца на стерильную, выпустить из шприца воздух, не снимая колпачка с иглы, положить шприц в стерильный лоток. В тот же лоток положить салфетки для обработки инъекционного поля.
- В случае наличия у пациента только мелких просматриваемых вен, а также для детей, пользуются иглой-бабочкой различных размеров — от 21G до 27G.
Внутривенная инъекция: алгоритм проведения процедуры
- Предложить пациенту занять удобное положение лежа на кушетке или на койке в палате.
- Снять нестерильные перчатки, поместить их в емкость для отходов класса Б.
- Обработать кожу рук антисептиком.
- Надеть стерильные перчатки для проведения внутривенной инъекции.
- Выбрать конкретное место венепункции. Осмотреть и пропальпировать его на наличие признаков воспаления, повреждений, инфильтрации. При их наличии поменять место инъекции, сообщить лечащему врачу.
- Наложить пациенту жгут выше места инъекции. В случае пунктирования локтевой (кубитальной) вены — на среднюю треть плеча. Жгут накладывается не на кожу, а поверх одежды или пеленки. При этом на ближайшей артерии должен пальпироваться пульс.
- При инъекции в кубитальную вену пациент максимально разгибает руку в локтевом суставе. С этой целью по локоть подкладывается специальная подушка.
- Попросить пациента несколько раз сжать и разжать кулак. Для облегчения этого действия применяются резиновые мячи небольших размеров. Пациент сдавливает мяч, затем раскрывает ладонь — так несколько раз.
- Непосредственно перед пункцией вены попросить пациента сжать кулак и держать его в этом положении.
- Осмотреть и пропальпировать вену, которая будет пунктирована.
- Кожу на месте предполагаемой венепункции обработать стерильными салфетками с антисептиком. Используются минимум 2 салфетки, при необходимости — больше. Кожа протирается от центра к периферии круговыми движениями. Первая салфетка — обширное поле площадью около 20*10 см. Вторая салфетка — непосредственно место венепункции площадью около 3*3см.
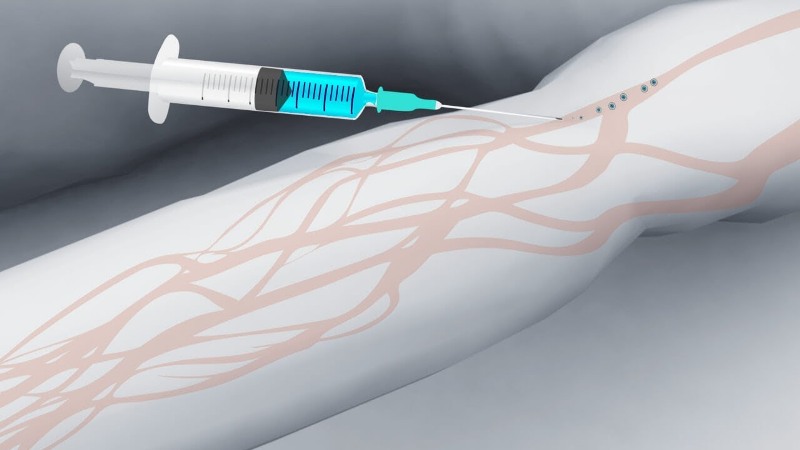
Венепункция
- В правую руку взять шприц, защитный колпачок снять. Указательным пальцем придерживать канюлю иглы. Игла находится срезом вверх!
- Левой рукой зафиксировать вену пациента, натянув кожу вниз большим пальцем. При этом палец находится ниже места инъекции на 4-5 см.
- Держа иглу срезом вверх, проколоть кожу почти параллельно ее поверхности, под углом 15º. Далее пунктируется вена — игла вводится не больше, чем на половину своей длины. При попадании иглы в вену появляется ощущение попадания «в пустоту».
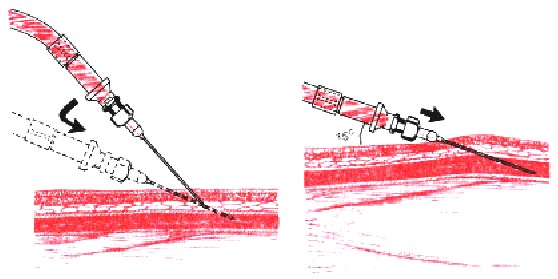
- Чтобы убедиться, что игла находится в вене, проводится контроль. Зафиксировав шприц одной рукой, другой оттянуть поршень шприца на себя. Если кровь поступает в полость шприца — игла в вене.
- Снять (ослабить) жгут, попросить пациента разжать кулак. Повторно провести контроль нахождения иглы в вене.
Введение лекарственного вещества и завершение инъекции
Придерживая в фиксированном положении одной рукой цилиндр и канюлю шприца, другой рукой медленно нажимать на поршень, вводя раствор в кровеносное русло. Около 0,5 мл раствора оставляется в шприце.
Время введения препарата прописывается врачом. В процессе процедуры медицинская сестра должна контактировать с пациентом, справляться о его самочувствии. При ухудшении состояния пациента срочно сообщить врачу через нарочного.
- Прижав к месту прокола салфетку с антисептиком, быстро, но аккуратно извлечь иглу. Не следует выдергивать резко, это вызывает боль.
- Попросить пациента придержать салфетку.
- Использованный шприц поместить на время в нестерильный лоток.
- Салфетку с антисептиком у пациента заменить на сухую стерильную салфетку, наложить поверх нее давящую повязку.
- Снять иглу в емкость-контейнер для острых предметов — отходов класса Б.
- Шприц поместить в другую емкость для отходов класса Б.
- Снять перчатки.
- Отработанный расходный материал поместить в емкость для отходов класса Б.
- Вымыть руки гигиеническим способом и обсушить.
- Справиться у пациента о его самочувствии.
- Сделать необходимые отметки в медицинской документации на бумажных и электронных носителях.

Осложнения внутривенных инъекций
Внутривенная инъекция — очень ответственная процедура. Ниже приводятся возможные осложнения данной манипуляции. В скобках обозначены наиболее частые причины их возникновения.
- Подкожная гематома (прокол стенок вены насквозь, недостаточное прижатие вены после инъекции)
- Подкожный инфильтрат (попадание под кожу лекарственного вещества)
- Флебит, тромбофлебит (раздражающее действие раствора, частые инъекции в область одной вены)
- Отрыв тромба (венепункция в месте образования тромба)
- Некроз мягких тканей (попадание под кожу лекарственных веществ, вызывающих ожог тканей)
- Пирогенная реакция (использование просроченных растворов)
- Обморок, коллапс (быстрое введение лекарственного раствора, инъекция натощак)
- Аллергические реакции — крапивница, отек Квинке, анафилактический шок (разные причины)
- Воздушная эмболия (введение пузырьков воздуха в вену)
- Масляная эмболия (ошибочное введение масляных растворов в вену)
- Остановка сердца (струйное введение лекарственных препаратов, предназначенных только для капельного вливания)
Медицинская сестра должна осознавать серьезность такого метода лечения, как внутривенная инъекция. Чтобы с наибольшей вероятностью предупредить возникновения осложнений, следует соблюдать:
- все правила асептики и антисептики
- предписания нормативных документов, регламентирующих проведение процедуры
Предлагаем посмотреть видео наших коллег по рассматриваемой теме.
© 2020 Медицинская сестра · Копирование материалов сайта без разрешения запрещено
Политика конфиденциальности
Внутривенное капельное вливание растворов используют в медицине для введения больших объемов лекарственных жидкостей в кровеносное русло пациента. Такой способ введения лекарств имеет много преимуществ: поступление медикамента в кровь в неизмененном виде, точность дозировки, быстрота достижения терапевтической концентрации, насыщение лекарством всех тканей, особенно органов с обильным кровоснабжением (головной мозг, почки, легкие, печень). Таким способом вводят медикаменты, которые не всасываются в кишечнике или оказывают сильное местнораздражающее действие.
Показания и противопоказания
Внутривенное капельное введение лекарств показано для восстановления объема циркулирующей крови, снятия признаков интоксикации, нормализации баланса электролитов, восстановления кислотно-щелочного равновесия в крови, парентерального питания, общего наркоза.
С помощью специального устройства для капельной подачи жидкостей (системы) можно обеспечить поступление растворов в кровеносное русло со скоростью от 20 до 60 капель в минуту.
Противопоказаниями к постановке капельниц являются поражения кожи и подкожной клетчатки в месте венепункции, флебит предполагаемой для инъекции вены. При наличии местных противопоказаний для внутривенного укола выбирают другую вену.
Выбор системы
Рынок товаров медицинского назначения предлагает различные наборы для внутривенного капельного введения лекарственных растворов. При выборе системы следует учитывать размер ячеек фильтра. Различают макронабор, который имеет маркировку «ПК», и микронабор с маркировкой «ПР».
Система ПК используется для переливания цельной крови, кровезаменителей или препаратов крови. Через крупные ячейки фильтра форменные элементы крови и крупные молекулы проходят без проблем. Если для переливания препаратов крови применять систему ПР, фильтр быстро затромбируется и инфузия остановится.
Для капельного введения растворов электролитов, аминокислот, глюкозы и других мелкодисперсных растворов используются системы ПР. Маленький размер ячеек фильтра (диаметр не более 15 мкм) предупреждает попадание вредных примесей из раствора в кровеносную систему, но не препятствует прохождению лекарственных компонентов.
Кроме размера ячеек фильтра, большое значение при выборе набора для инфузий имеет материал, из которого изготовлены иглы, и их диаметр. Если требуется длительное или неоднократное внутривенное капельное введение низкомолекулярных лекарственных жидкостей в течение суток, предпочтение следует отдавать полимерным иглам и катетерам. Для введения растворов из стеклянных емкостей, закрытых плотными резиновыми пробками, нужно выбирать системы с металлическими иглами.
При выборе диаметра иглы следует помнить, что чем больше игла в диаметре, тем меньшим номером она будет маркирована. Так, например, самая толстая игла, которая используется в реанимации для снятия шоковой симптоматики, имеет маркировку 14, а «детская» игла — маркировку 22.
Необходимое оснащение
Для проведения процедуры нужно подготовить все необходимое. Стерильными должны быть пеленка для накрывания манипуляционного столика, два лотка (первый — для стерильных инструментов и материалов, второй — для отработанных), пинцет, ножницы, перчатки, ватные шарики, набор для внутривенного капельного введения.
Для подвешивания флакона с раствором для капельницы нужен штатив. В домашних условиях можно использовать переносные разборные штативы или самодельные устройства (например, прозрачную полимерную бутылку с приспособлением для ее подвешивания).
Кроме вышеперечисленного, для манипуляции потребуются подушечка или валик (под локтевой сустав), жгут для пережимания вен, лейкопластырь, а в качестве дезинфицирующего раствора — медицинский спирт (70°).
Подготовка к процедуре
Чтобы манипуляция была безопасной, персоналу, выполняющему ее, необходимо строго соблюдать алгоритм действий при постановке капельниц.
Подготовку к процедуре выполняют в манипуляционном кабинете, соблюдая правила асептики и инфекционной безопасности:
- Проверяют герметичность упаковки набора для капельницы, срок его годности, наличие колпачков на иглах. Если пакет негерметичен или срок его пригодности закончился, использовать этот набор нельзя, так как нарушена его стерильность.
- Перед распаковкой набора для капельницы персоналу нужно тщательно вымыть руки теплой водой с мылом, просушить их, надеть стерильные перчатки. На поверхности столика для подготовки инъекций необходимо расстелить стерильную пеленку. Пакет с набором для капельницы обработать стерильным шариком, смоченным медицинским спиртом, после чего вскрыть, а содержимое упаковки выложить на стерильную пеленку.
- Флакон с лекарством следует внимательно осмотреть. На нем должна быть этикетка с наименованием лекарственного средства, находящегося внутри, и сроком годности. Флакон нужно встряхнуть, чтобы убедиться, не изменился ли внешний вид раствора. Если во флакон с раствором необходимо вводить дополнительные медикаменты, нужно осмотреть ампулы или флаконы с этими лекарствами, убедиться в соответствии их названий листу назначений. Они должны быть пригодными к использованию. Отсутствие названий и/или срока годности лекарств на ампулах является основанием для отказа от их применения.
- С флакона нужно снять алюминиевую крышку. Для этого ее необходимо обработать ватным шариком, смоченным в спирте, после чего стерильным пинцетом или ножницами снять крышку. Резиновую пробку на флаконе обработать смоченным спиртом шариком.
- С иглы воздуховода снимают колпачок и вводят иглу в пробку флакона до упора. Дополнительно обрабатывать иглу не нужно: если соблюдены условия вскрытия пакета с набором для капельницы, игла является стерильной. Аналогично поступают с иглой инфузионной трубки. Проверяют, чтобы зажим (колесико) на инфузионной трубке был закрыт. Флакон переворачивают и устанавливают на штативе.
- Дважды нажимают на капельную камеру, чтобы до половины заполнить ее раствором из флакона. Чтобы вытеснить воздух из инфузионной трубки, открывают зажим, снимают колпачок со второй иглы трубки и медленно заполняют всю систему раствором из флакона. После полного вытеснения воздуха зажим на трубке закрывают, а на иглу надевают колпачок. Система для капельного введения раствора считается готовой к использованию.
Процедура капельного введения лекарства не может быть осуществлена без ведома самого пациента или его родственников. Поэтому непосредственно перед ее проведением у них нужно взять согласие на манипуляцию.
Проведение манипуляции
Пациент для внутривенной капельной процедуры должен удобно лечь: ему придется в течение некоторого периода времени лежать с неподвижной рукой. Чтобы установить капельницу, нужно пропунктировать вену. Предпочтительнее пунктировать вены на «нерабочей» руке. Выбирать лучше темные венозные сосуды, чтобы легче было контролировать процесс.
Капельницу лучше ставить в срединную вену локтя или медиальную подкожную вену. В них также проще ставить катетеры. Реже для капельного введения растворов используют вены на тыльной стороне ладони. Чтобы у медперсонала была возможность пунктировать вену во второй раз (если первый раз был неудачным), прокол лучше делать ближе к кисти. Во второй раз колоть в предыдущее место прокола нельзя: это опасно разрывом венозной стенки.
После выбора вены для венепункции и перед проколом венозной стенки выше места инъекции на руку накладывают жгут. Затянуть жгут нужно так, чтобы пульсация вен на руке ниже него прекратилась. После наложения жгута под локоть пациента подкладывают подушечку, чтобы достичь максимального разгибания сустава. Больной должен «поработать кулачком», чтобы создать искусственный венозный застой.
Медперсонал перед венепункцией должен надеть стерильные перчатки и трижды обработать кожу вокруг места прокола: первым стерильным шариком большое поле кожи вокруг, вторым — малое поле и третьим — непосредственно место венепункции. Такая тройная обработка кожи обеспечивает достаточное обеззараживание кожи в месте постановки капельницы.
После обеззараживания кожи со свободной иглы инфузионной трубки снимают колпачок, поворачивают иглу срезом вверх, большим пальцем левой руки фиксируют вену, чтобы максимально обездвижить ее. Под углом 30-45° делают прокол кожи и венозной стенки. Из канюли иглы при правильной манипуляции должна показаться кровь.
Под канюлю иглы подкладывают стерильный шарик, жгут снимают, зажим на инфузионной трубке системы открывают, сливают несколько капель раствора, подсоединяют систему к канюле иглы. Шарик с каплями крови убирают. Чтобы зафиксировать иглу в вене, ее прикрепляют к коже лейкопластырем.
Флакон с лекарственным раствором и капельная камера должны находиться выше, чем нижняя канюля системы. Нарушение этого правила может привести к попаданию воздуха в кровеносное русло. Необходимую скорость подачи лекарства регулируют с помощью зажима на инфузионной трубке капельницы. Скорость подачи лекарства определяют по часам с секундной стрелкой. По мере капельного введения лекарственного раствора за самочувствием пациента и местом установки капельницы необходимо постоянно наблюдать.
Если во время процедуры пациенту необходимо ввести еще какой-либо медикамент внутривенно, это делают путем прокола инфузионной трубки, предварительно обработав ее дезинфицирующим раствором.
Окончание процедуры
После окончания процедуры следует закрыть зажим на инфузионной трубке, снять лейкопластырь, накрыть место венепункции стерильным ватным шариком и вытащить иглу из вены и кожи. После этого пациент должен согнуть руку в локте, удерживая ватный шарик на месте прокола кожи. В таком положении руку нужно удерживать не менее 3-5 минут, чтобы предотвратить образование гематомы на месте пункции вены.
С целью соблюдения инфекционной безопасности нужно отсоединить систему для капельницы от флакона с лекарством, разрезать ее ножницами и поместить в емкость с дезинфицирующим раствором (иглы — отдельно, разрезанную трубку — отдельно). После этого медперсонал может снять перчатки, вымыть и просушить руки.
В журнале учета манипуляций и процедур, а также в листе назначений следует сделать отметку о проведенной манипуляции.
Возможные осложнения
При постановке внутривенной капельницы возможны осложнения. К ним относятся:
- спазм вены во время венепункции;
- болезненная припухлость и гематома в месте прокола кожи;
- экстравазация;
- флебит;
- сепсис;
- воздушная и жировая эмболия;
- повреждение сухожилий, нервов и артерий;
- пирогенные и аллергические реакции;
- головокружения, нарушения ритма сердца, коллапс.
Если при венепункции происходит спазмирование вены, может быть повреждена ее противоположная стенка. В результате этого в паравазальное пространство попадает кровь и лекарственное средство. Излитие крови чревато припухлостью и образованием гематомы в месте прокола, а некоторые виды медикаментов, например, хлорид кальция или эуфиллин, оказывают местное раздражающее действие на околососудистые ткани.
Экстравазацией называется попадание большого объема лекарственного средства в околососудистое пространство, что обусловлено нарушением техники проведения манипуляции. Самым опасным последствием экстравазации является некроз тканей.
Флебиты (воспаление венозных стенок) развиваются от раздражения сосудистых стенок лекарственными растворами. Могут заканчиваться тромбированием поврежденной вены. Сепсис является следствием нарушений правил асептики и антисептики при проведении манипуляции.
Жировая эмболия развивается вследствие ошибочного введения жировых эмульсий в вену, а воздушная — в результате попадания в кровеносное русло пузырьков воздуха при нарушении алгоритма подготовки и постановки капельницы.
При слишком глубоком проколе срединной вены локтя возможно повреждение сухожилия двуглавой мышцы плеча или плечевой артерии.
Пирогенные реакции (резкое повышение температуры тела, озноб) могут возникать при применении для инфузии просроченных медикаментов или при индивидуальной непереносимости пациентами некоторых лекарств. Слишком быстрое введение лекарственных препаратов может спровоцировать появление у больного головокружения, сбоев сердечного ритма или коллапса .
Аллергические реакции на внутривенное капельное введение лечебных растворов развиваются при их непереносимости пациентами и могут проявляться в виде кожной аллергии, сыпи, зуда, отека Квинке и анафилактического шока.
При локальных осложнениях больным требуется местное лечение (рассасывающие компрессы, йодные сеточки). При тяжелых общих осложнениях необходимо прекратить процедуру и оказать пациентам неотложную помощь, например, при анафилактическом шоке или коллапсе.
Внутривенное капельное введение растворов часто применяется в медицине, но недостаточная квалификация медицинского персонала, который проводит манипуляцию, и нарушение инструкции ее проведения может привести к развитию опасных для здоровья и жизни пациента осложнений.
Источники
- Жидков Ю.Б. Инфузионная терапия при болезнях у детей и взрослых / Ю.Б. Жидков, Л.В. Колотилов. – М., 2005. – 188 с.
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Автор статьи:
Извозчикова Нина Владиславовна
Специальность: инфекционист, гастроэнтеролог, пульмонолог.
Общий стаж: 35 лет.
Образование: 1975-1982, 1ММИ, сан-гиг, высшая квалификация, врач-инфекционист.
Научная степень: врач высшей категории, кандидат медицинских наук.
Повышение квалификации:
- Инфекционные болезни.
- Паразитарные заболевания.
- Неотложные состояния.
- ВИЧ.