Противопоказания к искусственному питанию
Общие сведения
В современной медицине искусственное питание – это один из основных видов лечения в условиях стационара. Применяется оно в самых разных областях медицины. При определенных заболеваниях больному недостаточно получать естественное питание (через рот) или же это, по определенным причинам, невозможно. В таком случае применяется дополнительное или основное искусственное питание.
Вводят его разными способами. Наиболее часто подобное практикуют при хирургических вмешательствах, у больных нефрологическими, гастроэнтерологическими, онкологическими и гериатрическими болезнями. О том, какие виды искусственного питания практикуются в современной медицине, а также об особенностях энтерального и парентерального питания речь пойдет в этой статье.
Кому нужна нутриционная поддержка
Энтеральное и парентеральное питание направлено на обеспечение нутриционной поддержки, то есть комплекса лечебных мероприятий, цель которых — определение и коррекция нарушений нутриционного статуса организма.
При своевременном обеспечении нутриционной поддержки можно существенно сократить количество и частоту инфекционных осложнений и летальных исходов, а также стимулировать реабилитацию пациентов.
Нутриционная поддержка может быть как полной, когда основная или вся потребность человека в питании обеспечивается искусственно, так и частичной, когда такое питание является дополнением к обычному.
Существует много показаний к проведению искусственного питания. Если обобщить, то речь идет о любых болезнях, при которых невозможно адекватное естественное питание. Как правило, это заболевания ЖКТ, метаболические проблемы.
Основные принципы нутриционной поддержки
Обеспечение нутриционной поддержки проводят с учетом ряда важных принципов:
- Своевременность – начать практиковать искусственное питание нужно как можно раньше – еще до тех пор, пока не начались нутриционные нарушения.
- Адекватность – важно, чтобы питание покрывало энергетические потребности организма и было оптимально сбалансированным.
- Оптимальность – проводить такое питание нужно до тех пор, пока нутриционный статус не стабилизируется.
- Оценка энергетических потребностей пациента – важно правильно оценивать энергетические потребности пациента при ЭП и ПП.
Энтеральное и парентеральное питание: разница
В медицине определяют следующие виды питания: энтеральное (зондовое) и парентеральное (внутрисосудистое).

Энтеральное
Энтеральное питание – это тип дополнительного лечебного питания, при котором пациент получает специальные смеси, и всасывание пищи происходит адекватным физически путем – через слизистую ЖКТ. Пища в данном случае может поступать через рот или сквозь зонд в кишечнике или желудке.
По способу введения энтеральное питание (ЭП) подразделяют на:
- применение ЭП через трубочку или глотками (жидкие гиперкалорические смеси для энтерального питания; препараты из порошкообразных смесей (применяются для больных по показаниям));
- зондовое (через носовое отверстие в желудок, через нос в двенадцатиперстную или тощую кишку, двухканальный зонд);
- через зонд, который введен в стому (отверстие в брюшной стенке).
Нужно отметить, что зондовое питание в домашних условиях практиковать не следует, так как важен контроль правильности введения и положения зонда.
Современная медицина предлагает удобные приспособления для проведения ЭП. Его проведение облегчает специальный насос, к которому прилагается гравитационная система. Такое приспособление можно купить в аптеках.
При необходимости для взрослых и детей используются специальные смеси от разных производителей – Нестле (Нестле Модулен и др.), Nutricia (Nutricia Нутризон) и др. Подробнее названии характеристики таких препаратов можно узнать на сайтах производителей.
Такие смеси подразделяют на следующие категории:
- Питательные модули – смеси с одним нутриентом (белками, жирами или углеводами). Применяются с целью устранения недостатка определенных веществ. Также могут применяться с другими препаратами для полного удовлетворения потребностей в пище.
- Полимерные смеси – применяются, чтобы обеспечить сбалансированное питание. Можно применять как для кормления через рот, так и для зондового питания. Часто больным назначают безлактозные смеси.
Парентеральное
Парентеральное питание (ПП) – это способ, когда питательные вещества в организм попадают с помощью проведения внутривенной инфузии. При этом желудочно-кишечный тракт не задействован. Такое специальное питание практикуется, если пациент по определенным причинам не может принимать пищу самостоятельно или не способен усваивать ее через рот. Также подобное практикуется, если питания через рот недостаточно, и пациенту необходима пищевая поддержка дополнительно.
Для проведения такого типа приема пищи используются препараты для парентерального питания. Такие препараты вводят, если существуют соответствующие показания. Главная цель их введения – обеспечить попадание смеси ингредиентов (нутриентов) в том количестве, которое полностью отвечает потребностям больного. Важно сделать это так, чтобы поступление было максимально безопасным и не спровоцировало осложнения.
Такое питание дает возможность на протяжении длительного времени обеспечивать потребности больного в энергии и белке. Для пациентов из разных возрастных групп и при разных болезнях используется разный состав. Но в целом, как для новорожденных, так и для пациентов любого другого возраста адекватно подобранные растворы дают возможность понизить смертность и продолжительность лечения в стационаре.
В медицине принята следующая классификация препаратов для парентерального питания:
- аминокислоты для ПП;
- жировые эмульсии;
- поливитаминные комплексы;
- комбинированные средства.
Также принято делить средства ПП на две группы:
- белковые препараты (растворы аминокислот, белковые гидролизаты);
- средства энергетического питания (углеводные и жировые растворы).
Все эти средства можно купить в аптеке по рецепту врача.
Применение энтерального питания
Специализированное энтеральное питание назначают людям, у которых желудочно-кишечный тракт функционирует, но при этом они не могут по определенной причине потреблять достаточное количество нутриентов.
Нутриенты – это биологически значимые элементы (микроэлементы и макроэлементы), необходимые для обеспечения нормальной жизнедеятельности организма животного или человека.
Применение энтерального приема пищи предпочтительнее использования парентерального ввиду следующих моментов:
- так лучше сохраняются функции и структура ЖКТ;
- отмечается меньше осложнений;
- цена смесей для ЭП ниже;
- при ЭП не требуется соблюдать строгую стерильность;
- оно дает возможность лучше обеспечить организм нужными субстратами.
В медицине отмечаются следующие показания для энтерального питания:
- продолжительная анорексия;
- кома, нарушения сознания;
- печеночная недостаточность;
- белково-энергетическая недостаточность в тяжелой форме;
- неспособность принимать пищу перорально из-за травмы шеи или головы;
- метаболический стресс вследствие критических состояний.
Показания к его применению определяют и следующим образом:
- Если больной не способен есть (нарушенное глотание, отсутствие сознания и др.).
- Если больной не должен есть (кровотечение ЖКТ, острый панкреатит и др.).
- Если больной не хочет есть (анорексия, инфекционные болезни др.).
- Если обычное питание не отвечает потребностям (ожоги, травмы и др.).
Также применение ЭП целесообразно при подготовке кишечника к оперативному вмешательству у тяжелых больных, при закрытии кожно-брюшных свищей и адаптации тонкой кишки после обширной резекции или болезни, которая может спровоцировать мальабсорбцию.
Противопоказания к ЭП
Абсолютными противопоказаниями к применению энтерального питания являются:
- Выраженный клинически шок.
- Полная непроходимость кишечника.
- Ишемия кишечника.
- Кровотечение ЖКТ.
- Отказ больного или его опекуна от проведения ЭП.
Относительными противопоказаниями к проведению ЭП являются:
- Тяжелая диарея.
- Частичная обструкция кишечника.
- Наружные тонкокишечные свищи.
- Киста поджелудочной железы, острый панкреатит.
Режимы энтерального питания
Режим ЭП выбирают в зависимости от состояния больного, его заболевания и возможностей того лечебного учреждения, в котором он пребывает. Существуют следующие типы режимов такого питания:
- с постоянной скоростью;
- цикличное;
- периодическое (сеансовое);
- болюсное.
Выбор смеси
Выбор смеси зависит от целого ряда факторов: общего состояния, болезни, режима и др.
Однако какая бы смесь не была выбрана для пациента, важно учесть то, что ни одна из таких смесей не обеспечивает суточной потребности организма в жидкости. Поэтому пациент должен дополнительно принимать воду.
Для энтерального питания в современной медицине не применяют смеси для детского питания или те, которые приготовлены из натуральных продуктов. Для взрослых людей они не подходят из-за несбалансированности.
Какие осложнения возможны
Чтобы не допустить осложнений, очень важно строго соблюдать все правила проведения ЭП. Но если возникло определенное осложнение, то энтеральное питание прекращают.
Высокая частота осложнений обусловлена тем, что часто его применяют для критических пациентов, у которых поражены органы и системы организма. Вероятно возникновение таких видов осложнений:
- инфекционные (синуситы, аспирационная пневмония, отиты и др.);
- гастроинтестинальные (запоры, диарея, вздутие живота и др.);
- метаболические (метаболический алкалоз, гипергликемия, гипокалиемия и др.).
В этой классификации не учены те осложнения, которые развиваются из-за техники энтерального питания – закупорка и миграция зондов, их самоизвлечение и т. п.
Чтобы снизить риск осложнений, важно придерживаться всех рекомендаций по приготовлению смеси и ее введению.
Применение парентерального питания
Парентеральное питание направлено на поддержание и восстановление водно-электролитного и кислотно-основного баланса в организме. С его помощью удается обеспечить организм пластическими и энергетическими субстратами, макро- и микроэлементами, витаминами.

Парентеральное питание целесообразно применять в следующих случаях:
- Если пероральный или энтеральный прием пищи невозможен.
- Если у пациента отмечен выраженный гиперметаболизм, либо произошли значительные потери белка, а ЭП не дает возможности преодолеть дефицит нутриентов.
- Необходимость на время исключить кишечное пищеварение.
Полное ПП показано, если нет возможности принимать пищу естественно или через зонд, и при этом усиливаются катаболические процессы и угнетаются анаболичские, отмечается отрицательный азотистый баланс:
- В период после обширных оперативных вмешательств в брюшной полости или при осложнениях в послеоперационный период.
- В период после тяжелых травм – после серьезных ожогов, множественных травм.
- При нарушении синтеза белка или его усиленном распаде.
- Реанимационным пациентам, которые долго не приходят в сознание, или при резких нарушениях деятельности ЖКТ.
- В случае нервно-психических болезней – анорексии, отказа от пищи и др.
- При тяжелых инфекционных заболеваниях.
Классификация ПП
В медицине определяются следующие типы ПП:
- Полное (тотальное) – весь объем суточной потребности организма в питательных веществах, а также поддержания обменных процессов на нужном уровне обеспечивается за счет ПП.
- Неполное (частичное) – направлено на то, чтобы восполнить недостаток тех компонентов, которые по определенной причине не усваиваются через энтеральное питание. Практикуется как дополнительное к другим типам питания.
- Смешанное искусственное – это сочетание ЭП и ПП, при этом ни один из этих типов не преобладает.
Как проводят ПП
Нутриенты вводят в той форме, которая адекватна метаболическим потребностям клеток. Белки вводят в виде аминокислот, углеводы – моносахаридов, жиры – жировых эмульсий.
Для проведения ПП используют электронные регуляторы капель, инфузионные насосы. Очень важно строго соблюдать скорость введения соответствующих питательных субстратов. Инфузию проводят с определенной скоростью на протяжении 24 часов. Скорость не должна быть больше, чем 30-40 капель в минуту, чтобы предотвратить перегрузку ферментных систем.
Инфузионные системы необходимо менять один раз в каждые 24 часа.
Если проводится полное ПП, то в состав смеси обязательно включаются концентраты глюкозы.
Больному, пребывающему на ПП нужна жидкость из расчета 30 мл/кг массы тела. При патологических состояниях жидкое питание должно быть более обильным.
Существует несколько режимов введения ПП:
- круглосуточный;
- продленная инфузия (до 20 часов);
- циклический (на протяжении 8-12 часов).
Существует также ряд важных требований к препаратам, которые используются для ПП:
- Они должны обеспечивать питательное действие (в составе присутствуют все важные для организма вещества в нужных количествах и соотношениях).
- Важно, чтобы они пополняли организм жидкостью, так как при многих патологических состояниях отмечается обезвоживание.
- Желательно, чтобы средства оказывали стимулирующее и дезинтоксикационное действие.
- Важно, чтобы их применение было безопасным и удобным.
Противопоказания
Определяются следующие абсолютные противопоказания к ПП:
- электролитные нарушения, шок, гиповолемия;
- возможность проводить адекватное энтеральное и пероральное питание;
- отказ больного или его опекуна;
- аллергические проявления на компоненты ПП;
- если проведение ПП не улучшает прогноз болезни.
Существует также ряд противопоказаний к применению конкретных препаратов для парентерального приема.
Какие осложнения возможны
Осложнения при применении парентерального питания подразделяют на такие разновидности:
- технические;
- метаболические;
- органопатологические;
- септические.
Чтобы не допустить таких осложнений, важно очень строго соблюдать все правила введения растворов и строго отслеживать показатели гомеостаза.
Выводы
Нутриционная поддержка – это необходимая часть интенсивной терапии при разных патологических состояниях. Наиболее безопасный метод – ее осуществление через ЖКТ. Однако, в некоторых случаях необходим альтернативный метод — парентеральное питание, который применяют при невозможности проведения энтерального.

Отзывы свидетельствуют, что парентеральное питание – это более дорогой метод. К тому же при его применении необходима строгая стерильность, и четкое соблюдение определенной скорости введения, что часто сложно обеспечить технически. Кроме того, при полном парентеральном питании вследствие бездеятельности кишечника происходит его атрофия.
Более физиологичный метод – питание энтеральное. При его применении не требуется строгой стерильности. В смесях для ЭП содержатся все нужные компоненты, его проведение дает возможность поддерживать состояние ЖКТ в нормальном состоянии и не допускать многих осложнений. Поэтому, если существует такая возможность, для проведения нутриционной поддержки следует выбирать энтеральное питание. Однако такое решение всегда должен принимать только профессиональный опытный врач.
Тема 4.9. Виды искусственного питания пациента
Когда нормальное кормление пациента естественным путем (через рот) невозможно или затруднено (некоторые заболевания органов полости рта, пищевода, желудка) – пищу вводят в желудок или кишечник (редко) искусственным путем.
Искусственное питание можно осуществить:
При помощи зонда, введенного через рот или нос, либо через гастростому (отверстие, хирургическим путем сделанное в желудке) Вводить питательные растворы при помощи клизмы (после очистительной клизмы). Вводить питательные растворы парентеральным путем (внутривенно капельно).
Запомните!
- При искусственном питании суточная калорийность пищи составляет около 2000 калорий, соотношение белков – жиров – углеводов 1: 1: 4. Воду пациент получает в виде водно-солевых растворов в среднем 2 литра в сутки. Витамины добавляют к пищевым смесям или вводят парентерально.
Показания к применению искусственного питания:
затруднение глотания, сужение или непроходимость пищевода, стеноз привратника, послеоперационный период (после операции на пищеводе и желудочно-кишечном тракте, неукротимая рвота, большие потери жидкости, бессознательное состояние, психозы с отказом от приема пищи.
Планирование необходимой помощи пациенту при возникновении проблем, связанных с кормлением
Провести первичную оценку реакции пациента при кормлении (в том числе и искусственном). Оказать психологическую поддержку пациенту методами разъяснения, убеждения, бесед, таким образом, чтобы пациент смог сохранить свое достоинство. Помочь пациенту справиться со своими чувствами, дать возможность высказать свои чувства, эмоции по поводу кормления. Убедиться в наличии информированного согласия на кормление пациента. Организовать кормление, подготовить все необходимое. Оказать помощь во время приема пищи. Стремиться поддерживать комфортные и безопасные условия при кормлении. Организовать обучение пациента и его родственников, если это необходимо, предоставить информацию о правилах питания, кормления. Оценивать реакцию пациента на кормление. Установить наблюдение за пациентом после кормления.
Кормление пациента через желудочный зонд, введенный в рот или нос (назогастральный)
В качестве зондов для искусственного питания применяют легкие тонкие трубки:
а) пластмассовые,
б) резиновые,
в) силиконовые.
Их диаметр 3 – 5 – 8 мм, длина 100 – 115 см, на слепом конце два боковых овальных отверстия, и на расстоянии 45, 55, 65 см от слепого конца – метки, которые служат ориентиром для определения длины введения зонда.
Кормление пациента через назогастральный зонд с помощью воронки (рис.1)
Оснащение:
- тонкий резиновый зонд диаметром 0,5 – 0,8 см зажим лоток полотенце салфетки чистые перчатки воронка питательная смесь (t 38 0 – 40 0 С) вода кипяченая 100 мл вазелин
Рассказать пациенту, чем его будут кормить (после согласования с врачом). Предупредить его за 15 мин. о том, что предстоит прием пищи. Проветрить помещение. Помочь пациенту занять высокое положение Фаулера. Вымыть руки, надеть перчатки. Обработать зонд вазелином. Через нижний носовой ход ввести назогастральный зонд, на глубину 15 – 18 см. Пальцем левой руки (в перчатке) определить положение зонда в носоглотке и прижать его к задней стенке глотки, чтобы он не попал в трахею. Голову пациента слегка наклонить вперед и правой рукой придвинуть зонд до средней трети пищевода.
Внимание! Если воздух во время выдоха из зонда не выходит и голос пациента сохранен, значит, зонд в пищеводе.
Соединить свободный конец зонда с воронкой. Медленно наполнить воронку, находящуюся наклонно на уровне желудка пациента, питательной смесью (чай, морс, сырые яйца, минеральная вода без газа, бульон, сливки и др.). Медленно поднять воронку выше уровня желудка пациента на 1 м, держа ее прямо. Как только питательная смесь дойдет до устья воронки, опустить воронку до уровня желудка пациента и пережать зонд зажимом. Повторить процедуру, используя все приготовленное количество питательной смеси. Налить в воронку 50 – 100 мл кипяченой воды для промывания зонда. Отсоединить воронку от зонда и закрыть заглушкой его дистальный конец. Прикрепить зонд к одежде пациента безопасной булавкой. Помочь пациенту занять комфортное положение. Вымыть руки.

Рисунок 1. Кормление пациента через назогастральный зонд с помощью воронки
Кормление пациента через назогастральный зонд с помощью шприца Жанэ (рис.2)
Оснащение:
- шприц Жанэ емкостью 300 мл шприц 50 мл зажим лоток фонендоскоп питательная смесь (t 38 0 – 40 0 С) вода кипяченая теплая 100 мл
Сообщить пациенту, чем его будут кормить. Перевести пациента в положение Фаулера. Проветрить помещение. Подогреть питательную смесь на водяной бане до t 38 0 – 40 0 С. Вымыть руки (можно надеть перчатки). Ввести назогастральный зонд (если он не введен заранее). Набрать в шприц Жанэ питательную смесь (назначенное количество). Наложить зажим на дистальный конец зонда. Соединить шприц с зондом, подняв его на 50 см выше туловища пациента так, чтобы рукоятка поршня была направлена вверх. Снять зажим с дистального конца зонда и обеспечить постепенный ток питательной смеси. При затруднении прохождения смеси использовать поршень шприца, смещая его вниз.
Запомните! 300 мл питательной смеси следует вводить в течение 10 минут!
После опорожнения шприца пережать зонд зажимом (чтобы не вытекала пища). Над лотком отсоединить шприц от зонда. Присоединить к зонду шприц Жанэ емкостью 50 мл с кипяченой водой. Снять зажим и промыть зонд под давлением. Отсоединить шприц и закрыть заглушкой дистальный конец зонда. Прикрепить зонд к одежде пациента безопасной булавкой. Помочь пациенту занять комфортное положение. Вымыть руки (снять перчатки). Сделать запись о проведении кормления.

Рисунок 2. Кормление пациента через назогастральный зонд с помощью шприца Жанэ
Кормление пациента с помощью зонда, введенного в желудок, через гастростому
Назначают при непроходимости пищевода и стенозе (сужении) привратника. В этих случаях к свободному концу зонда присоединяют воронку, через которую вначале малыми порциями (по 50 мл) 6 раз в сутки вводят в желудок подогретую жидкую пищу. Постепенно объем вводимой пищи увеличивают до 250 – 500 мл, а число кормлений сокращают до 4 раз.
Иногда пациенту разрешается самостоятельно разжевывать пищу, затем ее разводят в стакане жидкостью, и уже в разбавленном виде вливают в воронку. При таком варианте кормления сохраняется рефлекторное возбуждение желудочной секреции.
Кормление через гастростому используется как в больничных, так и домашних условиях. В последнем случае нужно обучить родственников технике кормления и промывания зонда.
Кормление через гастростому (рис. 3)
Оснащение:
- воронка (шприц Жанэ) емкость с пищей вода кипяченая 100 мл
Протереть прикроватный столик. Сообщить пациенту, чем его будут кормить. Проветрить помещение. Вымыть руки (лучше, если пациент будет видеть это), можно надеть перчатки. Поставить на прикроватный столик приготовленную пищу. Помочь пациенту занять положение Фаулера. Открепить зонд от одежды. Снять зажим (заглушку) с зонда. Присоединить воронку к зонду.
Внимание! Желательно начать кормление с чая (воды), чтобы освободить зонд от скопившейся между кормлениями слизи, пищи.
Наливать в воронку приготовленную пищу малыми порциями. Промыть зонд теплой кипяченой водой через шприц Жанэ (50 мл) или сразу через воронку. Отсоединить воронку, закрыть зонд заглушкой (пережать зажимом). Убедиться, что пациент чувствует себя комфортно. Вымыть руки.

Рисунок 3. Кормление через гастростому
Полезные практические советы
После применения – зонд промойте в емкости для промывания с одним из дезинфицирующих растворов, затем замочите в другой емкости с дез. раствором не менее чем на 60 минут, после чего промойте зонд проточной водой и прокипятите в дистиллированной воде в течение 30 минут с момента закипания. Чтобы стерильные зонды не высыхали и не растрескивались, их хранят в 1% растворе борной кислоты, но перед употреблением вновь ополаскивают водой. После кормления пациента через зонд, введенный через нос или гастростому, следует оставить пациента в положении полулежа не менее 30 минут. Умывая пациента, которому введен зонд через нос, пользоваться только полотенцем (рукавичкой), смоченным теплой водой. Не применять для этой цели вату или марлевые салфетки. Для удобства пациента наружный конец назогастрального зонда можно укрепить (подвязать) на его голове так, чтобы он не мешал ему (зонд можно не извлекать в течение всего периода искусственного кормления, около 2 – 3 недель). Проверить правильность положения назогастрального зонда в желудке можно:
- над лотком наложить зажим на дистальный конец зонда (чтобы не вытекало содержимое желудка); снять заглушку с зонда; набрать в шприц 30 – 40 мл воздуха; присоединить шприц к дистальному концу зонда; снять зажим; надеть фонендоскоп, приставить его мембрану к области желудка; ввести через зонд воздух из шприца и выслушать звуки в желудке (если звуков нет, нужно подтянуть, сместить зонд).
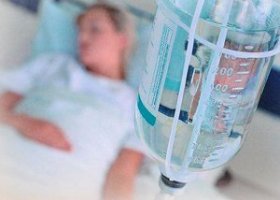
Парентеральное питание (рис. 4)
Назначают пациентам с явлениями непроходимости пищеварительного тракта, при невозможности нормального питания (опухоль), а также после операций на пищеводе, желудке, кишечнике и пр., а также при истощении, ослабленным пациентам при подготовке к операции. Для этой цели используют препараты, содержащие продукты гидролиза белков – аминокислоты (гидролизин, белковый гидролизат казеина, фиброносол), а также искусственные смеси аминокислот (альвезин новый, левамин, полиамин и др.); жировые эмульсии (липофундин, интралипид); 10%-ный раствор глюкозы. Кроме того, вводят до 1 л растворов электролитов, витамины группы В, аскорбиновую кислоту.
Средства для парентерального питания вводят капельно внутривенно. Перед введением их подогревают на водяной бане до температуры –38 0 С). Необходимо строго соблюдать скорость введения препаратов: гидролизин, белковый гидролизат казеина, фиброносол, полиамин в первые 30 мин. вводят со скоростью 10 – 20 капель в минуту, а затем при хорошей переносимости скорость введения увеличивают до 40 – 60. Полиамин в первые 30 мин. вводят со скоростью 10 – 20 капель в минуту, а затем – 25 – 35 капель в минуту. Более быстрое введение нецелесообразно, так как избыток аминокислот не усваивается и выводится с мочой. При более быстром введении белковых препаратов у больного могут возникнуть ощущения жара, гиперемия лица, затруднение дыхания. Липофундин S (10% раствор) вводят в первые 10 – 15 минут со скоростью 15 – 20 капель в минуту, а затем постепенно (в течение 30 минут) увеличивают скорость введения до 60 капель в минуту. Введение 500 мл препарата должно длиться примерно 3 – 5 ч.
Запомните! вводить все компоненты для парентерального питания одномоментно.

Рисунок 4. Парентеральное питание
