Противопоказания к местному обезболиванию
Определяя показания к различным видам местного обезболивания, целесообразно руководствоваться следующими общими положениями. Местное обезболивание показано у ослабленных и истощенных больных, у стариков и лиц пожилого возраста, у людей, страдающих дыхательной и сердечно-сосудистой недостаточностью, т. е. тогда, когда современное общее обезболивание — интубационный наркоз с мышечными релаксантами и ИВЛ сопряжено со значительным риском. Речь идет, естественно, об операциях, осуществление которых возможно под местным обезболиванием. Следует всегда помнить о том, что обезболивание не должно быть опаснее самой операции. При кратковременных, небольших операциях всегда предпочтительнее местное обезболивание. Как правильно подчеркивают К. Horatz, G. Schontag (1979), «малые наркозы связаны с большим риском».
Определяя степень риска современного общего обезболивания, не следует забывать о «наркозных» смертях и других тяжелых последствиях общего обезболивания.
О смерти от наркоза на операционном столе сообщает P. Lauwers (1978) из Бельгии. J. Wig и соавт. (1979) из Англии опубликовали случай остановки сердца на операционном столе, связанной с наркозом.
D. Langrehr и соавт. (1978) на основании анализа 95 506 наркозов при различных хирургических вмешательствах выявили ряд следующих тяжелых осложнений: у 68 больных после наркоза возникла острая дыхательная недостаточность, в том числе у 14 — связанная с остаточной кураризацией и у 30—с наркотической депрессией дыхания, и лишь У 24 больных она была следствием сердечно-легочной недостаточности от основного заболевания. У 59 больных на операционном столе наступила асистолия или фибрилляция желудочков. У 23 из них авторы не могут исключить связь летального исхода с операцией и наркозом.
Н. Miichler (1978) описал опасности и осложнения общего обезболивания, связанные с техническими дефектами наркозных и дыхательных аппаратов, приводящими к острой тяжелой интоксикации или вызывающими разрыв легочной ткани с развитием пневмоторакса и пневмомеди-астинума. По данным В. Smallhout (1978), значительно возросло число смертей, причиной которых является наркоз. Эта цифра достигла 25— 30% операционной летальности, что связано, по мнению автора, с расширением показаний к общему обезболиванию.
J. Van de Walle (1978), рассматривая случаи наркозной смерти и исключив чисто хирургические осложнения у крайне тяжелобольных, стоящих, по его определению, «одной ногой в могиле», выявил следующие причины смерти во время общего обезболивания: неправильная оценка состояния больного перед операцией, недостаточное или невнимательное наблюдение над физиологическими параметрами во время анестезии, методические ошибки в проведении наркоза и некомпетентность анестезиолога. О несчастных случаях при анестезии по результатам опроса 2000 практических анестезиологов сообщают J. Utting и соавт. (1979): за 1970—1977 гг. отмечено 602 случая, из которых смертельный исход наступил в 277. В качестве основных причин смерти и тяжелых поражений головного мозга отмечены следующие: технические ошибки— 163, сопутствующие заболевания — 37, дефекты ведения послеоперационного периода — 33, передозировка наркотических препаратов— 18, повышенная чувствительность к препаратам — 16. Среди 163 технических ошибок чаще всего встречались ошибки при интубации (50), неисправность аппарата (40), аспирация желудочного содержимого (22), гипотония (16), гипоксия (11), подача, вместо кислорода закиси азота (16) или С02 (14).
Приведенные данные свидетельствуют об известном риске при общем обезболивании. Их следует учитывать, определяя показания к местному обезболиванию при операциях, позволяющих избежать наркоза. При этом, естественно, хирург обязан хорошо и свободно владеть избранным им методом местной анестезии. Недостаточное владение методом местного обезболивания — основное противопоказание к его применению.
Одним из общепризнанных показаний к местному обезболиванию являются амбулаторные операции. О широком применении местной анестезии при амбулаторных хирургических вмешательствах пишут и зарубежные хирурги [DecheneJ., 1978; Wallstab G., 1978, и др.]. Обобщая опыт 19 376 хирургических вмешательств, проведенных в амбулаториях ГДР G. Wallstab отмечает, что 14 473 проведены с использованием различных видов местного обезболивания. При этом инфильтрационная анестезия была использована у 8643 больных, проводниковая по Оберсту — у 5424, проводниковая субакси-лярная — у 144, внутрикостная — у 140, другие виды проводниковой анестезии — у 82 больных, внутривенная регионарная анестезия — у 40 больных. Приведенные данные свидетельствуют о том, что в амбулаторной практике у наибольшего числа больных оказалась показанной местная инфильтрационная анестезия.
Противопоказаниями к применению местного обезболивания является в первую очередь повышенная индивидуальная чувствительность больного к местным анестетикам, детский возраст (моложе 10 лет), оперативные вмешательства у больных с повышенной нервно-психической возбудимостью. Местная анестезия противопоказана при экстренных операциях, связанных с острой кровопотерей, где необходимо немедленное вмешательство для остановки кровотечения. Противопоказаниями для местной инфильтрационной анестезии служат и выраженные фиброзные изменения в тканях.
Ряд противопоказаний связан с использованием адреналина в составе обезболивающего раствора. Это в первую очередь тяжелые формы гипертонической болезни, стенокардия, коронарокардиосклероз, нарушения сердечного ритма.
Некоторые из указанных противопоказаний можно преодолеть при сочетании местного обезболивания с НЛА и общей анальгезией.
Осложнения местного обезболивания. Осложнения при различных видах проводниковой, спинномозговой и перидуральной анестезии приведены в соответствующих главах. Здесь мы остановимся на осложнениях местной инфильтрационной анестезии, связанных главным образом с передозировкой анестетика или адреналина в составе обезболивающего раствора. При передозировке новокаина и его аналогов, возможной при использовании концентрированных растворов или проникновения слабых растворов анестетика непосредственно в кровяное русло через поврежденный сосуд (интравазально), наблюдаются следующие признаки интоксикации: со стороны центральной нервной системы — симптомы раздражения мозговых оболочек: беспокойство, судороги, делириозное состояние, коматозная депрессия, при ее прогрессировании — остановка дыхания. Со стороны сердечно-сосудистой системы: покраснение кожи, повышение артериального давления, тахикардия; при нарастании признаков интоксикации — коллапс, брадикардия, исчезновение пульса и остановка сердца.
Следует учитывать, что токсичность местного анестетика увеличивается пропорционально квадрату его концентрации. Лучший способ предупреждения интоксикации — использование для местного обезболивания слабых, разбавленных растворов анестетика.
Лечение осложнений. В легких случаях рекомендуется ингаляция кислорода и купирование судорог введением барбитуратов в наркотических дозах, при тяжелых осложнениях следует вводить сердечные и сосудосуживающие средства, переливать кровезаменители, проводить ИВЛ через маску или интубационную трубку, массаж сердца и весь комплекс реанимационных мероприятий.
Как известно, в состав обезболивающего раствора часто входит адреналин — вазоконстриктор, увеличивающий длительность анестезии и уменьшающий резорбцию анестетика, а следовательно, и его токсичность. Этот своеобразный «химический турникет» позволяет получать хороший обезболивающий эффект при более низких концентрациях местного ацестетика. Однако передозировка адреналина может вызвать явления интоксикации в виде беспокойства, страха, тремора, похолодания кожи, одышки, головной боли; в тяжелых случаях бывают нарушения сердечного ритма, фибрилляция желудочков.
Возможны осложнения типа аллергических реакций из-за индивидуальной повышенной чувствительности к тому или иному анестетику, они проявляются в виде уртикарной сыпи, отека, бронхо- и ларингоспазма, в тяжелых случаях возможен анафилактический шок. При лечении анафилактических реакций применяют кортико-стероиды, антигистаминные препараты, при спазмах бронхов — кислородные ингаляции, бронхо- и спазмолитические средства.
Методы лечения при интоксикации различными местными анестетиками описаны в главе II.
Профилактикой возможных осложнений местного обезболивания являются: целенаправленное выяснение анамнестических данных о повышенной индивидуальной чувствительности к препарату, клиническое обследование для выявления противопоказаний, тщательное соблюдение дозировок анестетиков и методики обезболивания, позволяющей избежать интравазальных инъекций раствора.
Осложнением местной анестезии следует считать и недостаточное обезболивание, так называемую «гипостезию». Она возможна при затянувшейся операции или пренебрежении определенными методическими приемами. Если дополнительные инъекции обезболивающего раствора не обеспечат должной анестезии, то следует ввести диазепам или малые дозы фентанила. При неэффективности этих мер переходят к общему обезболиванию.
Кузин М. И., Харнас С. Ш. Местное обезболивание, 1982
Показания:
При массовом
поступлении больных и ограниченном
контингенте анестезиологов (исключая
спинальную и перидуральную);В
амбулаторно-поликлинической практике
в случае невозможности послеоперационного
наблюдения за больными (исключая
спинальную и перидуральную);При проведении
ургентных вмешательств (из-за недостаточной
полноты обследования и неточных данных
о сроках приема пищи);В случае, если
местное обезболивание облегчает
выполнение самого вмешательства
(гидравлическая препаровка);При выраженных
дистрофических или токсических
поражениях важнейших паренхиматозных
органов;По психологическим
мотивам (отказ больного от общей
анестезии);При необходимости
избежать «послеоперационной болезни»
(у пожилых больных с гиперкоагуляционным
синдромом);В случаях, если
проведение квалифицированного общего
обезболивания затруднено.
Противопоказания:
Эмоциональная
лабильность больного;Детский возраст
оперируемого (до II—12
лет);Инфицированность
тканей в зоне предполагаемой анестезии;Деформация на
месте предполагаемой блокады;Септикопиемия;
Поражения нервной
системы;Геморрагический
синдром, в том числе после антикоагулянтной
терапии;Повышенная
чувствительность к данному местному
анестетику;Отсутствие должного
контакта с больным (при глухо-немоте,
сильном опьянении);Психические
заболевания больного.Выраженная анемия
и гипотония являются противопоказаниями
к спинальной анестезии.
Преимущества
местной анестезии:
а) безопасность;
б) простота методики
(не требуется участия других лиц, наличия
сложной аппаратуры);
в) дешевизна.
Недостатки:
а) невозможно
управлять функциями организма при
обширных травматических операциях,
особенно на органах грудной полости;
б) трудно произвести
ревизию при операциях на органах брюшной
полости, так как нет расслабления
мускулатуры;
в) не всегда можно
добиться полного обезболивания (операции
в области рубцово измененных тканей и
др.);
г) у больных с
неустойчивой психикой нежелательно
сохранение сознания во время операции.
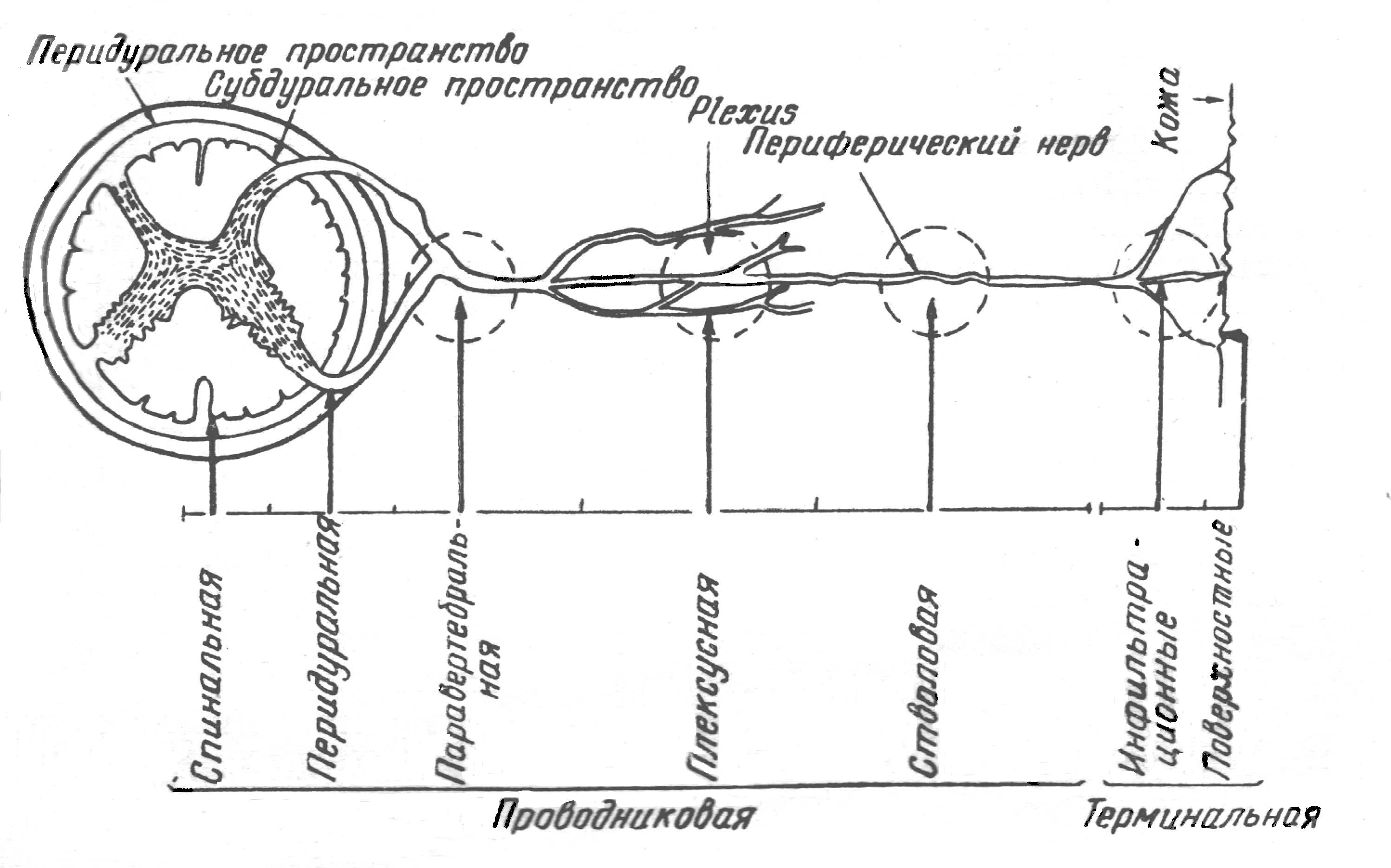
Разновидности местной анестезии:
а) поверхностная
(терминальная),
б) инфильтрационная,
в) регионарная
(проводниковая)
стволовая,
плексусная,
внутрикостная,
внутривенная,
внутриартериальная,
ганглионарная
(зпидуральная и субарахноидальная
анестезия).
*внутрикостная и
внутривенная регионарные анестезии
практически не применяются и представляют
в настоящее время лишь исторический
интерес.

В клиническом
течении всех видов местной анестезии
выделяются следующие стадии:
1) введение
анестезирующего вещества;
2) выжидание
(действие анестезирующего вещества на
нервные элементы тканей);
3) полное обезболивание;
4) восстановление
чувствительности.
ПОВЕРХНОСТНАЯ
АНЕСТЕЗИЯ
Поверхностная,
или терминальная анестезиявозможна
только при операциях и манипуляциях на
слизистых оболочках, которые смазывают
или орошают раствором анестетика.
Поэтому этот метод в основном
применяется в офтальмологии, отоларингологии
и урологии. Для анестезии используют
0,25—3% растворы дикаина, 5% раствор
ксикаина, 10% раствор новокаина. Для
поверхностной анестезии кожи применяют
метод замораживания хлорэтилом.
В хирургической
клинике поверхностная анестезия наиболее
часто применяется при бронхологических
исследованиях (бронхоскопия, бронхография,
бронхоспирометрия) и лечебных процедурах
(эндотрахеальные вливания лекарственных
веществ), а также эзофагоскопии,
гастроскопии и дуоденоскопии.
ИНФИЛЬТРАЦИОННАЯ
АНЕСТЕЗИЯ
Всеобщее
распространение получил метод
инфильтрационной анестезии по А. В.
Вишневскому. В основе его лежит послойная
тугая инфильтрация тканей с учетом
распространения раствора новокаина по
фасциальным футлярам — «тугой ползучий
инфильтрат».
Используются
слабые растворы новокаина — 0,25 и 0,5%
растворы до 1 и более литра на операцию,
причем большая часть раствора вытекает
при разрезе, что предупреждает
интоксикацию. 0,25% раствор новокаина
готовят на слабо гипотоническом растворе
по прописи А. В. Вишневского.
5,0 Natrii chloridi
0,075 Kalii chloridi
0,125 Сalciichloridi
1000,0 Aq.destill.
2,5 Novocaini
Инфильтрационная
анестезия по методу А. В. Вишневского
включает следующие этапы:
внутрикожная
анестезия по линии разреза с помощью
тонкой иглы с образованием «лимонной
корочки»;тугая инфильтрация
подкожной клетчатки;после разреза
кожи и подкожной клетчатки введение
новокаина под апоневроз;после рассечения
апоневроза инфильтрация мышц;после вскрытия
брюшной полости инфильтрация париетальной
брюшины.
При анестезии по
А. В. Вишневскому «операция идет при
постоянной смене ножа и шприца. Наряду
с полным обезболиванием, тугой ползучий
инфильтрат обеспечивает и гидравлическую
препаровку тканей.
Регионарная
анестезия
Достоинства
регионарноых методов анестезии
Надёжная
интраоперационная анестезия за счёт
фармакологического контроля боли на
спинальном или периферическом уровне.Эффективная
вегетативная блокада с минимальным
влиянием на гомеостаз, эндокринно-метаболическая
стабильность, предотвращение
патологических рефлексов из операционного
поля.Возможность
использования управляемой седации
различной степени, а не выключение
сознания, что обязательно при проведении
общей анестезии.Сокращение
восстановительного периода после
анестезии, повышение комфортности
послеоперационного периода (отсутствие
тошноты, рвоты, снижение потребности
в наркотиках, раннее восстановление
ментальной функции и двигательной
активности).Снижение частоты
послеоперационных лёгочных осложнений,
более быстрое восстановление функции
желудочно-кишечного тракта по сравнению
с тем, что происходит после комбинированной
общей анестезии.Уменьшение риска
возникновения тромбоза глубоких вен
голени (ТГВГ) и тромбоэмболии лёгочной
артерии (ТЭЛА).Сохранение
контакта с пациентом во время операции.После ортопедических
и травматологических вмешательств,
выполняемых в условиях регионарной
анестезии, оптимизированы условия для
иммобилизации повреждённой конечности.Ещё более значимым
представляется преимущество регионарной
анестезии в акушерстве: роженица
психологически присутствует при родах
в условиях полной аналгезии, отсутствует
депрессия плода, возможен ранний контакт
матери и новорожденного.Регионарная
анестезия исключает риск развития
злокачественной гипертермии, триггером
которой являются релаксанты и
ингаляционные анестетики.Регионарная
анестезия обладает меньшим потенциалом
индукции системной воспалительной
реакции и иммунодепрессивным эффектом
по сравнению общей анестезией.Экологическая
целесообразность применения регионарной
анестезии – снижение «загрязнения»
операционных.При использовании
регионарной анестезии отмечено
статистически достоверное укорочение
сроков пребывания больных в ОИТ и
длительности госпитального лечения.
В целом следует
отметить, что широкое применение
регионарной анестезии позволяет на
рациональной основе ограничить
«всепоказанность» комбинированного
эндотрахеального наркоза и избежать
тем самым нежелательных последствий
этого метода.
Для регионарной
анестезии действует принцип: чем
проксимальнее, тем эффективнее, чем
дистальнее, тем безопаснее (Гилева В.М.,
1995).
П р о в о д н и к о
в а я а н е с т е з и я (стволовая и анестезия
сплетений) считается самой безопасной.
Основными показаниями для проводниковой
анестезии являются оперативные
вмешательства на конечностях (ортопедия,
травматология, оперативная флебология,
операции на артериях и т.д.) и в
челюстно-лицевой области, которые
включают весь диапазон хирургических
вмешательств, начиная от стоматологии
и кончая сложнейшими реконструктивными
операциями.
Соседние файлы в папке Методические разработки для студентов
- #
10.03.2016289.28 Кб45~WRL0001.tmp
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Местное обезболивание — это локальная потеря чувствительности тканей, созданная искусственно с помощью химических, физических либо механических средств в целях безболезненного выполнения операций при полном сохранении сознания больного.
Различают следующие виды местной анестезии:
· Анестезию нервных окончаний терминальную анестезию, которая может быть осуществлена смазыванием, орошением. Охлаждением (поверхностная анестезия), инфильтрацией раствором анестетика и методом «тугого ползучего инфильтрата» футлярная анестезия по А.В. Вишневскому.
· Проводниковую анестезию, при которой обезболивание может быть достигнута анестезией нервных стволов и ганглиев, внутрисосудистым или внутрикостным введением анестетика, а также введением препарата в спинномозговой канал или эпидуральное пространство.
Показания и противопоказания к местной анестезии.
Показания к местной анестезии:
1. Вид и объем операций (не большие полостные операции до 1-1,5 часа, не полостные операции на мягких тканях).
2. Непереносимость общего наркоза из-за сопутствующих заболеваний, тяжелого состояния.
3. Отказ больного от общего обезболивания.
4. Пожилой возраст и ослабленные больные.
Противопоказания для местной анестезии:
1. Отказ больного от местной анестезии.
2. Непереносимость препаратов новокаина.
3. Психические заболевания.
4. Нервное возбуждение.
5. Детский возраст.
6. Объем операций.
Особенности проведения некоторых видов местной анестезии.
Анестезия смазыванием или орошением. Этот вид анестезии слизистых оболочек растворами местноанестезирующих средств чаще применяется в офтальмологии, оториноларингологии, урологии и эндоскопической практике. Слизистая оболочка носовых ходов, полости рта, глотки, гортани, бронхов и др. лишается чувствительности через 4-8 минут после 1-2-кратного их смазывания 3-5% раствором новокаина, 0,25-2% раствором дикаина.
Анестезия охлаждением. Эта анестезия применяется в хирургии редко, только при поверхностно расположенных гнойниках. Чаще местное охлаждение используют для снятия болей при ушибах мягких тканей и заболеваниях опорно-двигательного аппарата (спортивная травма, артроз). Анестезия охлаждением осуществляется распылением на кожу хлорэтила, точка кипения которого +12-13 градусов.
Инфильтрационная анестезия. В основе инфильтрационной анестезии лежит пропитывание тканей в области оперативного вмешательства анестезирующим раствором, действующим как на нервные окончания, так и на нервные стволы. В настоящее время для инфильтрационной анестезии применяются 0,25-0,5% растворы новокаина. Вначале тонкой иглой новокаин вводят внутрикожно, при этом кожа приподнимается и кожные поры становятся более заметными. Такой участок кожи напоминает лимонную корочку. После образования «лимонной корочки» длинными иглами осуществляют послойно инфильтрацию тканей снаружи внутрь без их рассечения.
Анестезия по Вишневскому. Этот метод был разработан А.В. Вишневским в 1923-1928 годах и назван им местной анестезией по способу ползучего инфильтрата. Анестезия по Вишневском строго послойна. После образования «лимонной корочки», как при инфильтрационной анестезии, хирург туго нагнетает анестезирующий раствор в подкожную жировую клетчатку. После этого он производит разрез кожи и подкожной жировой клетчатки и, как только доходит до апоневроза, создает тугой инфильтрат под ним и т.д. Таким образом, хирург действует попеременно скальпелем и шприцем. Под местной анестезией по Вишневскому можно оперировать и больных с воспалительными заболеваниями (карбункул, флегмона). Для этого вида анестезии используют 0,25 % раствор новокаина.
Проводниковая или регионарная анестезия. Это вид местного обезболивания, который осуществляется путем воздействия обезболивающего раствора на ствол чувствительного нерва, в результате которого прекращается проведение болевого импульса из операционного поля в головной мозг.
Анестезия пальцев по Лукашевичу-Оберсту. На основание пальца накладывают марлевый или резиновый жгутик, дистальнее от него по обеим сторонам сухожилия разгибателя пальца (с внутренней и наружной стороны) вводят по 2 мл 2% раствора новокаина. Действия анестетика проявляется менее чем через 15 минут, и только после наступления полного обезболивания можно приступить к вскрытию гнойника, обработке раны, удалению ногтя.
Новокаиновые блокады. Паранефральная проводится в точке пересечения 12 ребра и длинных мышц спины в положении больного лежа на боку раствором новокаина 0,25% до 100 мл. Паранефральной блокадой блокируют солнечное и поясничное сплетения. Применяется с лечебной и диагностической целью. Межреберная анестезия проводится при переломах, трещинах ребер, ушибах грудной клетки, межреберной невралгии. Используется 2% раствор новокаина.
Осложнения при проведении местной анестезии и их профилактика.
Осложнения, связанные с применением анестезирующих средств, в основном обусловлены их передозировкой. Отравления очень редко наблюдаются при использовании новокаина, но дикаин, совкаин и др. препараты могут вызвать отравления, проявления которого в зависимости от тяжести можно разделить на 3 стадии.
Для 1 стадии характерны головокружения, бледность кожных покровов, быстро нарастающая общая слабость, появление холодного пота, расширение зрачков, слабое наполнение пульса, тошнота, иногда рвота.
2 стадия – отравление. Для нее характерны двигательное возбуждение, затемнение сознания, появление судорожного приступа с клоническими и тоническими судорогами, чувство страха, развитие галлюцинаций, сильная дрожь, частый пульс слабого наполнения, рвота.
В 3 стадии возбуждения ЦНС сменяется угнетением, сознание исчезает, дыхание становится поверхностным и неправильным, может произойти остановка дыхания вследствие паралича дыхательного центра.
Для профилактики отравлений при использовании концентрированных растворов анестезирующих средств необходимо перед их применением за 40 минут назначать прием барбитуратов.
Уход за больным после местной анестезии.
1. Постельный режим-покой.
2. Специальное положение больного или части тела.
3. Груз или холод на рану.
4. Своевременно вводить болеутоляющие и успокаивающие средства.
5. Защищать повязку.
6. Воздержание от приема пищи и воды – индивидуально.
7. после окончания действия местной анестезии, дополнительные обезболивающие средства решать с врачом.
Вопросы для закрепления по теме:
«Местная анестезия»:
1. Назовите виды местной анестезии.
2. Перечислите основные местно-анестезирующие средства.
3. Какие показания для проведения местной анестезии вы знаете?
4. Перечислите противопоказания для местной анестезии.
5. Какие осложнения после местной анестезии вы знаете?
6. Как осуществлять уход за больным после местной анестезии?
Тема: «Понятие об операции. Предоперационный период»
План лекции:
1. Этапы лечения хирургического больного в стационаре.
2. Понятие о предоперационном периоде, его целях и задачах.
3. Диагностика хирургических заболеваний.
4. Виды операций.
5. Подготовка больного к плановым и экстренным операциям.
6. Особенности предоперационной подготовки детей и лиц пожилого и старческого возраста.
7. Транспортировка пациента в операционную с учетом состояния.
Больной, поступивший в стационар, последовательно проходит несколько этапов. Прежде всего, решают диагностические задачи: устанавливают заболевание, определяют его характер, стадию развития, осложнения и др. Затем обследуют состояние больного и определяют вид предстоящего лечения (консервативное или хирургическое), показания и противопоказания к нему. После этого проводят консервативное лечение больного или подготавливают его к операции. Очень ответственным этапом является операция, которая требует подготовки операционных залов, инструментария, лекарственных средств, перевязочного материала.
Во многом успех лечения определяет послеоперационный этап – пребывание больного в отделении реанимации и интенсивной терапии и в хирургическом отделении.
Понятие о предоперационном периоде, его целях и задачах.
Предоперационный период – это период с момента поступления больного в хирургическое отделение до проведения операции. Предоперационный период состоит из двух периодов:
1. Диагностический период – уточняется диагноз, определяется состояние органов и систем, определяются показания к операции;
2. Период предоперационной подготовки.
Основная задача предоперационного периода – максимально возможное уменьшение опасности операции.
