Противопоказания к операции по удалению легкого
Под уточнением показаний к операции при раке легкого имеют в виду не столько определение целесообразности, сколько установление принципиальной возможности выполнения хирургического пособия, что прежде всего достигается путем оценки противопоказаний.
Абсолютные онкологические противопоказания
Абсолютные онкологические противопоказания к операции на легком при раке: множественные морфологически подтвержденные отдаленные метастазы в лимфатических узлах (шейных, подмышечных и др.) или внутренних органах и тканях (плевра, печень, почки, надпочечники и др.); обширное прорастание опухоли или метастазов в аорту, верхнюю полую вену, пищевод и противоположный главный бронх; специфический плеврит с опухолевой диссеминацией по плевре.
Следовательно, нерезектабельным является рак легкого с распространенностью опухолевого процесса, соответствующей Т4, и/или N3, и/или M1.
Серозная жидкость в плевральной полости, распространение опухоли на перикард, блуждающий и диафрагмальный нервы, иногда на пищевод, грудную стенку, поражение главного бронха, трахеи не являются абсолютными противопоказаниями к оперативному вмешательству, поскольку расширенная и комбинированная операция, иногда в сочетании с лучевой или медикаментозной противоопухолевой терапией в ряде случаев дает удовлетворительные результаты.
Синхронное выявление солитарного метастаза в головном мозге или надпочечнике (IV стадия) также не считают абсолютным противопоказанием к операции.
Согласно результатам медиастиноскопии и диагностической парастернальной медиастинотомии, неоперабельными следует считать больных раком легкого, у которых выявляют опухолевое поражение средостения с неподвижными, «вколоченными» конгломератами пораженных метастазами лимфатических узлов, обширное первичное или вторичное прорастание опухолью верхней полой вены или аорты, метастазы в контралатеральных лимфатических узлах, опухолевую инфильтрацию клетчатки средостения.
При мелкоклеточном раке легкого неоперабельными являются больные, у которых выявляют метастазы во внутри-грудных средостенных лимфатических узлах (N2). Исключение составляют больные с осложненным течением заболевания (кровотечение, абсцедирование в зоне ателектаза и др.), которым операцию производят по жизненным показаниям.
В последние годы таких больных оперируют после неоадъювантной химиотерапии (2-3 курса) или химиолучевого лечения в случае полного или частичного эффекта.
Относительные признаки нерезектабельности
Относительные признаки нерезектабельности (рак дистальной половины главного бронха без циркулярного сужения его просвета, рак верхнедолевого бронха со значительным распространением на верхнюю стенку главного бронха, но без ригидности трахеобронхиального угла, деформация долевых бронхов вследствие давления извне и выбухания стенок главного бронха и др.) вообще не должны быть противопоказанием к осуществлению оперативного вмешательства. В большинстве случаев комбинированная или расширенная пнемонэктомия дает возможность осуществить хирургическое лечение.
Приведенные во многих руководствах абсолютные и относительные бронхологические признаки нерезектабельности, обусловленные распространением первичной опухоли на главные бронхи и трахею, в последние годы потеряли свое значение.
К эндоскопическим признакам нерезектабельности обычно относили паралич голосовой связки, рак устья главного бронха, опухолевую инфильтрацию боковой стенки трахеи, шпоры бифуркации трахеи или стенки противоположного главного бронха, циркулярное сужение просвета и ригидность стенок главного бронха вследствие перибронхиального опухолевого роста, рак (перибронхиальный) долевого (промежуточного) бронха с циркулярным сужением или деформацией устья второго долевого бронха вследствие опухолевой инфильтрации.
Любой из перечисленных признаков, безусловно, свидетельствует о значительном распространении опухоли, что ставит под сомнение возможность выполнения радикальной операции.
Однако в отсутствие выраженного внутригрудного метастатического компонента пневмонэктомия с различными вариантами резекции бифуркации трахеи возможна и при выявлении перечисленных эндоскопических признаков.
Таким образом, бронхоскопические признаки, которые ранее рассматривали как симптомы нерезектабельности, могут служить противопоказанием к хирургическому лечению лишь при сочетании с клиническими признаками функциональной неоперабельности, когда расширенно-комбинированная операция сопряжена с высоким риском.
Принятые ранее критерии нерезектабельности (прорастание опухоли в трахею, перикард и т.д.) в настоящее время не являются препятствием для резекции. Пневмонэктомия может быть выполнена даже при врастании опухоли непосредственно в предсердие. Фактически только различные проявления опухолевой диссеминации служат безусловным и неоспоримым противопоказанием к выполнению оперативного вмешательства.
В случае развития тяжелых осложнений, непосредственно угрожающих жизни больного (легочное кровотечение, абсцедирование в ателектазе с интоксикацией и др.), нередко производят паллиативную операцию, несмотря на длинный список противопоказаний.
Следует отметить, что в последние годы поражение контралатеральных, средостенных и скаленных лимфатических узлов (N3) не является абсолютным противопоказанием к операции при немелкоклеточном раке легкого (Mountain C.F., 1990; Hata Е. et al., 1994).
Двусторонняя медиастинальная лимфаденэктомия трансстернальным доступом позволяет добиться относительно удовлетворительных результатов. При метастазах в прескаленных лимфатических узлах одновременно выполняют шейную лимфаденэктомию.
К настоящему времени накоплен опыт хирургического лечения рака легкого с солитарным метастазом в головном мозге (М1). При выраженной неврологической симптоматике на первом этапе в условиях нейрохирургической клиники выполняют операцию по поводу отдаленного метастаза, на втором — на легком.
Среди противопоказаний к оперативному вмешательству при раке легкого наибольшее значение придают функциональной недостаточности жизненно важных органов и систем больного (дыхательная, сердечно-сосудистая, мочевыделительная, эндокринная и др.). В последнее десятилетие установлено, что у больных раком легкого показатели функции внешнего дыхания, как правило, снижены, и лишь у 12-30% больных до операции выявляют полноценные резервы дыхательной функции.
Риск возникновения дыхательной недостаточности после пневмонэктомии реален, поэтому нужно до операции определить такую возможность и своевремено предпринимать необходимые меры. Среди причин ранних осложнений и смертельных исходов после операций по поводу рака легкого ведущее место занимает легочная и сердечно-сосудистая недостаточность.
В связи с этим при решении вопроса о возможности выполнения и объеме оперативного вмешательства крайне необходима информация о функции внешнего дыхания, особенно допустимых параметрах функционального состояния остающегося легкого, т.е. о «функциональной операбельности».
Методами исследования функции внешнего дыхания являются спирография, бронхоспирография, пневмотахометрия, оксигемография. К сожалению, до сих пор нет единой точки зрения на объективные критерии оценки дыхательных резервов при хирургическом лечении рака легкого.
Предложены различные классификации и функциональные варианты дыхания. Большинство классификаций дыхательной недостаточности не удовлетворяют клиницистов, пытающихся охарактеризовать сложную зависимость между функциональными параметрами и клиническими признаками.
Информативными показателями для прогнозирования дыхательной недостаточности являются жизненная емкость легких (ЖЕЛ), форсированная ЖЕЛ (ФЖЕЛ), остаточный объем и максимальная вентиляция легких (МВЛ). При ЖЕЛ, ФЖЕЛ, МВЛ более 65% должной величины и остаточном объеме менее 50% общей емкости легких больной функционально операбелен.
Если эти показатели ниже указанного уровня, то увеличивается операционный риск. Однако определение остаточного объема еще не получило распространения в практической работе, так как методы сложны и требуется специальная аппаратура.
Результаты спирографии, дополненные сведениями о максимальной объемной скорости воздуха (пневмотахометрия), степени насыщения крови кислородом (оксигемография), а также напряжении кислорода и углекислоты в крови (КОС), обеспечивают минимальный уровень информации о состоянии функции внешнего дыхания, необходимый в хирургии легких.
На практике функцию внешнего дыхания методом общей спирометрии можно оценивать по величине резервов дыхания (Агапов Ю.Я., 1967). Согласно этой классификации, нормальная легочная вентиляция должна соответствовать резерву дыхания, составляющему 115-90% нормы.
Резерв дыхания определяют по разнице между МВЛ и минутным объемом дыхания (МОД) в процентах к должным величинам: I степень вентиляционной недостаточности отмечается при резерве дыхания 89-75% должной величины, II — при 74-50%, III — при 49-25% и IV — при 24% и более низких цифрах.
Должную величину резервов дыхания рассчитывают по таблицам Гаррисона-Бенедикта, она зависит от пола, возраста и массы тела больного.
При нормальной вентиляции легких противопоказаний к операции нет. У остальных больных для определения функциональной допустимости операции и степени операционного риска необходимо раздельно исследовать функции легких (бронхоспирография, электрокимография или радиопневмонография).
Ю.Я. Агапов (1968) и О.Н. Макаренко (1968), детально изучившие функции внешнего дыхания у больных раком легкого с использованием раздельной бронхоспирографии, различают пять основных вариантов взаимоотношений функциональных показателей пораженною опухолью и здорового легкого.
Пять основных вариантов взаимоотношений функциональных показателей пораженною опухолью и здорового легкого:
• Если легочный газообмен осуществляется за счет непораженного легкого, пораженное опухолью легкое не участвует или мало участвует в газообмене, операция допустима.
• Если в вентиляции и газообмене в равной степени участвуют оба легких, выключение любого легкого существенно не отражается на газообмене, насыщение крови кислородом незначительно снижается, вентиляция легкого умеренно увеличивается, операция допустима.
• Если оба легких принимают участие в вентиляции и газообмене, но функциональная активность непораженного легкого выше, выключение пораженного легкого приводит к усилению вентиляции непораженного легкого, уровень насыщения крови кислородом снижается на 7-10%, выделение углекислого газа незначительно уменьшается, операция допустима после соответствующей подготовки больного.
• Если оба легких принимают участие в вентиляции и газообмене, но функциональная активность непораженного легкого несколько ниже, выключение пораженного легкого приводит к значительному усилению вентиляции непораженного легкого, уровень насыщения крови кислородом снижается на 10-15%, операция допустима после соответствующей подготовки больного и контрольного исследования.
• Если легочный газообмен обеспечивается главным образом за счет пораженного легкого, участие непораженного легкого в газообмене и вентиляции значительно уменьшено, что связано с сопутствующими заболеваниями, выключение пораженного легкого из вентиляции приводит к значительному и быстрому снижению уровня насыщения крови кислородом, операция противопоказана.
Предложенная ими схема имеет большое значение в тех случаях, когда планируют пневмонэктомию. Однако раздельная бронхоспирография — достаточно сложная и обременительная для больного процедура, поэтому в последние годы это исследование проводят по специальным показаниям: при необходимости или высокой вероятности выполнения пневмонэктомии у больного с легочной недостаточностью III степени. Переносимость «функциональной пневмонэктомии» свидетельствует о возможности выполнения оперативного вмешательства.
При определении функциональной операбельности основное внимание уделяют выявлению резервных возможностей оставляемых интактных отделов легкого, которые выражаются отношением МВЛ к МОД в процентах от должных величин и являются коэффициентом резерва.
Коэффициент резерва 5 и больше соответствует хорошей функции легких, что позволяет выполнить операцию любого объема. При сниженных показателях внешнего дыхания раздельно оценивают функцию каждого легкого.
При определении операбельности широко применяют радиоизотопный метод исследования — радиопневмонографию с 133Хе. Этот метод позволяет получить сведения о проходимости основных бронхов, абсолютных и относительных показателях раздельной и регионарной функции легких, включая легочные объемы (жизненная емкость, остаточный объем, объем вентилируемых альвеол), вентиляционные тесты (время смешивания и полувыведения радиоактивного газа, регионарная проба Тиффно-Вотчала, резервы вентиляции), артериальный легочный кровоток, вентиляционно-перфузионное соотношение.
Радиопневмонография в сочетании с общей спирографией дает возможность оценить функциональные легочные резервы у больных раком легкого и решить вопрос о допустимости хирургического лечения, особенно при необходимости выполнить пнемонэктомию.
При определении функциональной операбельности радиопневмонография нередко полностью заменяет более тяжелое для больного исследование — раздельную бронхоспирографию.
Сканирование легких с макроагрегатами альбумина сыворотки крови человека, меченного 131I или 99mТс, дает возможность провести визуальную и количественную оценку внутрилегочного артериального кровотока и его распределения.
Методика основана на принципе эмболизации капилляров легкого частицами препарата на 5-6 ч. На сцинтиграммах скопление радиофармпрепарата топографически и по форме соответствует легким. Участки пониженного накопления его проявляются в виде снижения интенсивности рисунка.
Сканирование проводят в положении больного па спине или животе. Заднюю проекцию целесообразнее использовать при обследовании больного с патологическим процессом в базальных отделах обоих легких, особенно левого, переднюю — при изменениях верхушки легкого.
В последние годы в клиническую практику внедрены новые радиометрические системы, в частности гамма-камеры, и появилась возможность проводить количественную обработку информации на компьютерах с использованием специальных программ (Обухов Н.В. и др., 1984).
Противопоказания по общему состоянию организма
К противопоказаниям, связанным с общим состоянием организма, относят:
1) сердечную недостаточность II и III степени, вызванную различными заболеваниями сердца;
2) выраженные органические изменения в сердце, выявляемые при обычном исследовании и на ЭКГ;
3) декомпенсацию дыхания, проявляющуюся одышкой в покое, выраженной гипоксемией и снижением показателей функции внешнего дыхания (ниже 40% должных);
4) гипертоническую болезнь III стадии;
5) выраженную почечную или печеночную недостаточность;
6) кахексию.
Перечисленные противопоказания имеют относительный характер. Обнаружение на ЭКГ даже выраженных изменений, связанных с коронарокардиосклерозом, перенесенный в прошлом инфаркт миокарда не являются абсолютными противопоказаниями к хирургическому лечению.
Современные возможности анестезиологии и интенсивной терапии позволяют преодолеть также нарушения функции других органов и систем, особенно при адекватной предоперационной подготовке. У больных с сопутствующей патологией подготовку расценивают как успешную, если категория операционного риска уменьшается по классификации В.А. Гологорского (1982) на одну ступень или по классификации Н.Н. Малиновского и соавт. (1973) на 0,5 балла.
Возраст сам по себе не может быть противопоказанием к операции. Следует учитывать общее состояние больного и функциональные показатели основных систем организма. Только наличие сопутствующих заболеваний, которые относят к «функциональной неоперабельности», является основанием для отказа от операции.
Во многих клиниках мира все чаще оперируют больных раком легкого старше 70 лет. Наш опыт хирургического лечения более 200 таких больных показал, что непосредственные и отдаленные результаты у них почти идентичны таковым у пациентов более молодого возраста.
Отказывать больному раком легкого в хирургическом лечении на основании совокупности отягчающих обстоятельств можно лишь после стационарного обследования и лечения сопутствующих заболеваний. Отказ от операции с чисто онкологических позиций должен быть серьезно мотивирован.
Этот вопрос необходимо решать с обязательным участием торакального хирурга, имеющего опыт лечения рака легкого. Обязательно также морфологическое подтверждение распространенности опухолевого процесса, что возможно в специализированном учреждении.
Трахтенберг А.Х., Чиссов В.И.
Опубликовал Константин Моканов
Хирургические операции при раковых заболеваниях проводят достаточно часто, в некоторых случаях это приводит к выздоровлению пациента и сохранению его жизни. Удаление легкого при раке применяют в том случае, когда опухоль имеет небольшой размер и не распространила метастазы на другие органы и ткани. Перед проведением хирургического вмешательства онкологи всегда назначают обследования с целью выявления возможности проведения операции на данном органе, а также способность пациента ее перенести. Бытует мнение, что с одним легким человеку будет трудно дышать, но это не так. С одним легким человек может дышать так же хорошо, как и с двумя, но в случае наличия проблем с дыханием до проведения операции, они могут сильно усугубиться.
Необходимость хирургического вмешательства
Обычно к операции прибегают при немелкоклеточном раке легкого, когда опухоль небольшого размера и не дала метастазов. Операция по удалению легкого обычно происходит на начальной стадии развития заболевания. Врач назначает прохождение всех дополнительных исследований для того для того, чтобы убедиться в том, что человек готов к хирургическому вмешательству, а последствия лечения будут хорошими. При этом особое внимание обращают на следующие моменты:
- Выживаемость после операции на легких составляет в среднем 40%, при условии локализованной опухоли, которая медленно растет.
- При нарушении функции сердца и легких риск смертельного исхода после хирургического лечения увеличивается.
- Всегда существует риск развития осложнений и негативных последствий после хирургического вмешательства на легком.
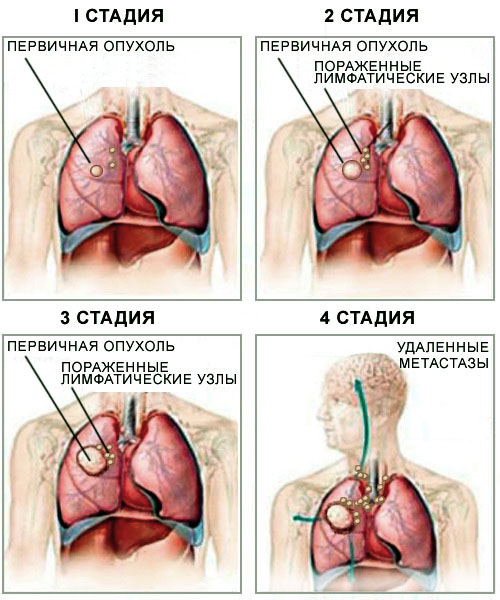
Противопоказания к операции
Удаление легкого может спровоцировать развитие различных осложнений, поэтому она показана не всем пациентам. Нельзя проводить хирургическое вмешательство в таких случаях:
- преклонный возраст;
- распространение метастазов по организму;
- наличие тяжелых заболеваний сердца и сосудов, а также других жизненно важных органов;
- нарушения дыхательной и кровеносной систем;
- избыточная масса тела.
Виды оперативного вмешательства
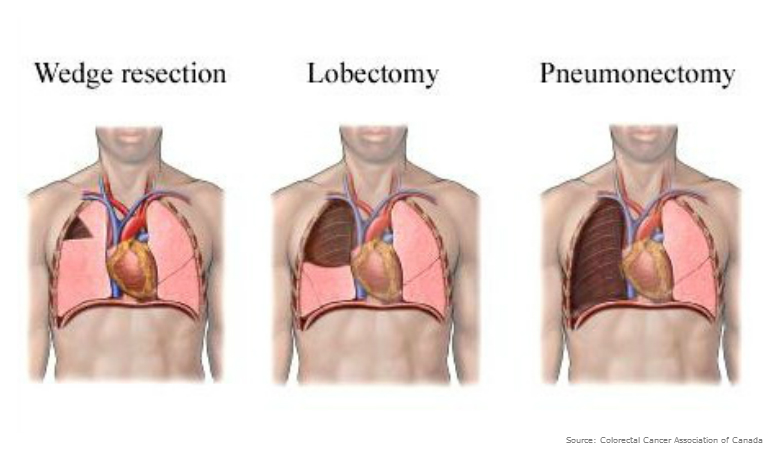
Выбор метода хирургии при карциноме легких зависит от локализации раковой опухоли и ее размеров. При проведении операции грудную клетку пациента вскрывают, затем проводят удаление пораженного органа. В онкологии применяются следующие виды операций:
- Клиновидная резекция, при которой происходит удаление части пораженной доли легкого. Целью резекции выступает удаление патологической ткани органа таким образом, чтобы оставить как можно больше здорового участка нетронутым. В этом случае хирургическое лечение может спасти орган и укорить процесс реабилитации и восстановления после удаления легкого при раке.
- Лобэктомия характеризуется удалением всей доли легкого. Во время операции хирург удаляет и лимфатические узлы в грудной клетке. После окончания процедуры в груди пациента устанавливаются дренажные трубки, через которые будет выходить из грудной полости накапливающаяся жидкость. Затем разрез закрывается швом или скобками.
- Пульмонэктомия обуславливается удалением всего легкого. Обычно к данному методу прибегают в случае распространенности патологии и при большом размере опухоли.
- Сегментэктомия представляет собой удаление сегмента легкого. Операция проводится в том случае, когда раковая опухоль имеет небольшой размер и не выходит за пределы сегмента легкого.
Обратите внимание! Пульмонэктомия является самой важной по объему операцией при онкологии легких, так как человек в этом случае лишается целого органа.
При использовании хирургического метода терапии пациента необходимо госпитализировать, а после проведения операции наблюдать за ним еще несколько недель или месяцев. Способы лечения и профилактики разрабатывает лечащий врач.
Период реабилитации
Удаление легкого при раке последствия может иметь различные, от нарушения дыхания до развития инфекционного процесса. Чаще всего у пациентов после оперативного вмешательства наблюдается слабость, дыхание с болью, одышка, расстройство респираторных процессов. В тяжелых случаях может развиться кровотечение и различные осложнения после применения наркоза.
Период восстановления дыхательной системы длится около двух лет. При этом у человека наблюдается расстройство анатомической связи органов. Двигательная активность пациента уменьшается, что приводит к повышению массы тела, которая в свою очередь увеличивает нагрузку на органы дыхания, появляется постоянный кашель.
При накоплении в полости, которая осталась после удаления легкого, жидкости, ее удаляют при помощи пункции. Биоптат потом направляют на гистологическое исследование.
В послеоперационный период врач назначает ЛФК для укрепления стенок грудной клетки, дыхательные упражнения. Также обязательно назначается диета после операции.
Обратите внимание! Вылечить рак легкого очень тяжело, но удаление легкого дает шанс на выживание. Добиться этого можно только при правильной подготовке к операции, а также соблюдении всех рекомендаций врача и избегание влияния негативных факторов в послеоперационный период.
Врачи не рекомендуют выполнять тяжелые физические упражнения для нормализации состояния дыхательной системы.
Осложнения и негативные последствия
Операция всегда предполагает риск развития осложнений. В данном случае у человека может развиться дыхательная недостаточность, вторичные инфекционные заболевания, кровотечения. При развитии острого гнойного процесса, например, тяжелого инфекционного бронхита у взрослых, может со временем появиться гангрена легкого, сепсис, что приведет к летальному исходу. Такие негативные последствия могут наступить в любой момент после операции, если не было достигнуто стабильное состояние пациента. При возникновении любых неприятных симптомов, необходимо в срочном порядке пройти обследование.
Инвалидность после удаления легкого развивается у половины пациентов, которым была назначена пневмонэктомия. После длительного периода восстановления большинство людей восстанавливает трудоспособность.
Обратите внимание! Не менее распространенным осложнением выступает рецидив рака. Врач не может дать гарантию на полное удаление новообразования и отсутствие раковых клеток в организме пациента. Всегда существует риск повторного образования опухоли.
Прогноз и профилактика патологии
Рак легкого выступает опасным недугом, который практически не оставляет шансов на нормальную жизнедеятельность. Обычно человек испытывает сильные боли, которые приносят ему мучение, часто наблюдается летальный исход. Смерть также возможна и после проведения хирургического вмешательства, она происходит у 7% прооперированных пациентов.
Профилактика болезни должна начинаться с отказа от пагубных привычек, в частности курения, касается это и пассивного курения, которое также опасно. Также рекомендуется избегать радиоактивного облучения, воздействия канцерогенов, своевременно лечить заболевания органов дыхания. Врачи настаивают на ежегодном прохождении флюорографии, которая дает возможность обнаружить отклонения в легких на ранних стадиях развития патологии.
(3 оценок, среднее: 2,33 из 5)
Загрузка…
