Противопоказания к ресинхронизирующей терапии

Указанная методика лечения не способна полностью излечить от сердечной недостаточности. Однако, ресинхронизирующая терапия, в комплексе с регулярным приемом лекарственных препаратов, может значительно улучшить общее состояние пациента.
Средний срок действия внедренного сердечного имплантата составляет 8 лет, после чего предстоит повторное хирургическое вмешательство. На момент ношения кардиоресинхронизирующего устройства пациентам нужно следовать определенным рекомендациям.
Суть ресинхронизации сердца при сердечной недостаточности и показания к операции
Рассматриваемый вид хирургического вмешательства на сегодняшний день является единственным методом лечения слабости сердечной мышцы.
Посредством имплантируемого устройства возможно наладить насосную функцию сердца засчет посылания импульса обоим желудочкам. То есть, происходит искусственная синхронизация работы всех секций сердца.
Имплантацию бивентрикулярного электрокардиостимулятора актуально проводить в том случае, если на фоне сердечной недостаточности наблюдается неодновременное сокращение правого и левого желудочка.
Если же указанные отделы сердца функционировали синхронно, рассматриваемая манипуляция будет бесполезной, а в некоторых случаях может и ухудшить общее состояние.
Показания для проведения ресинхронизирующей терапии:
- Пациенты, у которых медикаментозное лечение не способно купировать проявления III или IV степень сердечной недостаточности.
- Снижение фракции выброса (менее 35%) в результате увеличения размера сердечной мышцы и уменьшения параметров камер сердца.
- Диссинхрония сокращений правого и левого желудочков. Значение расширенного комплекса QRS на ЭКГ при этом должно превышать 120 мс.
Противопоказаниями к проведению рассматриваемой манипуляции являются следующие патологии:
- Серьезные сбои в работе печени и/или почек.
- Инфицирование организма.
- Воспалительные явления в полости эндокарда.
- Плохая свертываемость крови.
- Декомпенсированные некардиологические недуги.
- Запущенные стадии анемии.
- Аллергия к контрастному веществу.
Подготовка пациента к ресинхронизации сердца и этапы выполнения операции
Подготовка к указанной процедуре состоит из двух этапов:
1.Амбулаторный
Доктор проводит беседу с пациентом на предмет наличия у него хронических, системных, генетических, вирусных и иных заболеваний.
Также выясняется момент приема тех или иных лекарственных препаратов.
На этом же этапе пациенту необходимо пройти обследование, которое включает:
- Общий анализ крови, мочи.
- Коагуллограмму.
- ЭКГ.
- Эхокардиографию по специальному протоколу.
- Рентгенографию грудной клетки.
При наличии каких-либо сопутствующих патологий необходимо получить консультацию у соответствующего специалиста.
В день операции необходимо придерживаться следующих рекомендаций:
- Накануне ночью перед манипуляцией, а также на следующее утро, следует отказаться от приема пищи и жидкости.
- Принять список медикаментов, которые предварительно назначит доктор. Таблетки следует запивать минимальным количеством воды.
- Удалить волосы на груди, в подмышечной и паховой зонах. Лучше для этих целей использовать крем для депиляции.
- Надеть компрессионное белье — или намотать эластичные бинты — на ноги при варикозном расширении вен.
2. Госпитальный
Операцию проводят в кабинете, где есть рентгенологическое оборудование.
На руке устанавливают внутривенный катетер, посредством которого обеспечивается вливание лекарственных препаратов во время операции.
Алгоритм имплантации кардиоресинхронизирующего устройства следующий:
- Обезболивание. Врачи ограничиваются местной анестезией, — во время всей манипуляции пациент находится в сознании.
- Введение двух электродов через подключичную вену, и установка их в правом желудочке и правом предсердии. Для этих целей оперирующий делает небольшой разрез (3-5 см) под ключицей, и осуществляет прокалывание подключичной вены.
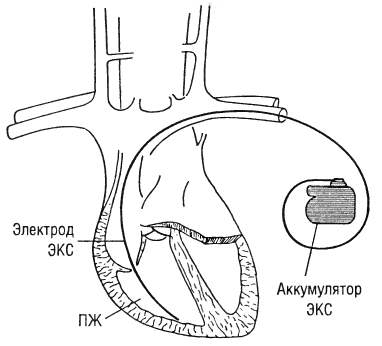
- Внедрение третьего электрода через коронарную венозную систему, и фиксация его в одной из вен. Основное предназначение указанного электрода – стимуляция работы левого желудочка. Имплантация осуществляется при помощи сосудистого катетера под постоянным рентгенологическим контролем.
- Тестирование кардиоресинхронезирующего прибора для проверки качества выполняемой терапии.
- Формирование ложа для устройства в верхней части груди, под ключицей.
- Ушивание раны нитками, которые рассасываются самостоятельно со временем.
- Накладывание асептической повязки.
На момент проведения рассматриваемой процедуры, могут иметь место следующие негативные состояния:
- Кровотечение вследствие повреждения кровеносных сосудов.
- Повреждение стенки сердца/легкого.
- Серьезные сбои в работе почек.
- Сердечный приступ.
- Нарушение целостности близлежащих тканей, что может стать причиной обширных гематом.
После операции пациента переводят в обычную палату. Определенное количество времени ему необходимо лежать на спине: переворачиваться на бок, вставать нельзя.
С целью предупреждения развития инфекции назначается курс антибиотиков.
На следующий день доктор проводит ряд исследований, которые включают эхокардиографию, ЭКГ, рентген грудной клетки.
Кроме того, еще раз тестируется работа кардиореосинхронизирующего устройства. Если все показатели в норме, пациента выписывают. При наличии каких-либо отклонений назначают медикаментозные препараты и проводят симптоматическую терапию.
При выписке из медицинского учреждения пациенту вручают идентификационную карту, подтверждающую наличие кардиореосинхронизирующего стимулятора. Данную карту пациент должен носить с собой постоянно.
Возможные осложнения сердечной ресинхронизации и прогноз для жизни
После выписки из больницы пациентов первое время будет беспокоить дискомфорт в зоне вживления устройства.
Могут иметь место незначительные болевые ощущения, повышение температуры тела.
Полное приживление имплантата происходит через месяц после проведения операции.
В течение указанного периода необходимо придерживаться некоторых правил:
- Избегать поднятия тяжестей. К трудовой деятельности, если она не предусматривает тяжелой физической нагрузки, можно приступать через неделю после рассматриваемой процедуры.
- Спать на спине, либо на правом боку.
- Носить комфортные вещи, которые не будут стягивать и раздражать кожу в прооперированной области.
- Отказаться от контактных видов спорта, в ходе которых может быть поврежден участок размещения имплантированного аппарата. Подобные травмы могут привести к смещению устройства, развитию воспалительного процесса и т.д.
- Выполнять определенные гимнастические упражнения с целью разработки плечевого сустава. Такие упражнения должны быть щадящими, в противном случае существует риск появления артроза.
Возможность вождения транспортного средства нужно обговаривать с врачом.
Люди с вживленным кардиореосинхронизирующим устройством пожизненно должны избегать контакта с сильнодействующими магнитными полями. В частности, это касается прохождения металлической рамки в аэропортах: сотрудникам аэропорта необходимо предъявить идентификационную карточку, подтверждающую наличие сердечного стимулятора. Осмотр в таком случае должен производится ручным металлоискателем. Удерживать металлоискатель возле вживленного устройства крайне нежелательно.
Металлические рамки в супермаркетах не способны оказать пагубное воздействие – однако, останавливаться возле них на длительный период не стоит.
Самый важный момент, который нужно помнить пациентам – установка имплантата не отменяет приема препаратов, нацеленных на лечение сердечной недостаточности. Их количество может быть значительно уменьшено, но игнорировать назначенную врачом медикаментозную терапию нельзя.
После рассматриваемой процедуры могут развиться следующие негативные явления:
- Инфицирование организма в зоне осуществления манипуляции. В подобных случаях аппарат извлекают.
- Гематома, отечность в районе ложа.
- Появление эрозий в области расположения прибора.
- Отторжение инородного тела.
- Нарушение целостности стенки сердца.
- Скопление воздуха в легких.
- Отхождение электродов либо самого аппарата от первоначальных позиций.
- Сбои в работе кардиореосинхронизирующего устройства. Разряды могут быть незначительные, несвоевременные либо вовсе отсутствовать.
Поводом для немедленного обращения к доктору являются следующие состояния:
- Повышение температуры тела выше отметки 38С.
- Сильное вздутие брюшной полости.
- Обширная отечность, сильные боли, покраснения операционного участка.
- Травмирование зоны имплантации.
- Нарушение сердечного ритма. Если учащенное сердцебиение не прекращается в течение 15 минут, а также при наличии сдавливающей боли в груди необходимо звонить в скорую помощь.
- Длительная икота.
- Головокружение, дезориентация в пространстве.
Ресинхронизирующая терапия
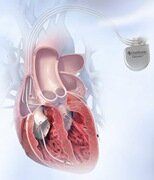 Ресинхронизирующая терапия – это методика позволяющая усилить насосную функцию сердца, тем самым уменьшая проявления сердечной недостаточности. К сожалению, этот метод не является панацеей и подходит далеко не всем пациентам с сердечной недостаточностью.
Ресинхронизирующая терапия – это методика позволяющая усилить насосную функцию сердца, тем самым уменьшая проявления сердечной недостаточности. К сожалению, этот метод не является панацеей и подходит далеко не всем пациентам с сердечной недостаточностью.
Как вы знаете, сердечная недостаточность – это финал (и не очень желанный) любого сердечнососудистого заболевания, она развивается виду выпадения из работы значительной части клеток сердечной мышцы.
Конечно, иногда причина сердечной недостаточности кроется в пороках сердца и его неадекватном кровообращении, ввиду атеросклероза коронарных артерий. В таких случаях устранение конкретной причины (замена клапанов, АКШ или стентирование) может практически полностью избавить пациента от этой проблемы.
Но чаще всего сердце утрачивает свою насосную функцию ввиду постепенной длящейся годами гибели мышечных клеток и восстанавливать их до сих пор не научились.
Лечение сердечной недостаточности (одышки, отеков) у этой группы пациентов является очень трудной задачей, а прогноз всегда неблагоприятный. Но иногда есть более или менее радикальное лечение — ресинхронизирующая терапия.
Принцип ресинхронизирующей терапии основан, исходя из названия, в искусственной синхронизации работы всех отделов сердца. Каким образом это достигается? Пациенту имплантируют кардиостимулятор (трехкамерный) один из его электродов стимулирует предсердия, второй — правый желудочек, третий – левый желудочек.
Если у пациента до имплантации кардиостимулятора были признаки нарушения координации работы сердца, то есть левый и правый желудочек сокращались не одновременно, то синхронизация способна значительно повысить общую насосную функцию сердца.
Но если на фоне сердечной недостаточности сердце и так работало синхронно, то толка от ресинхронизирующей терапии не будет и её использование может даже оказать значительный вред.
Как же определить, кому показано такое лечение, а кому нет?
Для того чтобы сказать, кому не показана или противопоказана ресинхронизирующая терапия, достаточно взглянуть на ЭКГ пациента – отсутствие признаков внутрижелудочковой блокады, в том числе блокады левой или правой ножек пучка Гиса, уже исключает возможность проведения такого лечения. Если же блокады присутствуют, вопрос решается индивидуально и надежда на облегчение симптомов сердечной недостаточности остается.
Подытожив все вышесказанное можно сказать, что ресинхронизирующая терапия – это метод лечения сердечной недостаточности который проводится посредством имплантации специального (трехкамерного электрокардиостимулятора). Такое лечение показано только тем пациентам, у которых имеются признаки нарушения синхронности сокращения правого и левого желудочков – основных насосных камер сердца, в других случаях такое лечение будет неэффективным и даже может нанести вред.
Журнал «Медицина неотложных состояний» 1(14) 2008
Вернуться к номеру
Ресинхронизирующая терапия сердца в кардиохирургической клинике
Авторы: И.В. Поливенок, Д.Е. Волков, Ю.Н. Скибо, О.В. Бучнева, А.В. Петков, А.Ю. Таранец, Н.В. Тищенко, Институт общей и неотложной хирургии АМН Украины, г. Харьков
Версия для печати
Резюме / Abstract
Во многих случаях сердечной недостаточности развиваются механическая асинергия желудочков и дисфункция внутрижелудочковых структур. Наиболее значимую роль в этом плане играют диссинхрония желудочков с блокадой левой ножки пучка Гиса и митральная регургитация. В статье рассматриваются механизмы действия ресинхронизирующей терапии сердца как одного из наиболее эффективных способов лечения сердечной недостаточности. Авторами предложен экономичный вариант ресинхронизации сердца с помощью эпикардиальной имплантации левожелудочкового электрода электрокардиостимулятора.
Сердечная недостаточность (СН) является одной из наиболее значимых проблем здравоохранения развитых стран, поражая до 2 % всего населения Европы [1]. В России в 2002 году было зарегистрировано 8,1 млн пациентов с СН, а каждый второй пациент кардиологического стационара находился там по поводу СН. С каждым годом распространенность СН неуклонно растет, что связано прежде всего с общим старением населения в развитых странах. И наконец, в отношении качества и продолжительности жизни пациентов СН является более злокачественным состоянием, чем рак, поскольку 5-летняя выживаемость пациентов с СН существенно ниже, чем при многих формах рака [1]. Все эти факты подчеркивают несомненную актуальность широкого внедрения в клинику новых подходов к лечению СН.
По определению Европейского общества кардиологов, под СН понимают состояние, при котором имеются симптомы недостаточности сердца в покое или при нагрузке плюс объективные (предпочтительнее эхокардиографические) доказательства кардиальной дисфункции в покое [1].
Основными причинами СН являются:
— ишемическая кардиомиопатия;
— артериальная гипертензия;
— дилатационная кардиомиопатия (включая алкогольную);
— фибрилляция предсердий;
— клапанные болезни;
— врожденные дефекты сердца.
В основе патогенеза СН (рис. 1) лежит снижение функции левого желудочка (систолической или диастолической), которое вызывает нейрогуморальную адаптацию и в конечном счете дезадаптацию. Сегодня известно несколько основных классов медикаментозных средств, влияющих на этот нейрогуморальный дезадаптивный каскад. Это прежде всего препараты, блокирующие ренин-ангиотензин-альдостероновую систему и адренергическую активацию.

С другой стороны, во многих случаях СН развивается механическая асинергия желудочков и дисфункция внутрижелудочковых структур. Наиболее значимую роль в этом плане играют диссинхрония желудочков с блокадой левой ножки пучка Гиса (БЛНПГ) и митральная регургитация [2]. Способы коррекции асинергии и дисфункции желудочков относятся в основном к хирургии и интервенционной кардиологии. Повышенный интерес медицинской общественности к этому вопросу, возникший в последние годы, связан прежде всего с неожиданно высокой эффективностью данных методов лечения сердечной недостаточности, зачастую превышающей по клиническим последствиям эффективность оптимальной медикаментозной терапии, включая терапию диуретиками.
В настоящей публикации мы хотели бы акцентировать внимание на ресинхронизирующей терапии сердца как одном из наиболее эффективных способов лечения СН. Рассмотрение других хирургических методов коррекции функции желудочков требует отдельного изложения и выходит за рамки данной статьи.
Теоретической основой для ресинхронизирующей терапии являются следующие широко известные факты. СН является прогрессирующим состоянием, и механизмы, используемые сердцем для компенсации недостаточной насосной функции, могут со временем приводить к изменениям архитектоники сердца или ремоделированию. Во многих случаях такое ремоделирование вызывает межжелудочковую и внутрижелудочковую диссинхронию, то есть невозможность желудочков сокращаться в физиологических временных рамках. В клинике этот феномен проявляется нарушением проведения импульса внутри желудочка или по левой ножке пучка Гиса, соответственно возбуждение боковой стенки левого желудочка значительно запаздывает по отношению к перегородке, которая сокращается синхронно с правым желудочком. Гемодинамическими следствиями этого феномена являются снижение фракции изгнания, снижение времени диастолического наполнения желудочка, парадоксальные движения перегородки и митральная регургитация. Ресинхронизировать желудочки возможно путем имплантации электрода электрокардиостимулятора (ЭКС) в боковые отделы левого желудочка с целью устранения межжелудочковой задержки проведения импульса [3, 4].
Несколько хорошо организованных клинических испытаний способствовали прочному укреплению ресинхронизации сердца в клинике. Достаточно остановиться на двух из них, которые являются своего рода классическими. В исследовании CARE-HF было обнаружено достоверное снижение общей смертности на 36 % при ресинхронизации сердца по сравнению с медикаментозной терапией среди 813 пациентов с СН III–IV функциональных классов (ФК) [6]. Исследование COMPANION, включавшее 1520 пациентов с СН III–IV ФК, показало снижение смертности и госпитализаций по поводу СН на 34 %, а общей смертности — на 24 % среди ресинхронизированных пациентов в сравнении с оптимальной медикаментозной терапией [5].
Классическим вариантом ресинхронизирующей терапии сердца является бивентрикулярная электрокардиостимуляция с имплантацией левожелудочкового электрода в область боковой стенки ЛЖ через коронарный синус (рис. 2).

Однако данная методика имеет некоторые ограничения. Прежде всего это высокая стоимость устройства (до 6000 евро), необходимость высококачественной полипроекционной ангиографической системы и достаточного опыта. Кроме того, анатомически сложные варианты коронарного синуса могут потребовать многочасовых попыток имплантации левожелудочкового электрода со всеми вытекающими последствиями в виде избыточной лучевой нагрузки и передозировки контрастом. В условиях ограниченных материальных ресурсов, в которых длительно пребывает наша медицина, либо при возникновении сложностей с катетеризацией коронарного синуса мы считаем целесообразным использование методики эпикардиальной имплантации специального электрода через миниторакотомию. Предсердный же электрод имплантируется эндоваскулярно обычным способом. Оба электрода присоединяются к двухкамерному ЭКС. В этом случае возбуждение распространяется на правый желудочек по правой ножке пучка Гиса, а на левый — через ЭКС. Следующий клинический пример показывает эффективность нашей методики.
Пациентка З. 51 года, поступила с диагнозом «идиопатическая дилатационная кардиомиопатия», СН IIБ ст. NYHA III». ЭКГ — блокада ЛНПГ. ЭхоКГ: дилатация левых полостей сердца, фракция выброса (ФВ) — 31 %, время задержки сокращения задней стенки левого желудочка по отношению к перегородке (МЖП — ЗС ЛЖ) — 150 мс, время от зубца Q до начала изгнания в аорту (Q — Ао) — 190 мс.
Пациентке выполнена двухэтапная операция — эндокардиальная имплантация предсердного электрода в правое предсердие, а затем трансторакальная имплантация желудочкового электрода в переднебоковые отделы левого желудочка. Торакотомия проведена под общим наркозом севораном и закисью азота. Периоперационный период протекал без особенностей. Состояние при выписке значительно улучшилось, проявления СН уменьшились до NYHA I–II. Время задержки МЖП — ЗС ЛЖ снизилось до 70 мс, время Q — Ao до 110 мс, а ФВ увеличилась до 41 %.
Эту же методику можно с успехом применять во время операций на открытом сердце, когда с помощью ресинхронизации желудочков можно получить дополнительные преимущества в улучшении функции сердца. Нами применена интраоперационная ресинхронизация желудочков у двух пациентов с выраженной сердечной недостаточностью вследствие клапанных пороков сердца, фибрилляции предсердий и диссинхронии желудочков. В конце основного этапа протезирования клапана сердца обоим пациентам были имплантированы эпикардиальные электроды в боковую стенку ЛЖ и начата электростимуляция левого желудочка. В обоих случаях получен значительный прирост фракции изгнания ЛЖ — на 18 и 12 % соответственно. Причем при контрольном выключении ЭКС фракция изгнания снижалась, а после включения повышалась вновь.
У одного из пациентов был выявлен интересный феномен, описание которого ранее не встречалось нам в литературе. На 5-е сутки после операции и начала левожелудочковой стимуляции у пациента развились признаки правожелудочковой недостаточности вследствие выраженного запаздывания сокращений теперь уже правого желудочка. Ему был имплантирован дополнительный эндокардиальный электрод в правый желудочек и налажена бивентрикулярная стимуляция (рис. 3). Явления правожелудочковой дисфункции уменьшились.
Данный феномен мы объясняем тем, что у пациентов с диссинхронией желудочков и фибрилляцией предсердий нормальный предсердный импульс отсутствует. Поэтому при стимуляции левого желудочка импульс распространяется с боковой стенки левого желудочка на правый через ножки пучка Гиса с задержкой, особенно в случае блокады одной из ножек. В этом случае мы рекомендуем имплантацию электродов как в левый, так и в правый желудочек с целью достижения надежной ресинхронизации.
Таким образом, ресинхронизирующая терапия сердца является эффективным методом лечения сердечной недостаточности и должна шире использоваться в клинике. Существуют простые и экономичные методики ресинхронизирующей терапии сердца, которые вполне приемлемы в условиях ограниченных материальных ресурсов.
Список литературы / References
1. Guidelines for the diagnosis and treatment of Chronic Heart Failure: full text (update 2005). ESC Guidelines: www.escardio.org
2. Trautmann S.I. Kloss M. Auricchio A. Cardiac resynchronization therapy // Curr. Cardiol. Rep. — 2002. — 4. — 371-378.
3. Abraham W.T. Cardiac resynchronization therapy for heart failure: biventricular pacing and beyond // Curr. Opin. Cardiol. — 2002. — 17. — 346-352.
4. Abraham W.T. Fisher W.G. Smith A.L. et al. Cardiac resynchronization in chronic heart failure // N. Engl. J. Med. — 2002. — 346. — 1845-1853.
5. Bistow M.R. Saxon L.A. Boehmer J. et al. for the Comparison of Medical Therapy, Pacing, and Defibrillation in Heart Failure (COMPANION) Investigators. Cardiac-resynchronization therapy with or without an implantable defibrillator in advanced chronic heart failure // N. Engl. J. Med. — 2004. — 350. — 2140-2150.
6. Cleland J.G.F. Daubert J.C. Erdmann E. et al. for the Cardiac Resynchronization — Heart Failure (CARE-HF) Study Investigators. The effect of cardiac resynchronization on morbidity and mortality in heart failure // N. Engl. J. Med. — 2005. — 352. — 1539-1549.
