Противопоказания к спиномозговой анестезии
Противопоказания к спинальной анестезии существуют, и этот список довольно широк, и если вы решились на эту процедуру, необходимо с этим списком ознакомиться. Любой медицинский препарат, в том числе и обезболивающие, имеет ряд показаний и список случаев, когда использовать нельзя категорически. Поэтому прежде чем решиться на процедуру, нужно полностью все изучить.
Показания и противопоказания к спинальной анестезии
Данный вид обезболивания хорош тем, что человек полностью остается в сознании, действие распространяется только на зону ниже пояса.
К показаниям использования такой манипуляции относят:
- Несложные оперативные вмешательства на нижних конечностях и промежности.
- Проведение операций у пациентов с заболеваниями органов дыхания.
- Во время кесарева (как проходит спинальная анестезия при кесарево сечении, мы рассматривали в отдельной статье).
- При процедурах на тонком кишечнике. Такое обезболивание снимает тонус мышц.
Довольно часто в последнее время стал применяться спинальный наркоз, противопоказания к нему делятся на абсолютные и относительные.
Спинномозговая анестезия противопоказания – абсолютные
- Сердечная аритмия.
- Воспалительный процесс в месте, где должен проводиться укол.
- Заболевания крови, которые могут вызвать сильную кровопотерю.
- Вирус герпеса в активной фазе.
- Повышенное внутричерепное давление.
- Аллергия на анестетики.
- Инфекционные заболевания.
- Отказ больного.
Спинномозговой наркоз противопоказания – относительные
Относительные противопоказания — это когда врач может принять решение не проводить процедуру
- Деформация позвоночника.
- Повышенная температура у пациента.
- Прием аспирина.
- Если речь идет о ребенке.
- Заболевания нервной системы.
- Психическая неустойчивость пациента.
- Травмы позвоночника в прошлом.
- Слишком длинная операция.
- Если прогнозируется большая кровопотеря в период оперативного вмешательства.
Безусловно, основное решение по выбору метода и препарата принимает доктор, который полностью знает анамнез своего пациента.
Спинальная анестезия при кесаревом сечении: противопоказания
Чаще всего такое обезболивание применяют при кесаревом. Еще десять лет назад кесарево осуществляли только под общим наркозом, сейчас это скорее редкость. В большинстве случаев проводится спинальная анестезия, но она далеко не всегда разрешена к применению:
- Пониженное давление у пациента. Анальгетик может его еще понизить, поэтому не используют в таких случаях.
- В прошлом травмы позвоночника, его деформация. От того, как точно врач сделает инъекцию зависит, будут ли осложнения после. А если позвоночник деформирован, то очень велик риск не попасть в субарахноидальное пространство.
- Воспалительный процесс там, где нужно проводить укол.
- Кровотечение у роженицы.
- Гипоксия плода.
- Аллергия на применяемые препараты. Анестезия, которая может быть использована: бупивакаин, лидокаин, ропивакаин.Также возможно много неприятных последствий и осложнений после использования подобного обезболивания. Поэтому при выборе способа обезболивания крайне важно консультироваться с опытным врачом, и самостоятельно изучить всю доступную информацию.
Я создал этот проект, чтобы простым языком рассказать Вам о наркозе и анестезии. Если Вы получили ответ на вопрос и сайт был полезен Вам, я буду рад поддержке, она поможет дальше развивать проект и компенсировать затраты на его обслуживание.
Спинномозговая анестезия – распространённый метод обезболивания, при котором теряют чувствительность ткани и органы, расположенные ниже поясницы. Такой вид блокады изобрёл и впервые применил на практике Август Бир в далёком 1897 году. Это было оперативное вмешательство на ноге в районе колена, которое закончилось благополучно. При этом пациенту во время наркоза было не больно, что и стало значимым для продолжения изучения открытия.
После некоторых доработок спинальная анестезия была официально введена в рутинную практику врача анестезиолога-реаниматолога по всему миру.
Итак, давайте разберёмся, что это за метод и как он действует
Спинномозговая анестезия – метод анестезии, при котором местноанестезирующий препарат вводится в спинальное пространство (субарахноидальное пространство) для блокировки нервных импульсов и снятия болевой чувствительности нижнего отдела туловища и нижних конечностей во время оперативного вмешательства. Результат анестезии – онемение — происходит сразу же после введение анестетика в пространство. При проведении операции под спинальной анестезией пациент как правило находится в сознании, иногда, если операция проходит долгое время, то для комфорта пациента врач-анестезиолог проводит, так называемую, седацию.
Набор для анестезии и техника проведения процедуры
Перед вмешательством готовящийся к операции больной подписывает необходимую документацию, в которой сообщается о его согласии на процедуру и разъясняется техника проведения спинальной анестезии. Врач проводит осмотр пациента, выясняет интересующие его подробности сопутствующих заболеваний, течение основного заболевания, знакомится с медицинской картой пациента. .
Медицинский набор для проведения анестезии:
- спинальная игла и проводник (интродьюсер);
- шприц для проведения спинномозговой анестезии;
- препарат для обезболивания;
- одноразовые перчатки, ватные диски, повязки, пинцеты, этиловый спирт (70%), лотки.

Спинальная игла и интродьюсер
Техника проведения
При выполнения спинальной анестезии пациент может находится в нескольких положениях: лёжа на боку или сидя. В первую очередь это будет зависеть от клинической ситуации, а потом уже от предпочтения врача-анестезиолога.
Во время проведения спинальной анестезии лежа на боку пациента укладывают таким образом, чтобы коленки были максимально плотно поджаты к животу, а подбородок – к груди. Женщинам под бок подкладывают небольшой валик-это связано с анатомией позвоночника и таза женщин. Это классический вариант.

В положение сидя пациент сидит на краю стола, ноги ставятся на табуретку. Руки просят скрестить на груди, либо просто положить на бедра, или же просят обнять подушку или валик, а подбородок примкнуть к грудной клетке, а спину выгнуть. Нередко можно услышать от врача-анестезиолога такую фразу: «Выгнуть спину как кошечка!» Не путать со словом «прогнуть».

Участок, где будет совершаться пункция спинального пространства, тщательно обрабатывается кожным антисептиком. Затем эта область протирается сухой стерильной марлевой салфеткой.
В классическом варианте нужно сделать местное обезболивание кожи. Делается так называемая «пуговка». Подкожно вводится небольшое количество местного анестетика, после этого проводится пункция спинномозгового пространства и проводится анестезия.

Итак, после «прокола» кожи игла продвигается между остистых отростков через связку до тех пор, пока не почувствуется потеря сопротивления или «провал». Из спинальной иглы начнет вытекать ликвор (спинномозговая жидкость). Далее присоединяется шприц, и вводится в пространство анестетик. В момент введения лекарства появляется ощущение тепла в ногах, покалывание, далее появляется ощущение, будто «ноги отсидел». После введения лекарства, шприц и игла извлекаются, на место прокола приклеивают пластырем марлевую салфетку. Полное развитие анестезии наступает через 5-8 минут от введения препарата, иногда требуется выждать до 40 мин, связано с особенностями организма, бывает довольно редко. Болевая чувствительность выключается полностью, могут сохраняться тактильные ощущения (ощущение прикосновения)

Вытекание ликвора из спинальной иглы

Присоединение шприца
Преимущества и недостатки спинальной анестезии
Спинномозговая анестезия, как в прочем, и любая анестезия, имеет свои преимущества и недостатки.
Плюсы спинальной анестезии:
- быстрое наступление анестезии;
- по технике проведения как правило не занимает много времени
- минимальное токсическое воздействие на организм;
- некоторое время отсутствие болевых ощущений в зоне операции.
Недостатки спинальной анестезии:
- ограничение в действии по времени (3-4 часа)
- относительная неуправляемость-получив какой-либо нежелательный эффект, действие анестетика уже никак не прекратить.
Показания к спинальной анестезии
Показанием является проведение операции на органах брюшной полости ниже диафрагмы и нижних конечностях
- различные грыжесечения;
- кесарево сечение (оперативное изгнание плода);
- операции на сосудах нижних конечностей
- протезирование суставов нижних конечностей, различные травматологические операции, ампутация конечности;
- акушерско-гинекологическое вмешательство (кесарево сечение, гистероскопии, малое кесарево, ампутация матки, операции по поводу выпадения матки и т.д.);
- урологические вмешательства (операции на почках, мочевом пузыре, предстательной железе, варикоцеле и т.д);
- Колопроктология (геморроидэктомия, удаление полипов анального канала, парапроктиты, иссечение эпителиального копчикового хода и т.д)
Противопоказания к перидуральной (эпидуральной) анестезии.
Итак, противопоказания могут быть абсолютными (не допускают пациента к анестезии в 100% случаях) и относительные (на усмотрение врача).
Абсолютные противопоказания:
- отказ больного;
- кожные заболевания спины с выраженными гнойничковыми нарывами и образованиями в месте пункции (укола);
- аллергическая реакция на местный анестетик;
- выраженная деформация позвоночного столба (например, болезнь Бехтерова);
- нарушение свертывающей функции крови (коагулопатии);
- клинически значимая гиповолемия (обезвоживание, потеря крови);
- нарушение проводимости сердца (АВ-блокады, синдром слабости синусового узла);
Относительные противопоказания:
- аномалии развития и лёгкая деформация позвоночника;
- психиатрические заболевания;
- низкий уровень интелекта у больного;
- лечение дезагрегантами и антикоагулянтами – препараты «разжижающие кровь» (клопидогрель и его производные, варфарин и т.д.);
- перенесенные раннее операции на позвоночнике;
- наличие татуировки в месте пункции (укола);
Осложнения после анестезии:
- Частые (постпункционные головные боли, боли в спине)
- Редкие ( тотальный спинальный блок-высокое распространение анестетика с клиникой остановки дыхания и сердца, преходящие неврологические расстройства-боль в пояснице с иррадиацией в бедра или ягодицы, невропатия-повреждение корешка при пункции, спинальная или эпидуральная гематома)
Факторы, увеличивающие частоту постпункционной головной боли:
- У молодых женщин частота выше
- При использовании иглы с большим диаметром, например, больше чем 25G
- Беременность
- Возрастает с увеличением количества попыток пункции
Факторы, не влияющие на частоту постпункционной головной боли
- Продленная спинальная анестезия
- Сроки активизации пациентов (постельный режим 24 часа)
Главное помните, что данные осложнения могут проявить себя, как правило, либо сразу после окончания действия спинальной анестезии, либо через 1-2 суток. Все что появилось «через месяц после спинальной анестезии» не значит вследствие нее. В любом случае, Вам необходимо обратиться к доктору.
Зона спинальной анестезии окрашена красным цветом
Проведение спинальной анестезии в положении, когда пациент сидит
Спина́льная анестези́я — вид местной анестезии, при котором анестетик в процессе люмбальной пункции вводится в субарахноидальное пространство, а блокирование передачи импульса происходит на уровне корешков спинномозговых нервов.
Данный вид анестезии имеет ряд преимуществ по сравнению с общей анестезией: дешевизна, не задействуется наркозно-дыхательное оборудование, не требуется наблюдение в посленаркозном периоде (после операции пациент может быть возвращён сразу в палату), меньше противопоказаний и потенциальных осложнений. Не влияет на уровень сознания пациента, поэтому часто комбинируется с седативными средствами.
Спинальная анестезия может проводиться в одном из двух положений пациента — лежа на боку и сидя.
Принцип метода[править | править код]
Спинальная анестезия выполняется в том же месте, что и эпидуральная анестезия, но с некоторыми отличиями:
- используется более тонкая спинальная игла, так называемой, «карандашной» заточки[1];
- доза анестетика для спинального блока значительно меньше, и вводится он ниже уровня спинного мозга в пространство, содержащее спинномозговую жидкость.
Сразу после инъекции в субдуральное пространство анестетика быстро развивается чувство онемения в нижней части туловища.
Противопоказания[править | править код]
Противопоказания к спинномозговой анестезии[2]:
Абсолютные[править | править код]
- Отказ пациента.
- Отсутствие необходимых условий и оснащения для полноценного наблюдения за состоянием роженицы во время анестезии и эффективного лечения потенциально возможных осложнений.
- Коагулопатии.
- Антикоагулянтная терапия непрямыми антикоагулянтами, низкомолекулярными гепаринами в последние 12 часов.
- Инфекция кожи в области пункции.
- Внутричерепная гипертензия.
- Отсутствие резервов для увеличения сердечного выброса за счет увеличения частоты сердечных сокращений и ударного объема (например, полная AV-блокада, выраженный аортальный стеноз). Иногда в таких случаях можно провести продленную спинальную анестезию или комбинированную спинально-эпидуральную анестезию.
- Выраженные признаки ваготонии, частые синкопальные состояния в анамнезе, синдром слабости синусового узла, AV-блокады.
Относительные[править | править код]
- Психологическая и эмоциональная лабильность роженицы.
- Психические и неврологические заболевания, низкий уровень интеллекта (олигофрения и т. п.)
- Заболевания сердца с фиксированным сердечным выбросом (идиопатический гипертрофический субаортальный стеноз, аортальный стеноз, митральный стеноз и т. п.)
- Неизвестная продолжительность предполагаемого оперативного вмешательства и возможность расширения объёма операции (экстирпация матки, надвлагалищная ампутация и т. п.)
- Анатомические аномалии позвоночника.
- Профилактическое назначение низких доз гепарина, лечение дезагрегантами.
- Наличие пороков развития плода, антенатальная гибель плода.
- Местные проявления инфекции, локализованные по периферии места предполагаемой пункции.
- Выраженная гиповолемия и реальный риск развития массивного кровотечения (отслойка плаценты, разрыв матки, гипотонические кровотечения и т. п.)
- Дистресс синдром плода.
- Выраженные признаки синдрома аорто-кавальной компрессии.
Возможные осложнения[править | править код]
В ходе крупных ретроспективных исследований были получены данные, что при спинальной анестезии наблюдается крайне низкая частота серьезных осложнений. Так, необратимая остановка сердца отмечалась примерно в 0,01 % случаев (1 смерть на 10 тысяч операций) или даже реже[3].
Одним из наиболее частых осложнений при спинальной анестезии является постпункционная головная боль (ППГБ), её частота составляет по данным на 2008 год около 3 %[3].
См. также[править | править код]
- Позвоночный столб
- Спинной мозг
- Люмбальная пункция
- Эпидуральная анестезия
- Проводниковая анестезия
- Местная анестезия
Примечания[править | править код]
Ссылки[править | править код]
Анестезия в современной медицине играет огромную роль. Ведь благодаря ей медики имеют возможность проводить операции и ряд специальных обследований, сопровождающихся болью.
Современная анестезия предполагает довольно сложные методики обезболивания. Поэтому для этих целей существует определенный врач, которого именуют анестезиологом.
Спинальная анестезия
Наибольший процент обезболивания происходит под общей анестезией, то есть наркозом. Однако также имеется возможность проводить точечную анестезию. Такой вид потери чувствительности подразумевает обезболивание только некоторых зон тела человека.
Однако при наличии определенных ситуаций и индивидуальных показаний нередко проводят иной вид обезболивания, название которому – «спинальная анестезия».
Что такое спинальная анестезия?
Данная методика обезболивания представляет собой регионарную потерю чувствительности у пациента. В данном случае происходит полное временное «отключение» каких-либо ощущений в зоне тела, находящейся ниже пупка. Данный вид наркоза является отличной заменой для общей анестезии. Процесс ввода пациенту спинального наркоза производится с помощью введения в спину определенного лекарственного препарата, который отключает нервы, отвечающие за болевые ощущения.
При спинальной анестезии у пациента «отключается» чувствительность в зоне ниже пупка
Плюсами данного способа обезболивания являются:
- минимальные кровопотери в процессе проведения операции;
- значительно понижается риск образования послеоперационных тромбов и легочной тромбоэмболии;
- снижение негативных последствий для легких и сердца;
- отсутствует тошнота и слабость;
- отсутствие болезненных ощущений в постоперационном периоде;
- возможность прямого контакта с врачом во время операционного вмешательства;
- возможность полноценно питаться после операции.
Технология применения наркоза
Для обеспечения полной безболезненности наркоз вводят в полость позвоночного столба, находящуюся между оболочками головного и спинного мозга. Эта зона наполнена спинномозговой жидкостью — ликвором. Благодаря попаданию в данное пространство анестетика достигается полное «отключение» нижней части туловища. Данный результат достигается за счет блокировки нервных импульсов, исходящих от нервных корешков позвоночника к головному мозгу. Поэтому человек ничего не ощущает во время действия лекарственного препарата.
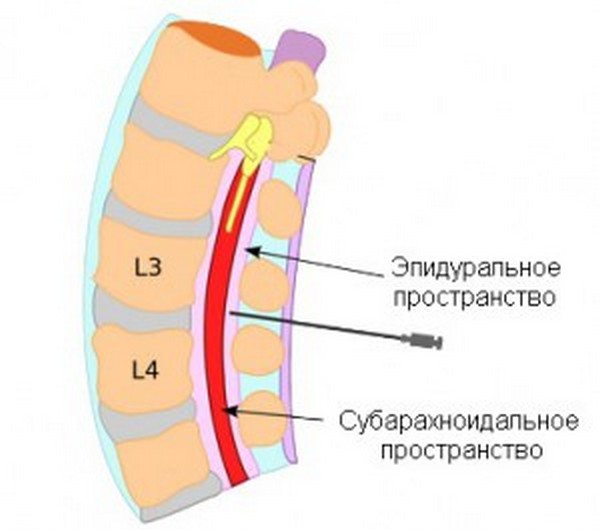
Анальгезирующее средство вводится в субарахноидальное пространство
Для введения спинальной анестезии требуется техническое мастерство специалиста, так как этот процесс не из легких. К тому же, спинальная анестезия проводится с использованием медицинских инструментов, которые позволяют снизить риск развития осложнений после наркоза.
К таким инструментам относятся:
- спиртовые обеззараживающие ватные тампоны для антисептических процедур;
- два шприца, один из которых с местным обезболивающим средством для менее чувствительного введения спинальной пункции. А второй шприц заправлен непосредственно анальгезирующим средством для спинальной анестезии;
- особая игла для проведения спинномозговой пункции. К слову, она значительно тоньше той, которую применяют при наркозе эпидуральным методом.
Подготовка больного
Для эффективного произведения анестезиологом ввода спинального наркоза, больному необходимо исполнить ряд рекомендаций:
- при проведении плановой операции пациенту необходимо ограничить себя в приеме пищи и питье жидкости;
- предварительно нужно поставить специалиста в известность о наличии у больного аллергических реакций на медикаменты, если таковые имеются;
- сдать лабораторные анализы крови (на группу и резус-фактор, общий анализ, коагулограмма).
Перед введением анестезии пациенту необходимо сдать анализы крови
Процесс проведения спинальной анестезии
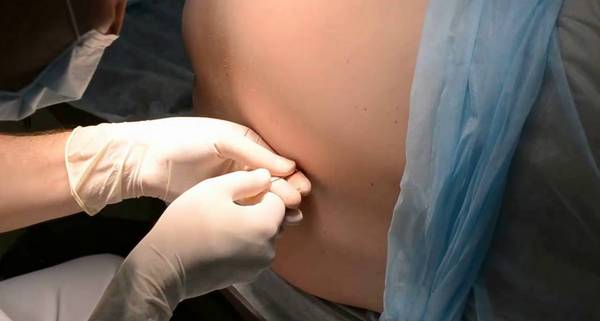
После выполнения всех вышеназванных предписаний врача можно приступать непосредственно к уколу анестетика. Для этого пациенту необходимо обеспечить врачу хороший доступ к позвоночнику, приняв положение лежа на боку, либо сидя, с максимально согнутой спиной.
Далее следует обработка зоны введения анестезии антисептическими препаратами и вводится укол местного обезболивающего из первого шприца. Затем анестезиолог осуществляет ввод анестетика, исходя из правил по технике введения данного наркоза – именно в субарахноидальное пространство.
Необходимая дозировка лекарственного средства высчитывается анестезиологом заранее. Она определяется исходя из анализа индивидуальных характеристик организма человека: роста, веса, возраста.
Стоит обратить внимание, что место проведения пункции обычно располагается между II и III позвонками поясничного отдела позвоночного столба, но допустимым также считается введение анестетика вплоть до V позвонка. Выбор места спинальной анестезии зависит от индивидуального строения позвоночника, наличия ранее перенесенных травм или оперативных вмешательств.
Спинальную анестезию чаще всего вводят между вторым и третьим или третьим и четвертым позвонками поясницы
Ощущения
После непосредственного введения лекарственного препарата человек плавно начинает чувствовать тяжесть в ногах или легкое покалывание. Это говорит о том, что начинает действовать введенный препарат. Через несколько минут чувствительность полностью пропадает. Перед операцией врач должен произвести пробу на предмет потери чувствительности. Если вдруг при этом человек ощутил неприятное ощущение, больше похожее на удар током, стоит немедленно сказать об этом медику.
В отдельных ситуациях может потребоваться более долгая спинальная анестезия. В данном случае на место предыдущего прокола ставится специальный инструмент – катетер, для дополнительного введения лекарства.
Анестетики для наркоза
Для спинальной анестезии применяют средства, обладающие различными свойствами. Каждый из этих препаратов дает отличный по длительности воздействия эффект. Пациентам с аллергическими заболеваниями не стоит волноваться: вариантов вводимых лекарств достаточно много, и врач обязательно заменит непригодный для индивидуального организма препарат на аналогичный по воздействию. Вот некоторые из лекарств, которые используют для спинального наркоза: «Наролин», «Новокаин», «Мезатон», «Фраксипарин», «Лидокаин», «Бупивакаин» и многие другие.

«Мезатон»
В таблице ниже для ознакомления указаны действующие вещества, используемые в препаратах для спинальной анестезии, их дозировки и продолжительность действия каждого из них. Благодаря этой таблице пациент может определить, есть ли у него аллергия на тот или иной препарат и подходит ли для него дозировка.
| Лекарственное средство | Концентрация растворов, (%) | Максимальная доза, (мг) | Длительность действия (минуты) |
|---|---|---|---|
| Прокаина гидрохлорид | 0,25 или 0,5 | 500 | 40-60 |
| Лидокаин | 2-5 (гипербарический раствор) | 15-100 | 60-90 |
| Тетракаина гидрохлорид | 0,5 (гипобарический, изобарический или гипербарический раствор) | 5-20 | от 180 (гипербарический раствор) до 270 (гипобарический раствор) |
| Бупивакаина гидрохлорид | 0,5 (изобарический или гипербарический раствор | 10-20 | 90-150 |
| Артикаин | 5 (гипербарический раствор) | 100-150 | до 120 |
Достоинства метода
- Быстрое наступление эффекта потери чувствительности и блокировки нервных импульсов.
- Успешно применяется при кесаревом сечении или для облегчения схваток при родах. Благодаря безопасному воздействию на организм пациента роженица может не волноваться за здоровье малыша.
- В организм больного попадает намного меньшая доза лекарственного средства по сравнению с иными разновидностями наркоза.
- Благодаря использованию тонкой иглы при введении препарата риск внутренних повреждений сводится к минимуму.
- Данная методика обезболивания предполагает максимально расслабленное состояние мышц, что в значительной степени помогает хирургу при операции.
- Происходит минимальная интоксикация организма при введении препарата, так как процент попадания анестетика в кровь носит единичные случаи.
- Обезболивающий эффект не затрагивает органы дыхания, соответственно, автоматически исключаются проблемы, связанные с легкими, как это бывает при общем наркозе.
- Пациент остается в сознании, что способствует моментальному устранению осложнений, так как между медиками и больным сохраняется прямой контакт во время всего процесса оперативного вмешательства.
- Минимальный риск осложнений после проведения пункции благодаря простоте методики ввода анестетика.
Негативные последствия спинномозгового наркоза
Для того чтобы пациент принял решение о проведении ему спинномозговой анестезии, ему заранее необходимо ознакомиться с информацией о минусах данной методики обезболивания.
- Во время процесса введения лекарства у пациента может резко упасть кровяное давление. Поэтому гипотоникам заранее вводят препараты, повышающие АД – естественно, при потребности. Для гипертоников данное последствие может иметь только положительный эффект.
- Время потери чувствительности напрямую связано с дозой препарата. Если же чувствительность возвращается раньше необходимого срока, и времени закончить операцию не хватило, пациента срочно вводят в общий наркоз. Метод спинальной анестезии не предполагает постоянную поддержку анестетика в организме – чаще всего он вводится один раз. Однако не стоит переживать, так как современная медицина использует лекарства, срок действия которых продолжается до шести часов, что в большинстве случаев позволяет хирургу провести все манипуляции вовремя.
- Головные боли – нередкие спутники больного после отхождения от наркоза.
Показания для использования методики спинальной анестезии
- Хирургия ног или промежности.
- Снижение риска тромбоза у пожилых людей при операциях на ногах.
- Из-за невозможности введения общего наркоза при заболеваниях легких, как острых, так и хронических стадий.
- Защемление седалищного нерва.
- Корешковый синдром.
- Необходимость уменьшения тонуса мышечной ткани кишечника при операциях на ЖКТ.
- Необходимость расслабления стенок кровеносных сосудов у людей с проблемами сердца, за исключением гипертоников и больных с проблемами сердечных клапанов.
Существует немало показаний для использования именно спинальной анестезии
Показания для проведения общей анестезии
В ряде случаев пациентам назначают исключительно общий наркоз. К таким ситуациям относят объемные хирургические операции, когда у врача нет возможности уложиться в малый промежуток времени. В случаях со стоматологическим лечением общая анестезия назначается, когда пациенту необходимо удалить большое количество зубов или установить много имплантатов.
Важно! Наряду с этим данный наркоз назначают людям с аллергией на местные анестетики, пациентам с рвотным рефлексом при проведении стоматологической терапии, а также тем пациентам, у которых операция будет проводиться на органы выше пупка.
Противопоказания к применению спинальной анестезии
Полным противопоказанием для спинального наркоза являются:
- непосредственный отказ человека от проведения процедуры;
- проблемы со свертываемостью крови – чтобы исключить объемную кровопотерю;
- инфекция или воспаление в месте будущей инъекции наркоза;
- критические состояния пациента в виде шока, большой кровопотери, сепсиса, дисфункции легких и сердца;
- аллергия на все виды анестетиков, используемых при пункции;
- менингит и другие инфекционные болезни нервов;
- гипертония;
- герпес;
- аритмия.

При наличии абсолютных противопоказаний к спинальной анестезии врачам придется использовать иной метод обезболивания
К относительным противопоказаниям, когда польза значительно превышает вред, наносимый пациенту спинальной анестезией, относятся:
- изменение структуры позвоночника, как врожденное, так и приобретенное вследствие травм;
- пациенту был заранее дан прогноз на обильную кровопотерю во время хирургической операции;
- жар, связанный с инфекционными заболеваниями;
- рассеянный склероз, эпилепсия и другие болезни нервной системы;
- психические отклонения (когда есть вероятность, что пациент не сможет лежать неподвижно во время операции);
- применение аспирина незадолго до назначения спинального наркоза по причине повышения риска кровопотери ввиду свойств данного препарата;
- вероятность увеличения времени оперативного вмешательства;
- детский возраст.
Частые вопросы пациентов перед согласием на введение спинальной анестезии
Каковы будут мои ощущения после введения анестезии?
Ответ. Через пару минут после укола спинальной анестезии может ощущаться тяжесть в нижних конечностях, легкое онемение и тепло. Через 15 минут ноги окажутся полностью неподвижными.
Каковы будут мои ощущения во время операции?
Ответ. При продолжительной операции может возникнуть чувство дискомфорта, обусловленное долгой статической позой тела. Однако боль чувствоваться не будет. Также дискомфорт во время операции может быть вызван сильными прикосновениями, растяжением ног во время манипуляций врача или окружающие шумы. По желанию пациента анестезиолог может ввести его в состояние легкого сна для лучшего комфорта. Вместе с этим специалист контролирует его физические показатели: пульс, давление, дыхание и сознание.
Каковы будут мои ощущения после операции?
Ответ. В течение нескольких часов (обычно – шести) будет ощущаться небольшое онемение в ногах, а в месте укола могут возникать несущественные болевые ощущения. В скором времени восстановится подвижность нижних конечностей. Главной рекомендацией после операции является соблюдение постельного режима в течение суток.

В течение некоторого времени после проведения операции чувствительность полностью восстановится
Возможные побочные эффекты спинального наркоза
В первую очередь необходимо отметить, что количество побочных действий при данном виде наркоза намного меньше, нежели после общей анестезии. Поэтому риск осложнений сводится к минимальному количеству и встречается крайне редко.
Возможным осложнениям сопутствуют имеющиеся в организме пациента патологии, а также возраст и наличие вредных привычек.
Не стоит забывать и о том, что все манипуляции в анестезиологии, вплоть до установки обычной капельницы, несут в себе определенный риск. Однако, строго придерживаясь всех назначений врача, человеку в большинстве случаев удается избежать негативных последствий.
К возможным осложнениям после анестезии можно отнести:
- головную боль. Данное негативное последствие чаще всего появляется вследствие того, что после анестезии человек начинает активно двигаться. Статистика приводит данные в 1% от общего количества осложнений. Такой болевой синдром проходит сам через пару дней. Однако в этот период не лишним будет измерить АД и действовать, опираясь на показатели тонометра. Главное правило в данном случае – это соблюдение постельного режима в послеоперационный период;
- понижение АД. Данный негативный фактор вызван введением анестетика. Как правило, продолжается совсем недолго. Для нормализации давления вводят специальные внутривенные растворы и рекомендуют пить больше жидкости. Такое состояние встречается у 1% пациентов;
- боль в зоне прокола анестезии. Диском