Противопоказания при хроническом остеомиелите

Хронический остеомиелит – заболевание, поражающее костную ткань человека. Проявляется в виде гнойно-некротического или гнойно-воспалительного процесса. Заболевание затрагивает также близлежащие мягкие ткани. Период ремиссии протекает от 2 недель до нескольких лет. Устранить хронический остеомиелит позволяют хирургические, консервативные методы лечения. Врачи также назначают физиотерапию.
Особенности заболевания

Многие заболевания, перешедшие в хроническую стадию, имеют характерную клиническую картину, чередование состояний ремиссии и обострения болезни, хронический остеомиелит не исключение. Важно знать, что во время ремиссии нормализуются показатели крови, воспалительная картина при не расширенном исследовании не выявляется. Длительность периода облегчения может длиться от пары недель до нескольких лет. Началом обострения становится закрытие свищей, по которым гнойное вещество выводилось наружу. Как только они зарастают, начинается скопление гноя в очаге инфекции внутри организма, ухудшается самочувствие больного, процесс переходит в подострый или острый.
Причины возникновения
Хронический остеомиелит еще называют вторичным. Это название полностью отражает суть заболевания. С началом болезни идентифицируют просто остеомиелит, факторы ухудшения состояния больного различны:
- резистентность возбудителя болезни к антибиотикотерапии,
- позднее обращение к врачу,
- осложнения гематогенного остеомиелита,
- осложнение воспалительного процесса после травм костей, огнестрельных ранений с повреждением костной ткани, операций, стоматологических манипуляций,
- нарушения пациентом плана лечения (особенность приема антибиотиков в том, что между каждой дозой лекарства должно пройти четко указанное в инструкции к препарату время. Нарушения в режиме приема лекарств снижают их эффективность. Принимая данные препараты, пациент должен придерживаться диеты, исключить алкоголь).
Выше перечисленные причины становятся толчком к развитию хронического процесса. Во многих случаях такое ухудшение сложно предсказать, что снижает эффективность лечения, ухудшает прогноз.
Симптоматика
Самочувствие больного зависит от объема, степени поражения кости, периода ремиссии или обострения хронического остеомиелита. В фазе ремиссии отмечается улучшение самочувствия пациента, уменьшаются признаки отравления организма продуктами разложения, картина крови нормализуется.

Местно в зоне поражения сохраняется покраснение, мягкие ткани уплотнены. Образуются свищи, в некоторых случаях они соединяются в систему инфицированных каналов, по которым гнойное содержимое выделяется наружу. Постепенно количество сочащегося вещества снижается. В этот период заканчивается процесс отторжения отмершего фрагмента кости (секвестрация) и образование вокруг него полости, содержащей продукты разложения (гнойное отделяемое) или грануляционную ткань (секвестральной коробки). Возможно постепенное зарастание свищей. Благодаря лечению общие и местные симптомы ослабевают. Время ремиссии длится от 2-3 недель до нескольких лет, зависит от множества факторов:
- возраст, состояние организма пострадавшего,
- иммунитет,
- образ жизни (употребление алкоголя, табакокурение),
- наличие других заболеваний,
- переохлаждение,
- повторные травмы.
Часто рецидив начинается после закрытия гнойного свища. Продукты распада скапливаются в тканях, усиливается боль, гиперемия, отечность. Появляется скованность движений, повышение температуры тела, ухудшение показателей крови. Симптомы периода обострения вторичного не так резки, как при остром остеомиелите, медики их называют стертыми. Состояние пациента улучшается после вскрытия гнойника, свищевых каналов.
Виды
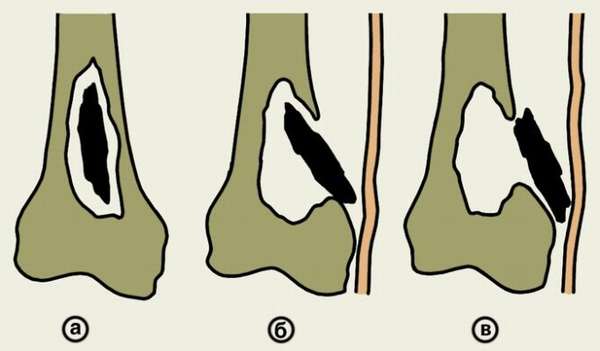
Классификация хронического остеомиелита соответствует видам острого, являющегося первичным этапом в развитии этого заболевания. Осложнения могут наблюдаться при любом из видов болезни:
- гематогенный (около 30% заболевших дети первого года жизни. Локализация – подвергаются изменениям длинные трубчатые кости),
- посттравматический: после огнестрельных ранений, послеоперационный (2% случаев после протезирования крупных суставов), развившийся в результате ушибов и переломов (90% случаев открытые переломы с обширным повреждением кожи, мышц),
- контактный (переход воспалительного процесса с мягких тканей на кость, причиной может быть панариций или другой гнойно-воспалительный очаг инфекции),
- ондотогенный (не вовремя или не в полном объеме выполненная санация ротовой полости может привести к хроническому остеомиелиту костей верхней, нижней челюсти).
Исключением является первично хроническая форма остеомиелита. Эта форма заболевания относится к атипичнным, симптомы сглажены, что затрудняет своевременную идентификацию болезни. Скудная клиническая картина наблюдается при абсцессе Броди, остеомиелите Олье (альбуминозный), синдроме Гарре (склерозирующий, при первых проявлениях часто путают с саркомой). Антибиотико-резистентный также относится к первично хронической форме заболевания.
Диагностика заболевания
Рентгенологическое исследование становится первым шагом для диагностики хронического остеомиелита. Проводится в более жестком режиме облучения. Видимый признак патологии выражается утолщением костей с образованием полости. Опыт врача, проводящего расшифровку снимков важное звено в постановке диагноза. Метод малоинформативен для определения степени нагноения, диагностики поражения мягких тканей.
Для исследования свищей, свищевых каналов назначают специальный метод рентгенографии – фистулографию. Эта манипуляция проводится с использованием контрастного вещества, которым заполняют ходы свищей. Рекомендуются МРТ, КТ, их назначают при поражении суставов, позвоночного столба, таза. Эти исследования выявляют объемы деструкции, наличие секвестров.
Некроз костей, наличие отторженных фрагментов являются решающими факторами при проведении дифференциальной диагностики, в случаях, когда медики подозревают наличие хронического остеомиелита.
Насколько давно развилось заболевание, можно судить по степени периостальных проявлений (воспаление надкостницы). Учитывается, что детская надкостница более активна, и периоститы проявляют себя раньше.
Методы лечения
Лечение хронического остеомиелита комплексное, обязательным условием становится госпитализация пациента. Включает в себя медикаментозную терапию и активное хирургическое вмешательство. Консервативная терапия оправданна только при острых, начальных формах болезни. Вылечить больного хроническим остеомиелитом без проведения операций не представляется возможным.

Терапия первично хронического (всех этиологий) остеомиелита осложняется тем, что заболевание проявляется не яркими симптомами, это становится причиной позднего обращения пациентов за медицинской помощью. Лечить пациентов привлекают специалистов в области хирургической травматологии, ортопедии, неврологии, они определяют особенности, направление индивидуального лечения.
Консервативное лечение
Чтобы справиться с возбудителем болезни, после его идентификации проводят ударный курс антибиотиков.
Результатом воспалительного процесса становится тяжелая интоксикация организма, для борьбы с ней назначают:
- переливание плазмы,
- дезинтоксикационные кровезаменители,
- процедуры гипербарической оксигенации.
Поддерживают иммунитет больного с помощью иммуномодуляторов, витаминов, биологически активных добавок. Применяется симптоматическая терапия.
Хирургическое лечение
В обязательном порядке делают промывание раны и свищевых полостей раствором антибиотиков. Производится вскрытие и дренаж мышечных флегмон. В ходе операции, которая проводится в период ремиссии, врачу необходимо удалить все некротизированные части костей и тканей, свищевые каналы иссекаются. По показаниям используют трансплантаты, применяют аппарат Илизарова.
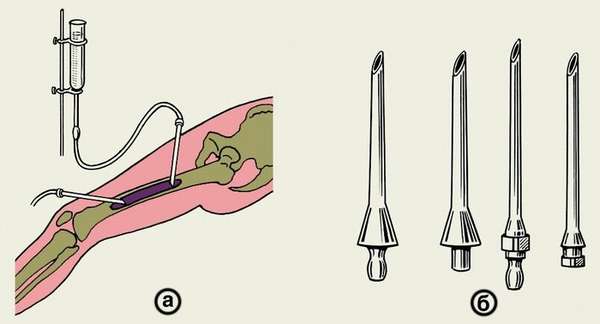
Хирургическое лечение хронического остеомиелита процесс длительный и многоэтапный, полное восстановление конечности практически невозможно. Отказ от хирургического вмешательства может привести к сепсису, ампутации конечности, тромбоэмболии легких, летальному исходу.
Физиотерапия
Чтобы закрепить эффект после оперативного вмешательства, при хроническом остеомиелите показано местное проведение физиотерапевтических процедур:
- электрофорез с применением лекарственных препаратов,
- ультразвуковая терапия,
- микроволновая терапия (основана на воздействии электромагнитного поля),
- облучение средневолновыми ультрафиолетовыми лучами (повышает выработку витамина D),
- лазеротерапия.
Применение антибиотиков значительно улучшило исходы консервативного лечения острого остеомиелита и уменьшило потребность в операциях.
При остром остеомиелите проводят консервативные и оперативные мероприятия. Из консервативных методов на первом месте находятся антибактериальная терапия и создание покоя для конечности (иммобилизация с помощью гипсовой лонгеты или вытяжения).
Из антибиотиков используют линкомицин, цефалоспорины, фторхинолоны, что обычно приводит к резкому улучшению состояния больного, понижению температуры, уменьшению интоксикации и быстрому выздоровлению. Если лечение антибиотиками начато рано, воспалительный процесс в костном мозге удается ликвидировать; нарушенная при воспалении структура кости постепенно восстанавливается.
При скоплении гноя под надкостницей производят пункцию и удаляют гной. Бактериологическое исследование гноя позволяет провести коррекцию антибиотикотерапии. Непосредственно в костный очаге помощью иглы капельно вводят линкомицин, полусинтетические пенициллины на 300-500 мл 0,25 % раствора новокаина.
Операция показана при запущенных процессах с развитием флегмоны и при неэффективности консервативного лечения. При лечении острого остеомиелита применяют вскрытие параоссальных флегмон, субпериостальных абсцессов, остеоперфорации, закрытые микроостеоперфорации.
Параоссальные флегмоны, субпериостальные абсцессы вскрывают по общим правилам с учетом локализации процесса, анатомических особенностей органа, фасциально-клетчаточных пространств.
Показаниями к декомпрессионной остеоперфорации при остром гематогенном остеомиелите служат отсутствие заметного улучшения при консервативном лечении в течение 48—72 ч; нарастание отека мягких тканей, присоединение и прогрессирование артрита, усиление локальной болезненности. Операцию выполняют под общим обезболиванием, местной инфильтрационной или внутривенной анестезией. Раствор анестетика вводят в комбинации с антибиотиками.
Разрез производят в месте наибольшей болезненности или в области инфильтрата. Рассекают кожу, подкожную клетчатку, фасцию, по межмышечному фасциальному промежутку или через мышцу, расслаивая ее волокна, проникают до кости. Электродрелью делают несколько отверстий диаметром 2-3 мм на расстоянии 1,5-2 см друг от друга. Перфорировать кость можно костным трепаном, толстой костной иглой с мандреном, шилом. Удобна игла Кассирского для пункции костей. Полученный пунктат направляют на бактериологическое исследование, костномозговой канал промывают раствором антисептика. В перфорационные отверстия можно вставить тонкие дренажные трубки для введения антисептиков.
При воспалительной инфильтрации тканей или параоссальной субпериостальной флегмоне рану оставляют открытой, вводят тампоны, смоченные растворами протеолитических ферментов. Если операция произведена в ранние сроки, когда воспалительный процесс не распространился за пределы костномозгового канала, то к месту остеоперфорационных отверстий подводят дренажную трубку и рану ушивают до места выхода дренажа.
В начальном периоде острого гематогенного остеомиелита у детей декомпрессии костномозгового канала можно достигнуть при помощи закрытой микроостеоперфорации с использованием костных игл с мандреном и рукояткой. Можно применять иглы с резьбой. Иглы должны иметь несколько боковых отверстий. Хорошая фиксация иглы в кости достигается ее проведением через костномозговой канал к противоположной кортикальной пластинке и фиксацией конца иглы в ней. Вводят несколько таких игл в местах наибольшей болезненности кости.
Хороший результат получают и тогда, когда иглы вводят в костномозговой канал вне очага воспаления костного мозга, что можно объяснить созданием декомпрессии, предупреждающей некроз костного мозга. Через введенные иглы берут кровь или гной для бактериологического исследования, а в послеоперационном периоде в костномозговой канал вводят антисептики с учетом чувствительности микробной флоры.
Эффективна активная аспирация гнойного отделяемого из костномозговой полости. Через дренажные трубки можно проводить и длительное капельное промывание гнойной полости раствором антисептиков (хлоргексидина, диоксидина, фурагина калия). Местную антибактериальную терапию сочетают с общей антибиотикотерапией, которую корригируют по антибиотикограмме.
Нельзя сводить лечение хронического остеомиелита к секвестрэктомии и пластике костной полости. Нельзя забывать, что хронический остеомиелит — это один из видов гнойной хирургической инфекции со сложными взаимодействиями макроорганизма с патогенной микрофлорой. Локальные гнойно-некротические процессы в кости происходят на фоне общих изменений с проявлениями гнойного воспаления и интоксикации, угнетением иммунобиологических защитных сил и др.
Патогенетически обоснованное лечение хронического остеомиелита должно обеспечить ликвидацию очага гнойно-деструктивного процесса в костной ткани. Для достижения этой цели необходимо сочетание радикального хирургического вмешательства с рациональной, целенаправленной антимикробной и иммунной терапией.
Показания к радикальному хирургическому вмешательству при хроническом остеомиелите: секвестр, остеомиелитическая костная полость, свищ, язва; повторяющиеся рецидивы заболевания с болевым синдромом и нарушением функции опорно-двигательного аппарата; патологические изменения в паренхиматозных органах, вызванные хронической гнойной интоксикацией, малигнизация тканей и др.
При определении показаний к хирургическому лечению больных хроническим остеомиелитом необходимо выбрать оптимальный вариант санации остеомиелитического очага и метод пластического замещения дефекта кости и мягких тканей; определить отношение к металлоконструкции при травматическом остеомиелите, наметить мероприятия по предупреждению послеоперационных осложнений.
Противопоказаниями к радикальному оперативному лечению хронического остеомиелита служат преимущественно декомпенсация функции почек, сердечно-сосудистой и дыхательной систем. До настоящего времени радикальная операция остается одним из основных лечебных мероприятий при хроническом остеомиелите. Только выполнив радикальное хирургическое вмешательство, можно рассчитывать на излечение или длительную ремиссию.
Лечение травматического остеомиелита осуществляется так же, как и гематогенного. В большинстве случаев показано хирургическое вмешательство, при котором удаляют секвестры, некротизированные костные осколки, гнойные грануляции, иссекают свищи. Поспешное удаление металлических конструкций при осложнении перелома остеомиелитом не всегда приводит к улучшению состояния больного, а иногда даже вызывает ухудшение. Удаление металлоконструкции необходимо тогда, когда она не обеспечивает иммобилизации (при интрамедуллярном остеосинтезе) или кость поражается на большом протяжении по ходу конструкции.
Изучение ближайших и отдаленных результатов подтверждает преимущества радикального хирургического пособия перед консервативным лечением остеомиелита, так как никакая антимикробная терапия даже с применением новейших и эффективных антибиотиков не способна ликвидировать гнойный очаг в кости, пока в ней остаются лишенные кровоснабжения инфицированные секвестры и полости с гнойным детритом. Антибиотикотерапия в лучшем случае может привести к стиханию перифокального воспаления, т.е. к очередной нестойкой и обычно непродолжительной ремиссии.
Хирургическое лечение хронического остеомиелита предусматривает:
• подготовку к операции;
• адекватный хирургический доступ;
• некрэктомию с использованием механических, химических и физических средств;
• адекватную интраоперационную санацию костной полости и мягких тканей;
• заполнение костного дефекта, пролонгированную санацию костной полости в послеоперационном периоде;
• пластическое закрытие дефекта мягких тканей;
• целенаправленную антибактериальную терапию после операции.
Целью предоперационной подготовки больных хроническим остеомиелитом является предупреждение возможных осложнений во время и после операции. Она рассчитана на 11-12 дней и включает воздействие на местный очаг инфекции, активацию специфической и неспецифической иммунной реактивности организма, инфузионную терапию, физиотерапевтическое лечение.
Предоперационная подготовка больных хроническим остеомиелитом включает ряд лечебных мероприятий, направленных на уменьшение воспалительных изменений в зоне остеомиелитического поражения (промывание свища, полостей антисептическими растворами, протеолитическими ферментами, физиотерапия и др.), на санацию кожных покровов в области предстоящего операционного поля, на активацию иммунных реакций организма специфическими и неспецифическими методами, на санацию обнаруженных других гнойных очагов и дезинтоксикацию организма, на улучшение функционирования жизненно важных органов и систем.
Санацию гнойных очагов при хроническом остеомиелите (свищи, гнойные затеки, внутрикостные полости) проводят в комплексе предоперационной подготовки. Свищи промывают растворами протеолитических ферментов, химических антисептиков (хлоргексидин, гипохлорит натрия, диоксидин и др.). Общая антибактериальная терапия (использование антибиотиков) не имеет оснований, так как выраженные склеротические изменения в кости, рубцовые изменения мягких тканей ограничивают проникновение антибиотиков в гнойные очаги. Использование растворов протеолитических ферментов для промывания свищей, костной полости при подготовке больных к операции имеет особое значение.
Лизируя некротизированные ткани, гной, фибрин, ферменты способствуют санации гнойных очагов, эффективность санации повышает последующее промывание свищей растворами антисептиков. Промывание гнойных свищей проводят в течение нескольких дней (до 1 нед и более), пока промывная жидкость не становится прозрачной. Бактериальная обсемененность внутри-костного очага более чем в половине случаев превышает 106 бактерий в 1 г ткани или 1 мл экссудата. Санация гнойных очагов до операции с помощью средств биологической и химической антисептики позволяет уменьшить бактериальную обсемененность до 1 х 102 — 1 х 103, что ниже критического уровня (1 х 105).
Объем оперативного вмешательства и успех хирургического лечения больных хроническим остеомиелитом во многом зависят от результатов предоперационного обследования. Оно включает в себя рентгенографию и КТ; фистулографию, которую производят всем больным со свищевой формой остеомиелита (предварительное промывание свищей растворами антисептиков и протеолитических ферментов помогает повысить информативность исследования); сканирование скелета с применением стронция (85Sr) и пирофосфата, меченного технецием (99мТс). Таким образом можно определить активность воспаления в кости, а также выявить другие остеомиелитическое очаги при множественной локализации процесса. КТ в сочетании с фистулографией дает объективную информацию о состоянии кости и прилежащих мягких тканей, позволяет выбрать оптимальный оперативный доступ и определить объем предполагаемой операции.
Радикальная операция у больных хроническим остеомиелитом из-за длительного, часто рецидивирующего заболевания, повторных операций, значительной распространенности патологического процесса в костях и окружающих мягких тканях и трудностей гемостаза сопровождается значительной кровопотерей. Это вызывает необходимость гемотрансфузии во время операции и в послеоперационном периоде. Гомологичная кровь, оказывая хорошее заместительное, гемостатическое действие, имеет ряд существенных недостатков, которые в значительной мере повышают риск операции. Накопленный опыт аутогемотрансфузии при различных оперативных вмешательствах в торакальной, абдоминальной, челюстно-лицевой, ортопедической, нейрохирургической и урологической практике убеждает в преимуществах данного метода возмещения операционной кровопотери по сравнению с использованием для этой цели гомологичной крови.
Изменения в различных звеньях системы гомеостаза (гиповолемия, диспротеинемия, гемоконцентрация, вторичный иммунодефицит и др.) у больных хроническим гематогенным остеомиелитом не являются препятствием к гемоэксфузии при условии применения в предоперационном периоде современных методов инфузионной терапии, детоксикации и иммунокоррекции.
Показания к аутогемотрансфузии для восполнения операционной кровопотери: предполагаемая кровопотеря более 10 % ОЦК; осложненный гемотрансфузионный анамнез, наличие многократных операций с переливанием донорской крови в анамнезе; обнаружение антител к антигенам гомологичной крови.
Преимущества аутогемотрансфузии перед гомогемотрансфузией: более быстрое восстановление показателей эритрона в послеоперационном периоде, более щадящее действие на функцию почек, выраженное стимулирующее влияние на иммунную систему.
Если невозможно возмещение операционной кровопотери только аутокровью, целесообразно и эффективно сочетанное применение ауто- и гомокрови в комплексной инфузионной программе.
В.К. Гостищев
Опубликовал Константин Моканов
