Противопоказания при хроническом пиелонефрите единственной почки

В течение жизни на каждый орган возлагается определенная функция. Так, почки выполняют фильтрационную функцию и отвечают за вывод вредных и токсичных веществ из организма, кроме того, именно они влияют на водно-солевой баланс. Естественно, что при этом вся нагрузка распределяется на две почки. Но по некоторым причинам одна из них может отсутствовать. В результате этого уже одна почка обязана выполнять все функции, что приводит к изменению в ее строении. Кроме того, повышается риск развития различных патологий. Особенно тяжело протекает хронический пиелонефрит единственной почки, который зачастую осложняется почечной недостаточностью.
Особенности патологии и ее причины
Пиелонефрит является наиболее часто встречающимся заболеванием единственной почки. Развиться он может совершенно в любом сроке, как в первый год после удаления одного органа, так и через 20-30 лет. Протекать заболевание может в тех же формах, что и в обычной ситуации, то есть с развитием карбункула, апостематозного нефрита или серозной нефроэктомии. Также возможно острое или хроническое течение патологии.

Причин удаления почки может быть множество. В первую очередь, это врожденная аномалия, почечнокаменная болезнь, туберкулез, гидронефроз, вторичный пиелонефрит с гнойной формой, новообразования органа, сморщивание в результате воспалительных процессов, а также травмы и гипоплазия. Как правило, прежде чем решить вопрос о целесообразности удаления одного из парных органов, проводится полное обследование состояния того, который планируется оставить. В то же время, как показывает практика, наиболее часто в почке, которая изначально считается здоровой, уже начинается процесс развития того или иного заболевания, что и обуславливает его наличие после операции. Другими словами, причиной патологии является недостаточная диагностика состояния до удаления органа.
Основными причинами пиелонефрита в данном случае также являются инфекции, который проникают как восходящим путем, так и с током крови. Помимо этого, следует отметить, что одна почка подвергается повышенным нагрузкам, что может привести к скоплению мочи в лоханках, а это также является фактором, провоцирующим патологию. При наличии врожденных аномалий не исключено, что мочевыводящие протоки могут быть сужены, в результате чего отток мочи нарушается, способствуя развитию заболевания.
Отдельно следует отметить, что зачастую пиелонефрит протекает в сочетании с гломерулонефритом. Данная ситуация отмечается практически у каждого десятого больного с подобной патологией. Также следует учесть и то, что наличие инфекции не позволяет органу адаптироваться к новым нагрузкам.
Клиника патологии почки
Для начала следует отметить, что патология чаще развивается в левой почке. Дело в том, что при наличии двух органов большая нагрузка возлагается на правую почку, что связано с анатомическими особенностями. В результате этого именно правая почка чаще всего удаляется по вышеописанным причинам. Также острый процесс зачастую переходит в хронический, так как единственному органу очень сложно полностью восстанавливаться. Таким образом, можно сделать вывод, что чаще встречается хронический пиелонефрит единственной левой почки.
При заболевании наиболее часто первым симптомом является повышение температуры. Далее присоединяется боль в пояснице, нарушение мочеиспускания, симптомы интоксикации в виде головной боли, тошноты, рвоты и слабости. Особенно характерны изменения в анализах мочи в виде повышенного уровня лейкоцитов и наличия бактерий.
В то же время, если по каким-либо причинам отсутствует левая почка, то клиника при хроническом пиелонефрите единственной правой почки может быть более выраженной и прогрессирует патология значительно быстрее. Соответственно, болевые ощущения будут преобладать с той стороны, какая именно почка сохранена. Но при этом следует помнить, что в результате вовлечения в патологический процесс брюшины боль может ощущаться по всему животу и усиливаться при попытке пропальпировать переднюю стенку.
Подробней о пиелонефрите рассказывается в видео:
Особенно выраженно протекает заболевание при беременности. При этом уже до зачатия следует проконсультироваться с нефрологом и получить разрешение на вынашивание ребенка, так как в этот период почка будет испытывать колоссальные нагрузки. Развивается хронический пиелонефрит единственной левой почки или правой, как правило, во втором триместре и протекает с яркой клиникой, что нередко становится причиной прерывания беременности.
В том случае, если патология почки врожденная и уже имеются роды в анамнезе, вторая беременность и каждая последующая будет повышать риск развития заболеваний единственной оставшейся почки. Но все же наличие одного органа не является противопоказанием для вынашивания ребенка. Следует только оценить, насколько опасно для беременной данное состояние, и сделать все возможное, чтобы предотвратить ухудшение.
Диагностика, или как выявить патологию?
Сразу отметим, что при отсутствии одной почки оформляется инвалидность независимо от состояния оставшегося органа. При этом больной должен регулярно посещать врача и сдавать анализы. Именно благодаря им удается вовремя заметить изменения и начать лечение.
Особенно следует отметить, что никакие инструментальные методы обследования почки при отсутствии второго пораженного органа не проводятся, так как при этом повышается риск занесения инфекции. Следовательно, никакая биопсия или катетеризации не назначается. Безопасными являются следующие методы диагностики:
• Ультразвуковое исследование
• Компьютерная томография
• Рентгенодиагностика.
Способы лечения патологии

При возникновении каких-либо отклонений в первую очередь назначается постельный режим и диета. Последняя включает в себя ограничение соли, жирных и острых блюд и так далее. Пища должна быть с большим содержанием витаминов и микроэлементов. При наличии гнойных процессов осуществляется вскрытие капсулы почки, удаление гнойника и дренирование.
Особое значение имеет лечение с помощью антибиотиков. При этом необходимо правильно подбирать данные препараты, так как они сами по себе могут негативно сказаться на работе этого органа. Следовательно, сразу после проведения анализа осуществляется определение чувствительности к препаратам. После этого начинается курс. Через 3-4 дня делается повторный анализ с целью определения эффективности выбранного средства. Также в этот период необходимо еще раз проверить состояние почки для того, чтобы не допустить развития почечной недостаточности.
В том случае, если имеются признаки сморщивания почки, как правило, используется гемодиализ. Данная процедура позволяет улучшить состояние органа и продлить полноценную жизнь больного. В крайних случаях назначается пересадка почки. Но при этом важно оценить состояние других органов, таких как сердечно-сосудистая система и дыхательная.
Профилактика патологий почки
Каждый пациент, перенесший удаление почки или имеющий врожденные аномалии, должен на протяжении всей жизни придерживаться определенных правил. В первую очередь, нельзя допускать каких-либо воспалительных процессов. Следовательно, заболевания половой сферы, а также мочевого пузыря должны лечиться своевременно до полного излечения. То же касается и других болезней, так как инфицирование может произойти с током крови. Также при планировании беременности следует поинтересоваться у нефролога, можно ли рожать с данной патологией и какие меры профилактики нужно предпринять.
Что касается обычного образа жизни то, например, спорт не имеет противопоказаний, но это в том случае, если единственная почка функционирует нормально. При наличии каких-либо отклонений физические нагрузки запрещены. Кроме того, при наличии хронического процесса и в острый период нельзя крутить обруч, прыгать и поднимать тяжести.
В течение всей жизни, даже в том случае, если единственная почка функционирует нормально, следует придерживаться диеты с низким содержанием соли. Также ограничьте потребление жирных, острых и консервированных продуктов. Ежедневно следует выпивать не менее двух литров жидкости, но это при условии, что фильтрационные способности почки не нарушены.
Хронический пиелонефрит – это хроническое неспецифическое бактериальное воспаление, протекающе преимущественно с вовлечением интерстициальной ткани почек и чашечно-лоханочных комплексов. Проявляется недомоганием, тупыми болями в пояснице, субфебрилитетом, дизурическими симптомами. В процессе диагностирования проводят лабораторные исследования мочи и крови, УЗИ почек, ретроградную пиелографию, сцинтиграфию. Лечение заключается в соблюдении диеты и щадящего режима, назначении противомикробной терапии, нитрофуранов, витаминов, физиотерапии.
Общие сведения
В нефрологии и урологии хронический пиелонефрит составляет 60-65% случаев от всей воспалительной патологии мочеполовых органов. В 20–30 % наблюдений хроническое воспаление является исходом острого пиелонефрита. Патология преимущественно развивается у девочек и женщин, что связано с морфо-функциональными особенностями женской уретры, облегчающими проникновение микроорганизмов в мочевой пузырь и почки. Заболевание чаще носит двусторонний характер, однако степень поражения почек может различаться.
Для течения хронического пиелонефрита характерно чередование периодов обострения и стихания (ремиссии) патологического процесса. Поэтому в почках одновременно выявляются полиморфные изменения – очаги воспаления в различных стадиях, рубцовые участки, зоны неизмененной паренхимы. Вовлечение в воспаление все новых участков функционирующей почечной ткани вызывает ее гибель и развитие хронической почечной недостаточности (ХПН).
Хронический пиелонефрит
Причины
Этиологическим фактором, вызывающим хронический пиелонефрит, является микробная флора. Преимущественно это колибациллярные бактерии (паракишечная и кишечная палочка), энтерококки, протей, стафилококки, синегнойная палочка, стрептококки и их микробные ассоциации. Особую роль в развитии болезни играют L-формы бактерий, образующиеся в результате неэффективной антимикробной терапии и изменений рН среды. Подобные микроорганизмы отличаются резистентностью к терапии, трудностью идентификации, способностью длительно сохраняться в межуточной ткани и активизироваться под воздействием определенных условий.
В большинстве случаев хроническому пиелонефриту предшествует острая атака. Встречаются случаи сочетания пиелонефрита с хроническим гломерулонефритом. Хронизации воспаления способствуют:
- неустраненные нарушения оттока мочи, вызванные камнями в почках, стриктурой мочеточника, пузырно-мочеточниковым рефлюксом, нефроптозом, аденомой простаты;
- другие бактериальные процессы в организме (уретрит, простатит, цистит, холецистит, аппендицит, энтероколит, тонзиллит, отит, синуситы и пр.);
- общесоматические заболевания (сахарный диабет, ожирение), состояния хронического иммунодефицита и интоксикаций.
У молодых женщин толчком к развитию хронического пиелонефрита может явиться начало половой жизни, беременность или роды. У детей младшего возраста заболевание часто связано с врожденными аномалиями (уретероцеле, дивертикулами мочевого пузыря), нарушающими уродинамику.
Классификация
Хронический пиелонефрит характеризуется протеканием трех стадий воспаления в почечной ткани.
- На I стадии обнаруживается лейкоцитарная инфильтрация интерстициальной ткани мозгового вещества и атрофия собирательных канальцев; почечные клубочки интактны.
- При II стадии воспалительного процесса отмечается рубцово-склеротическое поражение интерстиции и канальцев, что сопровождается гибелью терминальных отделов нефронов и сдавлением канальцев. Одновременно развиваются гиалинизация и запустевание клубочков, сужение или облитерация сосудов.
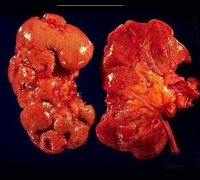
- В конечной, III стадии почечная ткань замещается рубцовой, почка имеет уменьшенные размеры, выглядит сморщенной с бугристой поверхностью.
По активности воспалительных процессов в почечной ткани в развитии хронического пиелонефрита выделяют фазы активного воспаления, латентного воспаления, ремиссии (клинического выздоровления). Под влиянием лечения или в его отсутствие активная фаза сменяется латентной фазой, которая, в свою очередь, может переходить в ремиссию или вновь в активное воспаление. Фаза ремиссии характеризуется отсутствием клинических признаков болезни и изменений в анализах мочи. По клиническому развитию выделяют стертую (латентную), рецидивирующую, гипертоническую, анемическую, азотемическую формы патологии.
Симптомы хронического пиелонефрита
Латентная форма заболевания характеризуется скудными клиническими проявлениями. Пациентов обычно беспокоит общее недомогание, быстрая утомляемость, субфебрилитет, головная боль. Мочевой синдром (дизурия, боли в пояснице, отеки), как правило, отсутствует. Симптом Пастернацкого может быть слабо положительным. Отмечается небольшая протеинурия, перемежающаяся лейкоцитурия, бактериурия. Нарушение концентрационной функции почек проявляется гипостенурией и полиурией. У некоторых пациентов может выявляться незначительная анемия и умеренная гипертония.
Рецидивирующий вариант хронического пиелонефрита протекает волнообразно с периодической активизацией и затиханием воспаления. Проявлениями данной клинической формы служат тяжесть и ноющая боль в пояснице, дизурические расстройства, периодические лихорадочные состояния. В фазе обострения развивается клиника типичного острого пиелонефрита. При прогрессировании может развиваться гипертонический или анемический синдром. Лабораторно, особенно при обострении, определяется выраженная протеинурия, постоянная лейкоцитурия, цилиндрурия и бактериурия, иногда – гематурия.
При гипертонической форме преобладающим становится гипертензивный синдром. Артериальная гипертензия сопровождается головокружением, головными болями, гипертоническими кризами, нарушениями сна, одышкой, болью в сердце. Гипертония нередко носит злокачественный характер. Мочевой синдром, как правило, не выражен или носит перемежающееся течение. Анемический вариант болезни характеризуется развитием гипохромной анемии. Гипертонический синдром не выражен, мочевой – непостоянный и скудный. В азотемическую форму объединяют случаи, когда заболевание выявляется лишь на стадии ХПН. Клинические и лабораторные данные азотемической формы аналогичны таковым при уремии.
Диагностика
Трудность диагностики хронического пиелонефрита обусловлена многообразием клинических вариантов заболевания и его возможным латентным течением. Диагностическая тактика включает:
- Анализы мочи. В общем анализе мочи выявляется лейкоцитурия, протеинурия, цилиндрурия. Исследование мочи по методике Аддиса-Каковского характеризуется преобладанием лейкоцитов над другими элементами мочевого осадка. Бактериологический посев мочи способствует выявлению бактериурии, идентификации возбудителей хронического пиелонефрита и их чувствительности к антимикробным препаратам. Для оценки функционального состояния почек применяются пробы Зимницкого, Реберга, биохимическое исследование крови и мочи.
- Общий анализ крови. В крови обнаруживается гипохромная анемия, ускорение СОЭ, нейтрофильный лейкоцитоз.
- Инструментальные исследования. Степень нарушения функций почек уточняется с помощью проведения хромоцистоскопии, экскреторной и ретроградной урографии, нефросцинтиграфии. Уменьшение размеров почек и структурные изменения в почечной ткани выявляются по данным УЗИ, МРТ и КТ почек. Инструментальные методы объективно указывают на уменьшение размеров почек, деформацию чашечно-лоханочных структур, снижение секреторной функции почек.
- Биопсия почки. В клинически неясных случаях хронического пиелонефрита показана биопсия почки. Между тем, забор в ходе биопсии непораженной почечной ткани может давать ложноотрицательный результат при морфологическом исследовании биоптата.
В процессе дифференциальной диагностики исключается амилоидоз почек, хронический гломерулонефрит, гипертоническая болезнь, диабетический гломерулосклероз.
Лечение хронического пиелонефрита
Пациентам показано соблюдение щадящего режима с исключением факторов, провоцирующих обострение (переохлаждения, простуды). Необходима адекватная терапия всех интеркуррентных заболеваний, периодический контроль анализов мочи, динамическое наблюдение врача-нефролога.
Диета
Рекомендации по пищевому рациону включают отказ от острых блюд, специй, кофе, алкогольных напитков, рыбных и мясных наваров. Диета должна быть витаминизированной, с содержанием молочных продуктов, овощных блюд, фруктов, отварной рыбы и мяса. В сутки необходимо употреблять не менее 1,5–2 л жидкости, чтобы не допустить чрезмерной концентрации мочи и обеспечить промывание мочевых путей. При обострениях хронического пиелонефрита и при его гипертонической форме накладываются ограничения на прием поваренной соли. Полезны клюквенный морс, арбузы, тыква, дыни.
Консервативная терапия
Обострение требует назначения антибактериальной терапии с учетом микробной флоры (пенициллинов, цефалоспоринов, аминогликозидов, фторхинолонов) в сочетании с нитрофуранами (фуразолидон, нитрофурантоин) или препаратами налидиксовой кислоты. Системная химиотерапия продолжается до прекращения бактериурии по лабораторным результатам.
В комплексной медикаментозной терапии используются витамины В, А, С; антигистаминные средства (мебгидролин, прометазин, хлоропирамин). При гипертонической форме назначаются гипотензивные и спазмолитические препараты; при анемической – препараты железа, витамин В12, фолиевая кислота.
Из физиотерапевтических методик особенно хорошо зарекомендовали себя СМТ-терапия, гальванизация, электрофорез, ультразвук, хлоридные натриевые ванны и пр. В случае развития уремии требуется проведение гемодиализа.
Хирургическое лечение
Далеко зашедший хронический пиелонефрит, не поддающийся консервативному лечению и сопровождающийся односторонним сморщиванием почки, артериальной гипертензией, является основанием для нефрэктомии.
Прогноз и профилактика
При латентном хроническом варианте воспаления пациенты длительное время сохраняют трудоспособность. При других формах трудоспособность резко снижается или утрачивается. Сроки развития хронической почечной недостаточности вариабельны и зависят от клинического варианта хронического пиелонефрита, частоты обострений, степени нарушения функций почек. Гибель пациента может наступить от уремии, острых нарушений мозгового кровообращения (геморрагический и ишемический инсульт), сердечной недостаточности.
Профилактика состоит в своевременной и активной терапии острых мочевых инфекций (уретрита, цистита, острого пиелонефрита), санации очагов инфекции (хронического тонзиллита, гайморита, холецистита и др.); ликвидации местных нарушений уродинамики (удалении камней, рассечении стриктур и др.); коррекции иммунитета.
