Шунтирование сосудов сердца противопоказания
Январь 15, 2019
Нет комментариев
Операция по аортокоронарному шунтированию (АКШ) проводится в отношении больных с ишемической болезнью сердца (ИБС) для улучшения качества жизни и снижения смертности в результате сердечной недостаточности.

В 1953 году Уильям Мустард выполнил первый прямой хирургический доступ к коронарному кровообращению: шунтирование сонной артерии у пациента в Торонто. В 1962 году была проведена первая хирургическая процедура реваскуляризации миокарда, метод лоскутного трансплантата, для устранения обструкции коронарной артерии левого главного ствола. Впоследствии, трансплантация подкожной вены стала доминирующим подходом.
Вскоре после этого шунтирование коронарной артерии стало наиболее часто проводимой хирургической процедурой. Впоследствии были продемонстрированы преимущества использования левой внутренней грудной артерии. Лучшие показатели долгосрочной проходимости и улучшенная поздняя выживаемость были достигнуты при использовании левой внутренней грудной артерии, чем при использовании трансплантации подкожной вены.
С 1986 года левая внутренняя грудная артерия используется в более чем в 90% процедур коронарного шунтирования. Реже используется правая внутренняя грудная артерия. Трансплантаты лучевой артерии имеют примерно такую же 1-летнюю степень проходимости, что и трансплантация подкожной вены.
Использование этих методов как вызывает обеспокоенность по поводу возможного нарушения заживления стернотомии и инфекции, но это может быть рассмотрено, если риск не использования обоих сосудов превышает риск инфицирования 2,5% (например, если у пациента нет хороших венозных каналов) и не достаточно для необходимого количества обходных участков приземления). Большинство операций коронарного шунтирования заключаются в размещении одного или нескольких трансплантатов подкожной вены в дополнение к использованию левой внутренней грудной артерии.
Показания
Показания к назначению делятся на три класса.
Показания класса I следующие:
Болезнь левой основной коронарной артерии с сужением на 50% или более
Анатомически эквивалентный болезни левой основной коронарной артерии с 70% или более сужением как в проксимальной левой передней нисходящей коронарной артерии, так и в левой периферической артерии
Ишемическая болезнь трех сосудов (ИБС), особенно в условиях нарушения фракции выброса левого желудочка
Показания класса II следующие:
Проксимальный стеноз коронарной артерии
Однососудистая или двухсосудистая ишемическая болезнь сердца, которая не затрагивает проксимальную коронарную артерию, если существует риск умеренной зоны жизнеспособного миокарда
Показания класса III следующие:
Ишемическая болезнь сердца с одним или двумя сосудами, которая не включает проксимальную коронарную артерию
Однососудистая или двухсосудистая ИБС, в которой не задействована проксимальная коронарная артерия только с небольшой областью жизнеспособного миокарда
Ожидаемая польза от операции должна быть сопоставлена с осложнениями и смертностью. Совершенствование оперативных методов и технологий позволило хирургическое лечение более сложных случаев.
Ранние исследования, сравнивающие АКШ с коронарным вмешательством при многососудистом заболевании, показали, что две стратегии имели одинаковую смертность, но существует повышенная потребность в повторных процедурах в ангиопластике и голых металлических стентах. Отдельные исследования продемонстрировали улучшение смертности в диабетических подгруппах, которые подвергаются хирургической реваскуляризации, несмотря на то, что эти результаты не были универсальными.
До широкого использования стентов с лекарственным покрытием основные преимущества коронарного вмешательства по сравнению с чрескожным коронарным вмешательством включали более низкую частоту повторных процедур, больший успех при хронически закупоренных коронарных артериях и защиту всего сосуда, ближайшего к дистальному анастомозу. трансплантат молочной железы. Основным недостатком коронарного шунтирования является более высокий уровень авансовых рисков и осложнений.
Стенты с лекарственным покрытием имеют улучшенные результаты ЧКВ, особенно в отношении повторной реваскуляризации, и есть надежда, что уменьшение рестеноза с помощью стентов с лекарственным покрытием уменьшит необходимость повторных процедур у пациентов с многососудистым заболеванием, которое лечилось ЧКВ.
Минимально инвазивное шунтирование коронарной артерии
Достижения в коронарном шунтировании позволили хирургам избежать необходимости выполнять срединную стернотомию, тем самым уменьшая боль и респираторные осложнения и предотвращая большой рубец, связанный с этим разрезом. Минимально инвазивная АКШ включает в себя хирургические методы, которые позволяют получить доступ к сердцу через небольшие торакотомические разрезы с помощью эндоскопической роботизированной хирургии с использованием компьютерной системы телеманипуляции.
Препроцедурное обследование
Перед выполнением коронарного шунтирования клинические врачи должны тщательно изучить историю болезни пациента на наличие факторов, которые могут привести к осложнениям, в том числе следующие:
Недавно перенесенный инфаркт миокарда
Предшествующая кардиохирургическая операция
Условия, которые могу привести к кровотечению
Почечная дисфункция
Цереброваскулярное заболевание, в том числе шумы над сонной артерией и транзиторная ишемическая атака
Нарушения электролитного обмена, которые могут предрасполагать больного к дисритмии
Инфекционные процессы, в том числе инфекцию мочевыводящих путей и др.
Хроническая обструктивная болезнь легких (ХОБЛ) или инфекции.
Стандартные предоперационные исследования могут включать в себя:
Общий анализ крови
Исследование уровня креатинина и электролитов (аномалии обсуждаются и корректируются с анестезиологом)
Функциональные пробы печени
Тест на метициллинрезистентный золотистый стафилококк
Рентгенография грудной клетки
Электрокардиография (ЭКГ)
Эхокардиография или вентрикулография (для оценки функции левого желудочка)
Коронарная ангиография (для определения степени и местоположения ИБС)
Оценка риска
Модели риска для прогнозирования 30-дневной смертности после изолированного коронарного шунтирования является активной областью исследования. Модели риска являются наиболее часто используемыми предикторами в кардиохирургии.
Общие переменные в моделях учитывают возраст пациента, перенесенный инфаркт миокарда, заболевание периферических сосудов, почечную недостаточность, гемодинамическое состояние. Дисперсии объясняется восемью наиболее важными переменными, которые включают возраст, степень хирургического вмешательства, состояние после операции, уровень креатинина, диализ, шок, хроническое заболевание легких.
Премедикация перед операцией
Целью премедикации является минимизация потребности кислорода в миокарде за счет снижения частоты сердечных сокращений и системного артериального давления, а также улучшения кровотока в миокарде с помощью применения вазодилататоров.
Лекарственные препараты, которые следует принимать до момента операции, следующие:
Бета-блокаторы, блокаторы кальциевых каналов и нитраты
Аспирин
Перед операцией используются препараты:
Темазепам сразу перед операцией
Мидазолам (внутривенно)
Транексамовая кислота (1 г болюса до хирургического разреза с последующей инфузией 400 мг / час во время операции) может использоваться для уменьшения количества послеоперационных кровотечений из средостения и количества используемых продуктов крови (т.е. эритроциты и свежезамороженная плазма).
Обезболивание
Кардиохирургическая операция обычно выполняется под общим эндотрахеальным наркозом.
В редких случаях используются следующие два вида нейроаксиальной блокады (действует на спинной мозг):
Интратекальная инфузия опиоидов
Торакальная эпидуральная анестезия (как правило низкодозированное местное введение анестетика / инфузия опиоидов)
Мониторинг
В дополнение к обычному анестезиологическому мониторингу (ЭКГ, пульсоксиметрия, температура носоглотки, мочеиспускание, газовый анализ), особые требования к мониторингу при кардиохирургии включают в себя следующее:
Инвазивное измерение кровяного давления
Центральный венозный доступ
Чреспищеводная эхокардиография
Неврологический мониторинг
Мониторинг оксигенации головного мозга
Мониторинг давления в легочной артерии
Участки, в которых проводится коронарное шунтирование, включают в себя следующие:
Подкожная вена
Левая внутренняя грудная артерия
Радиальная артерия
Правая внутренняя грудная артерия
Правая желудочно-сальниковая артерия
Нижняя эпигастральная артерия
Короткая подкожная вена
Вены верхних конечностей
Противопоказания
Шунтирование коронарной артерии сопряжено с риском осложнений и смертности и, следовательно, не считается целесообразным к назначению для лиц, не имеющих симптомов, у которых имеется низкий риск инфаркта миокарда. Больные, которым коронарное шунтирование принесет незначительную пользу от также исключаются.
АКШ выполняется у пожилых больных для облегчения симптомов. Несмотря на то, что пожилой возраст не является противопоказанием, АКШ следует с осторожностью назначать у пожилых людей, в особенности старше 85 лет. Такие лица также чаще испытывают осложнения во время и после операции после АКШ. Междисциплинарный подход в работе врачей, который делает акцент на совместном принятии решений для больных со сложным заболеванием коронарной артерии, необходим для того, чтобы предложить больному наилучшие шансы на успешную стратегию реваскуляризации.
Результаты
У больных с многососудистой коронарной болезнью коронарное шунтирование, по сравнению с чрескожным коронарным вмешательством, приводит к уменьшению смертности в долгосрочной перспективе и случаев инфаркта миокарда, а также к снижению необходимости повторных реваскуляризаций (вне зависимости от того, имеются ли у пациентов диабет).
В мета-анализе из 8-ми рандомизированных исследований, включавших в общей сложности 3612 взрослых больных, страдающих диабетом и ишемической болезнью сердца, лечение с помощью АКШ значительно понизило риск смертности от всех причин на 33% в течение 5 лет по сравнению с ЧКВ.
Загрузка…
Шунтирование сердца — это радикальная методика восстановления нормального кровотока в миокарде, в процессе операции врачи создают обходные пути, чтобы обеспечить трофику тканей и предотвратить смертельно опасные осложнения.
Процедура трудная, в среднем у команды врачей и персонала в 8-10 человек уходит около 3-4 часов.
Есть и другое название этой методики — коронарное шунтирование сосудов сердца. Это равнозначные наименования.
Выбор способа, определение тактики хирургического лечения, вообще целесообразность такой терапии. Все эти вопросы решает кардиохирург после полного обследования.
При правильной подготовке, нормальном состоянии здоровья и достаточной квалификации врачей-специалистов риски минимальные.
Суть и виды операции
Чтобы понять, что собой представляет коронарное шунтирование, нужно разобраться в анатомии.
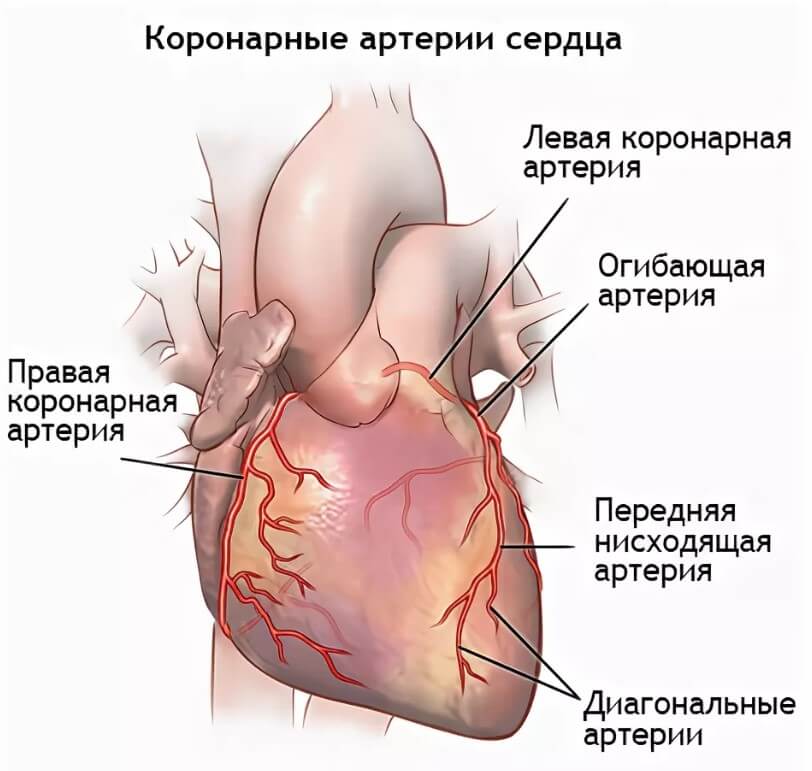
Сердце, его мышечный слой или миокард требует огромного количества ресурсов. Это понятно, учитывая, какая нагрузка ложится на орган. Питание и клеточное дыхание обеспечивается через две крупных ветви, отходящие от аорты. Они называются коронарными артериями.
В свою очередь, правый и левый стволы разделяются на еще более мелкие структуры, а те в свою очередь на дополнительную сеть. Так происходит трофика всего сердца.
При некоторых заболеваниях, например, атеросклерозе, сосуды уже не могут выполнять свою работу и перегонять кровь к нужному месту. В описанном случае причина в том, что на стенках артерий откладываются холестериновые бляшки. Это механические препятствия.
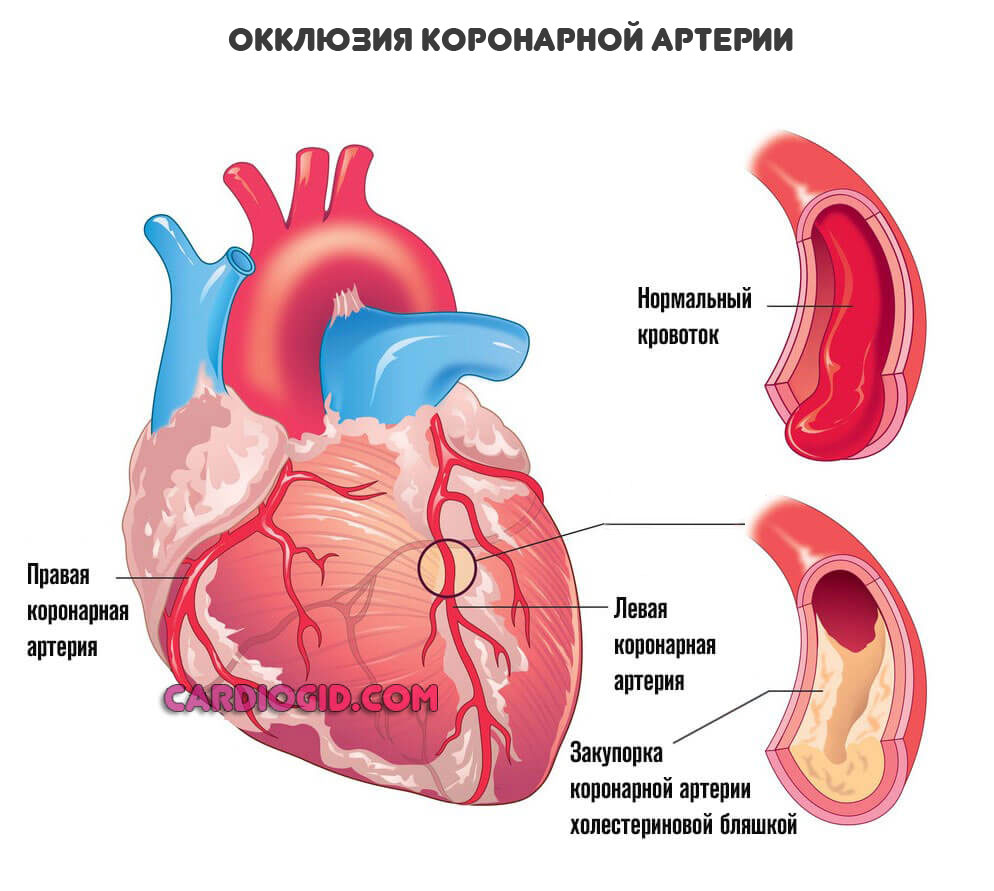
Чем больше образование, наслоение жиров — тем меньшее количество полезных веществ и кислорода в единицу времени получит орган.
Конечный итог — ишемическая болезнь сердца. Также возможна стенокардия. Процессы разные, а суть примерно одна: недостаточный кровоток, нарушение питания и дыхания, постепенное отмирание функциональных тканей самого мышечного слоя, который как раз и обладает сократимостью, перекачивает кровь.
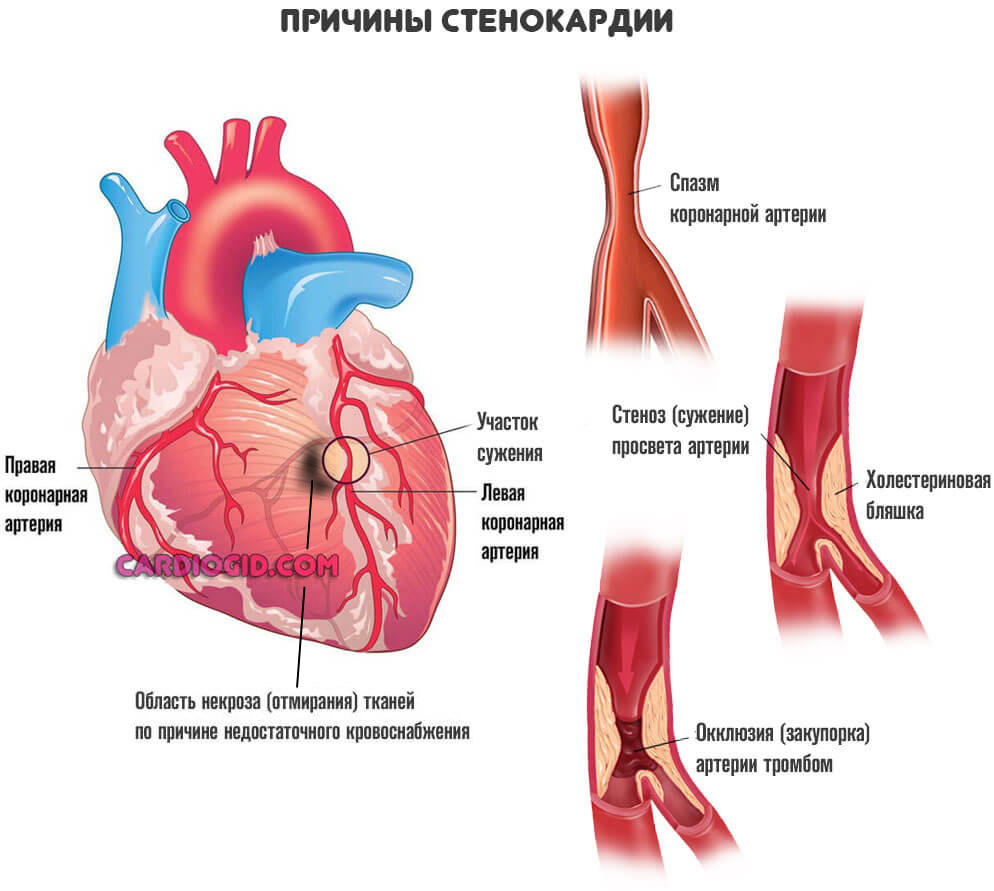
Возможны и другие виновники ишемии. Например, врожденные аномалии развития или тромбы. При условии, что нельзя устранить механические препятствия другими методами (стентированием, баллонированием, то есть расширить участок), прибегают к шунтированию сердца.
Суть можно описать несколькими пунктами:
- Определиться, какой путь может быть основным для обхода. Предстоит соединять коронарную артерию и здоровый сосуд.
- Выбрать вену или другую структуру, которая по размерам, калибру и свойствам могла бы стать шунтом.
- Найти область, которая перекрыта механически или иным образом изменена.
- Создать обходной путь от сосуда-донора до места, куда кровь из-за механического препятствия уже не поступает. Ключевых варианта, какая область может стать источником всего два (см. ниже).
Тем самым, врачи создают искусственную коллатераль. Обходной путь для нормального кровотока.
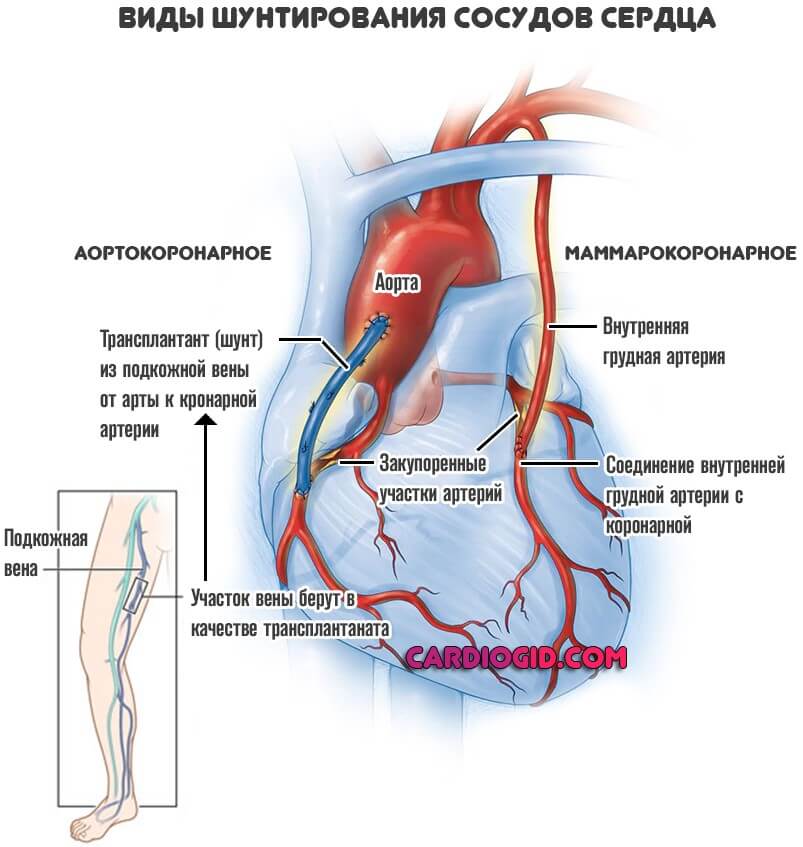
Существует 3 вида кардиошунтирования. Классификацию проводят по сосуду, который становится донором. Это довольно сильно влияет и на эффективность в разных случаях, и на технику самой операции.
Всего можно назвать три ключевых подхода:
- Аортокоронарное шунтирование (АКШ). Классическая методика. В этом случае кровоток к миокарду поступает напрямую из аорты. Чтобы создать такой обходной путь, нужен довольно крупный фрагмент сосуда. Например, участок вены ноги.
- Маммарокоронарное шунтирование (МКШ). Его используют реже. В основном к методики прибегают, если неэффективной оказалась предыдущая. Также такая операция возможна, когда есть противопоказания: тромбозы, аномалии сосудов.
Суть процедуры заключается в соединении внутренних грудных артерий и собственно миокарда, чтобы обеспечить обходной путь. Если поражены сразу обе коронарные структуры, можно создать двойной шунт.

- При незначительных объемах поражения сердца, врачи прибегают к микроинвазивному шунтированию. Это не самый лучший выбор, если имеются атеросклеротические изменения.
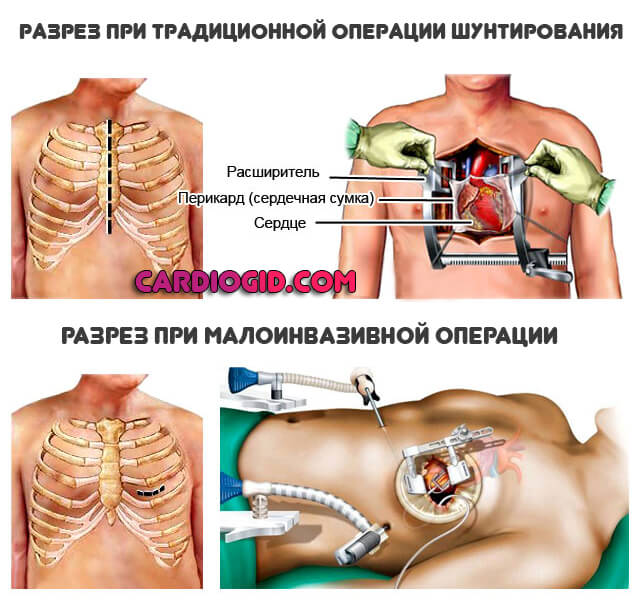
Классифицировать операцию можно и по другому основанию — состояние сердца в момент процедуры. Соответственно, выделяют еще два вида:
- Вмешательство на работающем сердце. Считается куда более трудной методикой терапии, поскольку во время процедуры орган бьется, сокращается. Однако снижаются риски послеоперационных осложнений, реабилитационный период становится куда короче.
- Вмешательство на неработающем сердце. В этом случае пациента приходится подключать к аппарату искусственного кровообращения. В целом, остановка кардиальной деятельности не нормальна и не сулит пациенту ничего хорошего.
После процедуры выше вероятность осложнений, в том числе вторичной ишемии, внезапной остановки сердца. Также возможен отек легких, острые тяжелые воспалительные процессы, которые разрушают миокард.
Тромбозы, в том числе отдаленные, локализованные в сосудах головного мозга — еще один неприятный сюрприз. Вариантов много и все они опасные.
Поэтому долгое время пациент находится в стационаре, а затем под присмотром кардиолога.
Внимание:
Срок восстановления больше в 1.5-2 раза.
Аортокоронарное шунтирование (АКШ) считается золотым стандартом хирургического лечения. Отступать от него или нет, насколько, в какую сторону — зависит от случая. Решение остается за кардиохирургом.
Показания к операции
Оснований для такого лечения довольно мало. Они жесткие, поскольку и сама операция несет огромные риски. Просто так, без четкого понимания, никто не назначает шунтирование. Среди основных показаний:
Развитая стенокардия
Речь идет о процессе, при котором сосуды сужаются резко в ответ на напряжение. Изменение температуры среды, погодных условий. Также при физических нагрузках. Это патологическое состояние называется стенокардией напряжения.
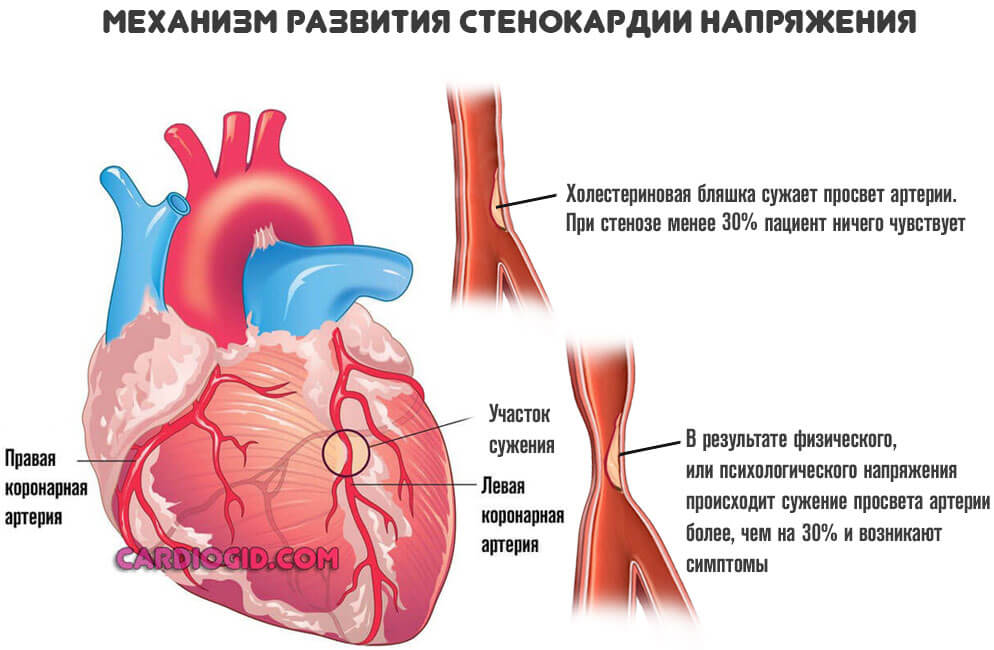
Процесс нестабилен. Его справедливо считают предвестником инфаркта. Как быстро разовьется неотложное состояние, никто заранее не скажет. Поэтому врачи работают в превентивном порядке.
Ишемическая болезнь сердца
Обобщенное наименование для процесса, сопряженного с нарушением местного кровотока. Мышечный орган недополучает кислорода, также полезных соединений.
Поскольку трофика ослабевает, начинаются дистрофические процессы. Ткани сердца отмирают. Но не как при инфаркте — резко, а постепенно.
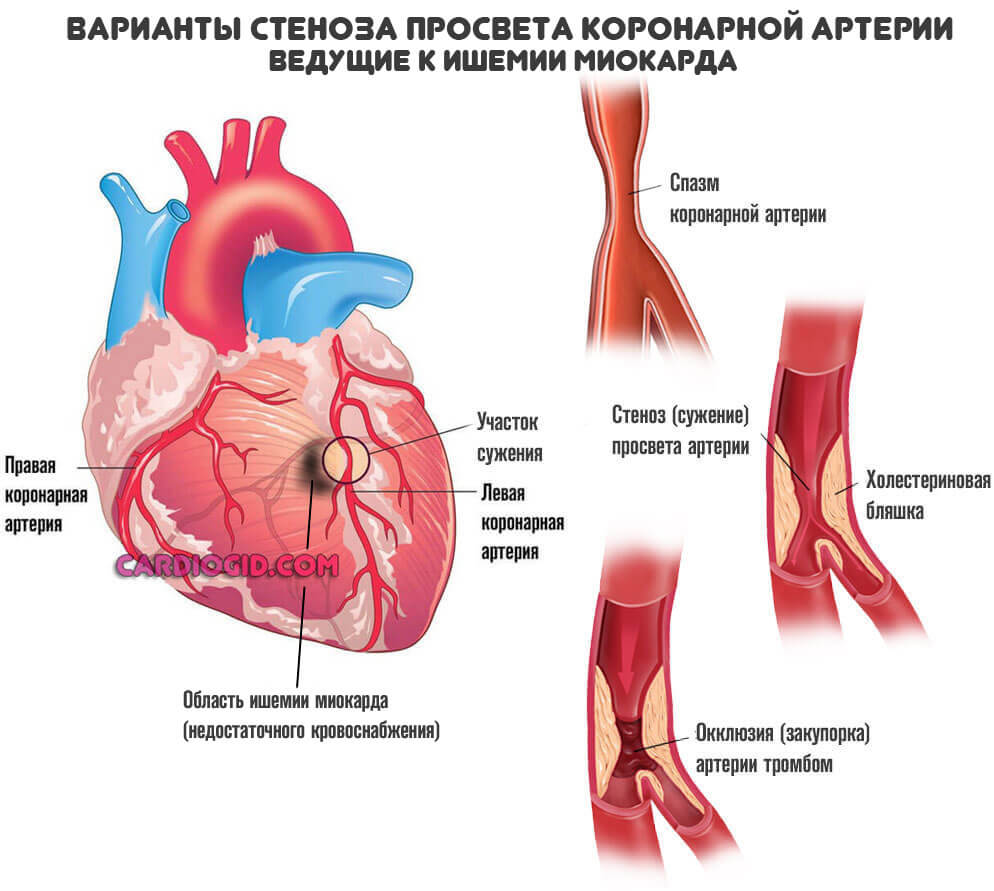
Результат примерно тот же. Снижение выносливости, сократительная способность миокарда падает, начинаются критически опасные осложнений со стороны внутренних органов, мозга.
В конечном итоге наступает инфаркт или инсульт. Чтобы этого не допустить назначают коронарное шунтирование.
Невозможность стентирования или баллонирования
Эти операции тоже направлены не то, чтобы восстановить кровоток в мышечном органе. В то же время, суть совсем иная. Заключается в механическом расширении просвета пораженной артерии. Например, при стентировании используется специальный металлический сетчатый каркас (подробнее об операции читайте в этой статье).
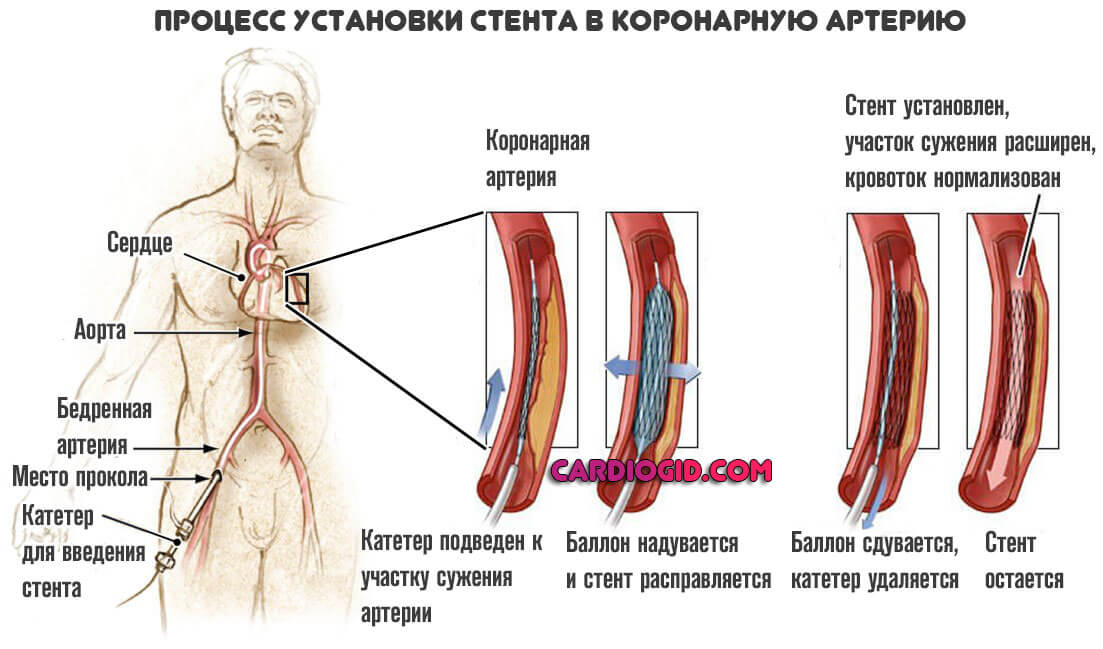
В некоторых случаях смысла в таких мерах нет. Например, если имеет место приобретенный или врожденный порок артерий. Аномальное развитие. В этих случаях необходимо только шунтирование.
Аневризма сосудов сердца
Представляет собой стеночное выпячивание. С одной (мешкоообразное) или сразу двух сторон. Как правило, пораженная артерия уже не способна работать как прежде.
Аневризму нужно удалить, но структура сосуда не позволяет выполнять функции. Потому создают вспомогательный путь. Коллатераль.
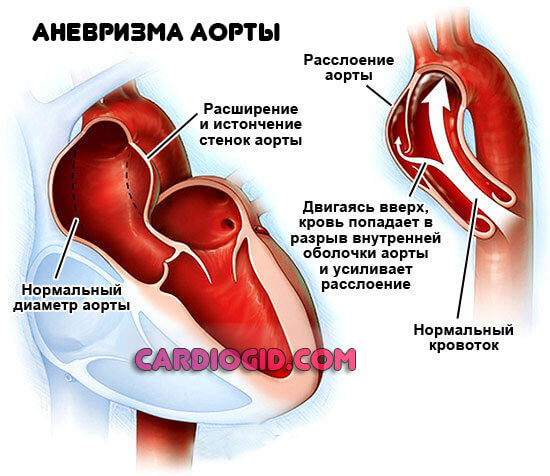
Показаний к шунтированию сосудов сердца не много. На свое усмотрение, врач может назначить операцию в других случаях. Например, при врожденных пороках и прочих состояниях.
Ожидаемые эффекты
Эффективность процедуры разнится, зависит от исходных данных. Как правило, после оперативного лечения пациент может рассчитывать на значительное улучшение состояния.
- Количество приступов стенокардии после шунтирования коронарных артерий падает до нуля. Нет не болевых ощущений, ни прочих симптомов. Это серьезно сказывается на уровне жизни. В положительном ключе.
- Вероятность инфаркта также становится существенно меньше. По разным оценкам, успешное шунтирование сосудов сердца снижает вероятность острого нарушения кровообращения в миокарде в 3-4 раза. Риски выравниваются и становятся примерно такими же, как у здоровых людей.
- Повышается физическая выносливость, переносимость нагрузок. Это результат адекватного питания самого миокарда, мышечной, нервной ткани. Пациент может самостоятельно ходить, в том числе без проблем поднимается по лестницам.
Однако, больным с шунтом все же не рекомендуется превышать допустимую, рекомендуемую норму. Как часто, с какой интенсивностью можно заниматься физической активностью, лучше уточнить у своего кардиохирурга.
- Количество препаратов постепенно уменьшается. Нет необходимости принимать лекарства в прежнем объеме. Хотя определенный минимум все-таки сохраняется. Это поддерживающая мера.
- Риск внезапной смерти также становится ниже.
- Пациент может работать. Выполнять обязанности по дому.
Операция устраняет все возможные риски. Позволяет вернуться к здоровой жизни.
Противопоказания
Оснований для отказа довольно много. Это связано с общей травматичностью и тяжестью операции. Среди них можно назвать:
- Декомпенсированный сахарный диабет. Вызывает генерализованные нарушения работы всех органов и систем. Сосуды страдают чуть ли не в первую очередь. Отсюда повышенная вероятность тромбозов и осложнений. В том числе встречаются и обратные явления. Коагулопатии. Когда свертываемость крови падает.
- Острые инфекционные процессы. Относительное противопоказание. Операцию нельзя делать до тех пор, пока состояние не минует. После лечения и полного восстановления можно прибегнуть к вмешательству. Контролируют динамику по результатам клинических, лабораторных тестов.
- Заболевания легких с декомпенсированой дыхательной недостаточностью. То же самое, пока процесс не отойдет на второй план. Делать операцию пациентам с пульмонологическими болезнями опасно, поскольку резко возрастает вероятность отека легких. Также возможна пневмония после проведенного вмешательства.
- Опухоли, рак. Злокачественные процессы в принципе исключают хирургическое лечение не по профилю. Это большие и совершенно напрасные риски. Поэтому ограничиваются менее радикальными методами. По крайней мере, до тех пор, пока онкологию не устранят или не переведут в стойкую полноценную ремиссию.
- Поражения почек и печени. Суб- и декомпенсированные формы дисфункций. Например, на фоне запущенного нефрита, цирроза.
- Сужение конечных участков коронарных артерий. В этом случае большого смысла от лечения не будет. Нужны другие пути. Хотя формально противопоказаний к шунтированию нет.
- Обширный инфаркт. Опасно вмешиваться, поскольку можно спровоцировать остановку сердца. Или как минимум рецидив неотложного состояния.
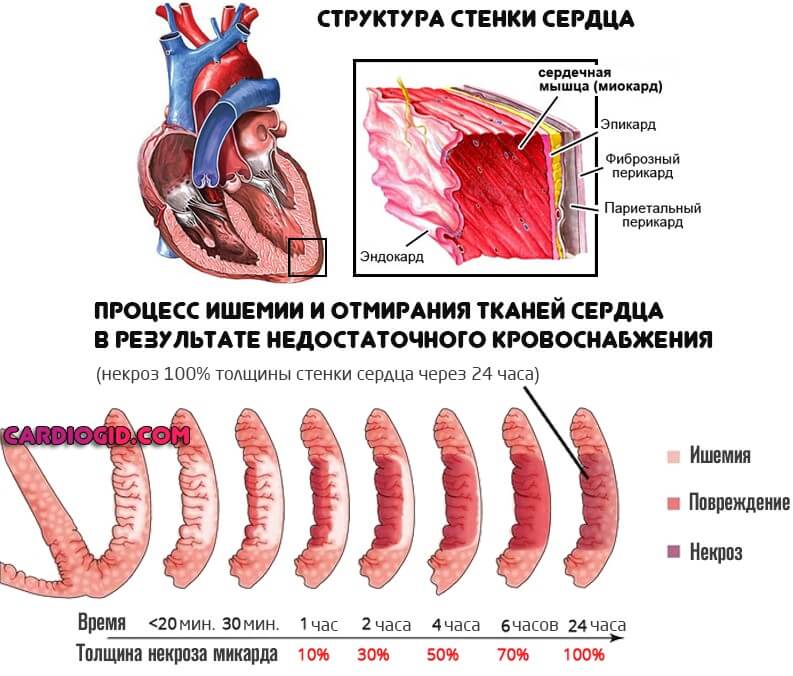
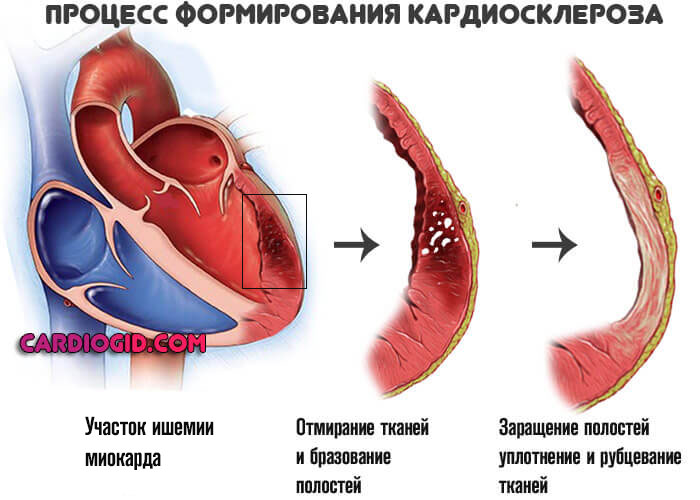
- Выраженный кардиосклероз. Замещение функциональной активной ткани, миоцитов, на рубцовую. Она не способна сокращаться. Операция в этом случае бесполезна, поскольку восстановить кровоток невозможно из-за органических изменений миокарда.
- Декомпенсированная сердечная недостаточность. На запущенных стадиях операция несет слишком большие риски. Потенциальная польза куда меньше вероятных осложнений.
Противопоказания к шунтированию коронарных артерий в основном связаны с общим тяжелым состоянием пациента. Риском, что он не выдержит вмешательство. Потому перед началом проводят полную всестороннюю диагностику.
Подготовка
Обследование — это основа. Правильные мероприятия снижают риск опасных осложнений после операции.
Какие процедуры назначают:
- ЭХО. УЗИ-методика, задача — оценить органическое состояние сердца, миокарда.
- ЭКГ. По результатам строит график, на основании которого можно сделать выводы о функциональных нарушениях со стороны мышечного органа. Назначается в паре с эхокардиографией.
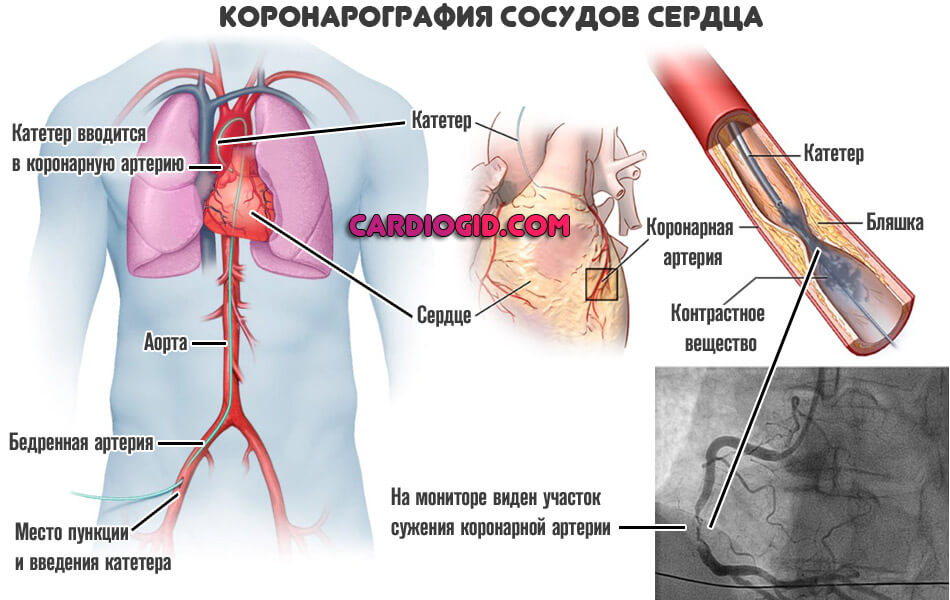
- Коронарография. Обязательная методика. По своей сути — это рентген с контрастным усилением. Позволяет подробно рассмотреть сосуды сердца, исследовать участки сужения и прочие аномалии. Используется в первоочередном порядке.
- ФВД. Функция внешнего дыхания. Ее проводят, чтобы оценить качество работы легких. В том числе при повышенной нагрузке. Это важно, чтоб представлять в каком состоянии дыхательная система.
- Анализ крови общий, биохимия. Чтобы исключить воспалительные процессы.
Исследование мочи. С той же самой целью. - Специальные тесты на инфекционных возбудителей. Реакция Вассермана, анализы на ВИЧ и прочие.
- Консультация анестезиолога. Поскольку предстоит длительный наркоз, нужно ответить на вопросы специалиста. Желательно подробно, не упуская ничего. От этого зависит безопасность.
За сутки до операции пациент отказывается от пищи. Также за несколько дней до начала лечения или даже больше отменяют препараты. Антикоагулянты, прочие опасные. Но строго по усмотрению специалиста. Это нужно, чтобы свести к минимуму риски кровотечений, аритмий.
Выполнение коронарного шунтирования
Операцию по коронарному шунтированию сосудов сердца делают в кардиохирургическом стационаре. Алгоритм процедуры отработан и хорошо известен:
- Пациента вводят наркоз.
- Далее нужно взять участок неповрежденного сосуда, который и будет тем необходимым обходным путем (шунтом). Для этих целей годятся грудная, лучевая артерии или вена ноги. Вопрос решает врач еще до начала мероприятия.
- Следующий шаг — вскрытие грудной клетки, мобилизация тканей, сердца. Создают собственно сам шунт. Если участков сужения или прочего поражения несколько, то больше одной искусственной коллатерали. Как правило, в качестве нового «донора» используют аорту или грудные артерии.
- Шунт проверяют, рану ушивают. Процедуру можно считать оконченной.
Операция длится 3-4 часа. Редко больше. Далее начинается сложный восстановительный период.
Реабилитация
На раннем этапе восстановления пациент находится в реанимации от 2-х до 10 суток. Плюс-минус по потребности. Все это время врачи обрабатывают швы.
- На период до полугода пациенту запрещены тяжелые физические нагрузки. Максимум 3-4 кг без наклона, распределяя вес на обе руки. Поскольку кости грудины только срастаются. Не стоит создавать себе дополнительные проблемы. Чтобы облегчить состояние можно надевать специальные бандажи.
- Ходить нужно, но перетруждаться — запрещено. Медленный шаг. При этом, чтобы избежать венозно-лимфатического застоя рекомендуется надевать специальные компрессионные чулки.
- В течение пары месяцев нужна диета с высоким содержанием железа, витаминов и белка, но переедание исключено, это повышенная нагрузка на сердце.
Внимание:
Пока человек находится в больнице, не может нормально передвигаться, рекомендована дыхательная гимнастика. Так пациент предотвратит воспаление легких.
- После выписки физические нагрузки повышают постепенно. Как только кости грудины срастутся, можно заниматься ЛФК.
Реабилитация продолжается после выписки в специальном центре. Раз в год пациенту рекомендуется посещать санаторий.
Риски и возможные осложнения
Последствия операции, если она сделана правильно, встречаются довольно редко, в среднем, в 5-7% случаев. Зависит от конкретной проблемы.
- Инсульт или инфаркт. Расстройство питания головного мозга и самого сердца соответственно.
- Нарушение процесса сращения грудных костей. Потребует дополнительной медицинской помощи.
- Тромбозы.
- Кровотечения. Обычно на начальной стадии реабилитации. Сразу после операции.
- Болевые ощущения. От них никуда не деться.
- Проблемы с почками.
- Остановка сердца. В результате острого нарушения питания миокарда.
К счастью, действительно серьезные проблемы встречаются редко и польза операции значительно превышает вероятные риски.
Прогнозы и сроки службы шунтов
Перспективы в целом благоприятные. Вероятность инфаркта снижаются в 2-4 раза, то же касается внезапной смерти.
Если сердце не изменено, можно вернуться к полноценной жизни с небольшими ограничениями в физических нагрузках. Операция никак не влияет на ее продолжительность, а уменьшает риски неотложных состояний.
Шунт в идеальных условиях служит около 10-15 лет. Но существуют погрешности. Поэтому стоит рассчитывать на сроки в 7-8 лет или около того.
После ― вновь возникают показания к операции по шунтированию сосудов сердца и нужна вспомогательная терапия.
