Болезнь шейермана мау противопоказания

Болезнь Шейермана-Мау – это заболевание, при котором наблюдается прогрессирующее кифотическое искривление позвоночного столба. Возникает в пубертатном возрасте, одинаково часто встречается у мальчиков и девочек. На ранних стадиях симптоматика стертая. В последующем появляются боли и видимая деформация позвоночника – сутулая круглая спина, в тяжелых случаях возможен горб. В отдельных случаях развиваются неврологические осложнения. Для подтверждения диагноза выполняют рентгенографию, КТ и МРТ. Лечение обычно консервативное, при тяжелых деформациях проводятся хирургические вмешательства.
Общие сведения
Болезнь Шейермана-Мау (юношеский кифоз) – прогрессирующее усиление грудного кифоза. У 30% больных сочетается со сколиозом. Первые проявления возникают у подростков, на этапе наиболее активного роста ребенка. Достаточно распространенная патология, выявляется у 1% детей старше 8-12 лет, одинаково часто поражает девочек и мальчиков. В тяжелых случаях искривление позвоночника может становиться причиной развития неврологических осложнений, затруднять работу легких и сердца.
Причины
Точные причины болезни Шейермана-Мау неизвестны. Большинство специалистов считают, что существует генетическая предрасположенность к развитию этого заболевания. Наряду с этим, в качестве пусковых моментов рассматриваются травмы в период интенсивного роста, остеопороз позвонков, избыточное развитие костной ткани в заднем отделе позвонков, некроз замыкательных пластинок позвонков и нарушение развития мышц спины. Предрасполагающим фактором являются неравномерные сдвиги гормонального баланса и обмена веществ в пубертатном периоде.
Патанатомия
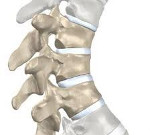
Человеческий позвоночник имеет четыре естественных изгиба: поясничный и шейный отделы изогнуты вперед (лордозы), крестцовый и грудной – назад (кифозы). Эти изгибы появились в результате приспособления к вертикальному положению тела. Они превращают позвоночник в своеобразную пружину и позволяют ему без вреда переносить разнообразные динамические и статические нагрузки. Углы изгибов в норме составляют 20-40 градусов. Позвоночник состоит из множества отдельных костей (позвонков), между которыми расположены эластичные межпозвонковые диски. Позвонки состоят из тела, дужки и отростков. Массивное тело берет на себя нагрузку, дужка участвует в образовании позвоночного канала, а отростки соединяют позвонки между собой.
В норме тела позвонков имеют почти прямоугольную форму, их задние и передние отделы примерно равны по высоте. При болезни Шейермана-Мау несколько грудных позвонков уменьшаются по высоте в передних отделах, приобретают клиновидную форму. Угол грудного изгиба увеличивается до 45-75 градусов. Спина становится круглой. Нагрузка на позвоночник перераспределяется. Ткань межпозвонкового диска «продавливает» замыкательную пластинку и выпячивается в тело ниже- или вышележащего позвонка, образуются грыжи Шморля. Связки, удерживающие позвонки, компенсаторно утолщаются, что еще больше затрудняет восстановление и дальнейший нормальный рост позвонков. Форма грудной клетки меняется, что может приводить к сдавливанию внутренних органов.
Классификация
В травматологии и ортопедии различают следующие стадии болезни Шейермана-Мау:
- Латентный. Страдают дети в возрасте 8-14 лет. Симптоматика стертая. В покое болевой синдром отсутствует или слабо выражен. Возможны неприятные ощущения или неинтенсивные боли в спине после нагрузки. Преобладает постепенно прогрессирующая деформация позвоночника. При осмотре выявляется увеличение угла грудного кифоза либо плоская спина с чрезмерно выраженным поясничным лордозом. Возможно небольшое ограничение подвижности – наклоняясь вперед, пациент не может дотянуться вытянутыми руками до стоп. Избыточный кифоз не исчезает даже при попытке максимально разогнуть спину.
- Ранний. Наблюдается у пациентов 15-20 лет. Беспокоят периодические или постоянные боли в нижнегрудном или поясничном отделе позвоночника. Иногда формируются грыжи диска. В отдельных случаях может возникать компрессия спинного мозга.
- Поздний. Выявляется у больных старше 20 лет. Развивается остеохондроз, грыжи, деформирующий спондилез, спондилоартроз и оссифицирующий лигаментоз. Дистрофическое поражение позвоночника часто становится причиной сдавления нервных корешков, вследствие чего может нарушаться чувствительность и движения в конечностях.
С учетом уровня поражения различают:
- Грудную форму. Выявляется поражение нижних и средних грудных позвонков.
- Пояснично-грудную форму. Поражаются верхние поясничные и нижние грудные позвонки.
Симптомы
Первые проявления болезни Шейермана-Мау появляются в период полового созревания. Как правило, пациент в этот период жалоб не предъявляет. Патология обнаруживается случайно, когда родители замечают, что ребенок начал сутулиться и у него ухудшилась осанка. Примерно в это время больной начинает отмечать неприятные ощущения в спине, возникающие после продолжительного пребывания в положении сидя. Иногда возникают неинтенсивные боли между лопатками. Подвижность позвоночника постепенно ограничивается.
Со временем деформация позвоночника становится все более заметной. Возникает выраженная сутулость, в тяжелых случаях образуется горб. Интенсивность болевого синдрома возрастает, ребенок отмечает постоянную тяжесть и быструю утомляемость спины при нагрузках. Боли усиливаются под вечер и при поднятии тяжестей. При значительном искривлении позвоночника возможно нарушение функций легких и сердца. В отдельных случаях возникает подострое или острое сдавление спинного мозга, сопровождающееся парестезиями, нарушениями чувствительности и движений конечностей.
Диагностика
Врач опрашивает пациента с подозрением на болезнь Шейермана-Мау, выясняя жалобы, историю развития патологии и семейный анамнез (были ли случаи заболевания в семье). Ведущим методом инструментальной диагностики является рентгенография позвоночника. На рентгенограммах определяется характерная картина: увеличение угла грудного кифоза более 45 градусов, клиновидная деформация трех и более грудных позвонков и грыжи Шморля. Для выявления неврологических нарушений назначают консультацию невролога. При наличии таких нарушений пациента направляют на МРТ позвоночника и КТ позвоночника для более точной оценки состояния костных и мягкотканных структур. Также может быть назначена электромиография. Межпозвонковая грыжа является показанием к консультации нейрохирурга. При подозрении на нарушения функции органов грудной клетки необходима консультация пульмонолога и кардиолога.
Лечение болезни Шейермана-Мау
Лечением занимаются врачи-ортопеды и вертебрологи. Терапия длительная, комплексная, включает в себя ЛФК, массаж и физиотерапевтические мероприятия. При этом решающее значение в восстановлении нормальной осанки имеет специальная лечебная гимнастика. В течение первых 2-3 месяцев упражнения нужно делать ежедневно, в последующем – через день. Выполнение комплекса упражнений занимает от 40 мин. до 1,5 часов. Необходимо помнить, что при нерегулярных занятиях лечебный эффект резко снижается.
ЛФК для устранения кифоза и восстановления осанки включает в себя 5 блоков: укрепление мышц грудного отдела позвоночника, укрепление мышц ягодиц, расслабление мышц поясницы и шеи (при кифозе эти мышцы постоянно находятся в состоянии повышенного тонуса), растяжение грудных мышц, дыхательные упражнения. Занятия обычной физкультурой также полезны, однако физическая активность должна быть целенаправленной, продуманной с учетом противопоказаний и возможных последствий.
Так, при болезни Шейермана-Мау противопоказаны занятия с отягощениями более 3 кг для женщин и более 5 кг для мужчин. Не рекомендуется накачивать грудные мышцы, поскольку они начинают «стягивать» плечи вперед. Нельзя заниматься «прыжковыми» видами спорта (баскетбол, волейбол, прыжки в длину и т. д.), поскольку интенсивная одномоментная нагрузка на позвоночник может спровоцировать образование грыж Шморля. Плавание полезно при правильной технике (когда задействуются мышцы не только груди, но и спины), поэтому лучше взять несколько уроков у инструктора.
Хороший результат обеспечивает профессиональный массаж. Он улучшает кровообращение в мышцах спины, активизирует обмен веществ в мышечной ткани и делает мышцы более пластичными. Пациентам с кифозом ежегодно рекомендуется проходить не менее 2 курсов массажа продолжительностью в 8-10 сеансов. Схожий лечебный эффект наблюдается и у лечебных грязей. Курсы грязелечения также проводят 2 раза в год, один курс состоит из 15-20 процедур.
Кроме того, пациентам с болезнью Шейермана-Мау рекомендуют подобрать правильную мебель для работы, сна и отдыха. Иногда необходимо носить корсет. Медикаментозное лечение обычно не требуется. Прием препаратов для укрепления скелета (кальцитонин) показан в крайних случаях – при выраженной деформации позвонков и крупных грыжах Шморля. Нужно учитывать, что подобные препараты имеют достаточно большой список противопоказаний (в том числе по возрасту), могут провоцировать кальцификацию связок и образование камней в почках, поэтому их следует принимать только по назначению врача.
Показаниями к хирургическим вмешательствам при болезни Шейермана-Мау являются угол кифоза более 75 градусов, стойкие боли, нарушение работы органов дыхания и кровообращения. В ходе операции в позвонки имплантируются металлические конструкции (винты, крючки), позволяющие выравнивать позвоночник при помощи специальных стержней.
Среди проблем позвоночника существует ряд заболеваний, которые начинают развиваться только в детском и подростковом возрасте.
Конечно, это не означает, что они с возрастом проходят, но свое начало и развитие они получают исключительно у детей и подростков, поэтому родители должны проявлять повышенное внимание к осанке детей.
К таким заболеваниям относиться болезнь Шейермана-Мау (кифоз), который начинает проявляться в школьном возрасте.
Болезнь спины Шейермана-Мау — что это такое?

Болезнь Шейермана-Мау, такое название получил прогрессирующий кифоз позвоночника, который начинается в подростковом возрасте и выражается в частичной его деформации.
Оно одинаково часто может диагностироваться у девочек и мальчиков, организм которых начинает быстро расти, а в силу некоторых особенностей позвоночник не справляется с возрастающей нагрузкой и начинает деформироваться специфическим образом.
По статистике заболевание встречается у 13 % детей.
Кифоз может быть патологическим или физиологическим и развивается в верхнем отделе позвоночника, с деформацией дисков и запирающих пластин. Впервые ее описал доктор Шейерман в 1921 году.
Симптомы и признаки

Признаки и симптомы заболевания появляются в возрасте от 10 до 16 лет, когда идет активная фаза роста позвоночника.
Диагностировать заболевание на ранних сроках достаточно сложно, ведь искривление заметно не сразу и не вызывает выраженного болевого симптома.
Выявляется заболевание тогда, когда уже есть значительное выпячивание грудной клетки и пациент чувствует острые боли в районе лопаток.
Нередко кифоз сочетается со сколиозом, но деформация нервных окончаний не начинается, а вся нагрузка переходит на грудную клетку, вследствие чего затрудняется дыхание и работа сердца.
Вершина изгиба кифоза локализуется чаще всего в 7-9 позвонках груди или 10 грудного и 1-го поясничного. Угол искривления может достигать максимально 75 градусов, при норме до 30 градусов.
Под воздействием увеличенной нагрузки происходит перенапряжение мышц и связок уплотняется поясничный лордоз, таким образом, спина становиться визуально плоской, а грудь чрезмерно выпяченной.

Если естественные изгибы позвоночника становятся более выраженными, или же наоборот, значительно выпрямляются, это уже патология.
Существует нормальный и патологический лордоз.
О симптомах и причинах развития лордоза, а также о его лечении и профилактике читайте на нашем сайте.
К симптомам заболевания можно отнести:
- боли между лопатками;
- изменение осанки;
- последствия травм (ушибов и переломов);
- паралич мышц;
- затруднение дыхания.
Если вы заметили визуальные изменения или ребенок жалуется на боли в спине, то это повод срочно обратиться к хирургу и неврологу.
Причины возникновения искривления спины в юношеском возрасте
Исследователи заболевания называют несколько причин развития кифоза у подростков и юношей:
- нарушение кровообращения;
- избыточный рост тканей позвоночника;
- генетическая предрасположенность;
- нарушение обмена веществ.
Из-за нарушения кровообращения происходит омертвление замыкательных пластин позвонков и нарушается их рост, вследствие чего позвонок приобретает форму клина. В случае если по какой-то причине начинается аномальный избыточный рост частей позвоночника, то для перераспределения нагрузки, происходит нарушение строения здоровых позвонков.
В случае если нарушен обмен кальция в организме также происходит деформация позвонков и тканей рядом с ним. У родителей, у которых был диагностирован синдром в юном возрасте, практически всегда дети страдают тем же заболеванием.
Необходимо отметить, что заболевание начинается не из-за одной какой-то причины, а из-за совокупности нескольких проблем в организме ребенка. Не последнюю роль играет и чрезмерная нагрузка на спину в подростковом возрасте.
Стадии
Заболевание имеет достаточно медленное течение и проходит 3 основные стадии:
- латентная;
- ранняя;
- поздняя.
Каждая из этих стадий имеет ряд характеристик и клинических проявлений.
Латентная
Проявляется возрасте от 8 до 15 лет, при этом ребенок практически не жалуется на наличие болей, за исключением времени после физической нагрузки, и то чаще всего эти боли более походят на сильную усталость, нежели на болевой синдром.
Выявить эту стадию заболевания сложно, для этого проводят серию тестов на подвижность, тогда при наклоне вперед ребенок не может достать до пола, из-за того что происходит выпячивание грудной клетки.
Ранняя
В возрасте от 15 до 20 лет начинают, провялятся неврологические проблемы, а именно люмбалгия и синдром компрессии позвоночника, при этом имеют место постоянные ноющие боли вверху спины, между лопатками и в пояснице.
Поздняя
Начинает развиваться у молодых людей старше 25 лет, когда начинают активно формироваться дистрофические изменения в позвоночнике, которые приводят к достаточно тяжелым заболеваниям.
Возможные последствия и прогноз для пациента

Если выявленное заболевание не лечить и пустить все на самотек, то начнет увеличиваться угол искривления позвоночника и будут ущемляться корешки нервных окончаний, на позвоночник будут оказываться компрессионное сдавливание, которое приведет к появлению грыж.
Среди сопутствующих заболеваний оказываются: спондилез, гиперлордоз, лигаментоз, заболевание, при котором кальций начинает откладываться в хрящевой ткани и связках, также будет нарушаться подвижность суставов и изменение количества изгибов позвоночника.
В месте деформации позвоночника будет формироваться горб.
Вследствие деформации грудной клетки, будут повреждаться легкие и сердце, нередко страдает желудочно-кишечный тракт. Также при ущемлении нервных окончаний может развиться паралич конечностей или нарушиться их чувствительность и кровообращение.
Методы диагностики
При посещении врача могут проводиться следующие методы диагностики:
Осмотр пациента

Необходим для получения полной картины анамнеза. В ходе него проводят ряд тестов – упражнений, которые показывают степень подвижности позвоночника.
Рентгенологический снимок

Необходим для того чтобы оценить количество и степень изменений в позвонках и зонах роста.
МРТ

Диагностика назначается для уточнения состояния позвоночника, наличия грыж и повреждение тела позвонков.
На первой стадии заболевания поставить диагноз болезнь Шейермана-Мау практически невозможно, его часто путают с другими заболеваниями позвоночника.
На 2-й и 3-й стадии отчетливо видны деформации на рентгенологических снимках, а на 3-й стадии МРТ покажет развитие сопутствующих заболеваний и состояние нервных корешков.
Лечение

Для лечения заболевания применяют или консервативное лечение, или оперативное.
Принимать решение может только квалифицированный врач, который, прежде всего, будет заботиться о здоровье ребенка и о его дальнейшей трудоспособности.
К консервативному методу лечения относится:
- массаж;
- ЛФК;
- физ. процедуры;
- мануальная терапия;
- иглоукалывание;
- медикаментозное снятие болей.
Нередко в рамках консервативного лечения назначают ношение корсета, который помогает поддерживать правильную осанку.
На ранней стадии именно лечебная физкультура помогает остановить деструктивные изменения за счет укрепления мышц.
На последующих стадиях подход к лечению должен носить комплекс мероприятий, при которых может использоваться в вытяжение, медикаменты, купирующие боль и воспаление.

Как для взрослых, так и для детей корсет для выпрямления осанки является необходимой и распространенной вещью.
Именно благодаря корсетам, многие проблемы со здоровьем очень быстро решаются.
Правильная осанка – залог здоровья и профилактика многих болезней спины.
Для улучшения состояния костной ткани назначают кальций и витамин D, для восстановления и питания хрящевой ткани назначают препараты – хондопротекторы. Все препараты назначает только врач.
В процессе лечения пациента освобождают от занятий на уроке физкультуры, ему можно заниматься лечебной ходьбой, плаваньем или ездить на велосипеде. В домашних условиях необходимо выполнять упражнения для укрепления брюшного пресса.
Оперативное вмешательство назначается только в тяжелых случаях, когда консервативные методы не действуют, а боли и деформация нарастают. В случае если угол искривления достигает 50 градусов, то без оперативного вмешательств нельзя обойтись, при этом устанавливается система «мост», которая выпрямляет поврежденный позвоночник.
Если у ребенка деформация нарастает до максимального искривления в 75 градусов, то назначают 2 последовательные операции, в ходе которых удаляют деформированные позвонки и устанавливают конструкцию для поддержания позвоночника.
При проведении оперативного вмешательства всегда велики риски повреждения нервных окончаний и наступления инвалидности.
Комплекс упражнений

Лечить в домашних условиях это заболевание невозможно, для выполнения упражнений ЛФК нужно находиться в лечебном учреждении для контроля состояния.
Упражнения выполняют в перерывах между ношением лечебного корсета.
Упражнения подбирает врач – ортопед, основываясь на состоянии здоровья пациента и степени искривления.
Комплекс упражнений включает в себя:
- Исходное положение: стоим прямо, ноги на ширине плеч. Распрямляемся, разворачиваем плечи и тянем голову вверх. В процессе голову нужно плавно поворачивать в стороны, а позвоночник держать ровно. Выполняем разворот на вдох, на выдох возвращаемся в исходное положение до 5 раз;
- Исходное положение: стоим прямо, ноги на ширине плеч, а спина прямая. Постепенно, на вдох, запрокидываем голову назад, на выдох возвращаемся в исходное положение. Потом на вдох запрокидываем голову вперед, на выдох плавно возвращаемся, в каждую из сторон запрокидываем голову до 5 раз;
- Исходное положение: стоим прямо, ноги на ширине плеч, а спина прямая. На вдох плавно поворачиваем голову с начала в права, на выдох возвращаемся в исходное положение, вдох — поворачиваемся налево, выдох — исходное положение, таких повторов в каждую сторону до 5 раз, амплитуду поворота можно слегка увеличивать.
- Лежа на полу, обхватываем колени руками и выполняем плавные покачивания на спине вперед-назад , до 20 раз;
- Исходное положение: стоим прямо, ноги на ширине плеч. Выполняем плавные движения тазом вначале в права, а затем влево. С каждым поворотом нужно постараться и сделать глубокий наклон.
Если выполнять эти упражнения регулярно, на протяжении нескольких месяцев и лет, то заболевание прекратит свое развитие. Оптимальным считается выполнение упражнений 3 раза в неделю минимум по 40 минут.
Врач может несколько расширить этот перечень упражнений, добавить к ним упражнения на специальных тренажерах. Важно не забывать о дыхательной гимнастике и укреплении всего организма.
Меры профилактики

Для профилактики возникновения заболевания важно выполнять регулярную гимнастку, которая будет укреплять брюшной пресс, мышцы спины, и поддерживать позвоночник в отличном состоянии.
Не забывайте укреплять плечевой пояс и избегайте чрезмерной физической нагрузки.
Ребенку важно носить ранец, даже если у него нет проблем со спиной, также нужно чтобы постель была досрочно жесткой без вмятин и провалов.
Важно контролировать вес ребенка и не допускать его избыток, для питания важно выбирать качественную растительную, мясную и молочную пищи, избегаю вредных пищевых добавок. Очень важно, чтобы в рационе ребенка было достаточное количество кальция и белка.
Также для профилактики отлично подходят занятия плаваньем, велосипедный спорт и спортивная ходьба.
Если заболевание было выявлено, то на протяжении всего юношеского возраста нужно находиться на диспансерном учете и проходить регулярные осмотры, даже если нет болей и визуальных дефектов.
Часто задаваемые вопросы
У родителей и детей часто возникают вопросы о том, можно ли полностью победить заболевание и как оно будет вести себя в будущем? Даже если заболевание было выявлено на 1-й стадии в возрасте 8-10лет и лечение дало положительную динамику, важно не прекращать профилактических мероприятий на протяжении всей жизни для того чтобы не развивались другие заболевания позвоночника.
Берут ли в армию?
В случае если заболевание было во время выявлено и профессионально пролечено, патологические процессы остановились, и заболевание не имеет развития, на протяжении нескольких лет, то молодого человека могут признать годным к строевой службе, для этого назначают рентгенологических снимок, для уточнения состояния позвоночника.
Если де заболевание было выявлено после 16 лет или лечение было неэффективным, то чаще всего молодого человека признают негодным для строевой службы. Делают это для того чтобы из-за физических нагрузок болезнь не начала прогрессировать и не увеличивала количество болей. Для уточнения диагноза назначают рентген-снимок и МРТ.
Может ли болезнь появиться у взрослых?
У взрослых проявляется 3-я стадия заболевания, которое может прогрессировать несколько десятков лет, до момента своей яркой выраженности. Первичный кифоз у людей старше 25 лет носит другое название и имеет некоторые другие причины и симптоматику.
Дают ли инвалидность?
Эта болезнь не считается врачами противопоказанием для работы и, сама по себе не может стать основанием для получения инвалидности. Основанием для получения группы инвалидности может стать наличие сопутствующих заболеваний, которые ограничивают подвижность, выраженный болевой синдром, нарушения в костной ткани, которые также влияют на подвижность человека. Решение о направлении на медицинскую комиссию для получения инвалидности принимает лечащий врач, который должен подробно описать симптоматику и самочувствие больного.
Это коварное заболевание может развиваться годами и не давать о себе знать, особенно если ребенок малоподвижен и имеет лишний вес, поэтому очень важно контролировать осанку ребенка и его самочувствие, а при появлении малейших подозрений начинать безотлагательное лечение, которое поможет остановить деструктивные изменения в состоянии позвоночника ребенка или подростка.
| Важно не останавливаться при наличии положительной или отрицательной динамики, в среднем для победы над болезнью нужно потратить не меньше 12 месяцев. При условии соблюдения всех назначений, правил и требований заболевание можно остановить и достигнуть стойкой ремиссии. | |
