Холеграфия показания и противопоказания
Внутривенную холеграфию производят с помощью трииодированных дериватов бензола, связанных с кислотными группами. Все эти препараты, будучи введенными в кровь, циркулируют в ней в соединении с альбуминами сыворотки. Только часть препарата, не успевшая связаться с белками крови, захватывается и выделяется почками.
Основная же часть (около 90%) улавливается печенью, выделяется в неизмененном виде гепатоцитами с желчью, обеспечивая отображение на рентгенограммах крупных желчных протоков и желчного пузыря.
Холеграфия. Вечером накануне исследования рекомендуется легкий ужин. Запрещается прием слабительных средств. Утром просят больного не есть, не курить и не принимать лекарственных препаратов. Значительно снижается частота и тяжесть побочных реакций, если до холеграфии назначают антигистаминные препараты.
Больным с аллергическими реакциями в течение 3 дней дают бенадрил и преднизолон. Перед внутривенной инъекцией целесообразно выпить 2—3 чашки чая. Первоначально в вену вводят 2 мл контрастного вещества и выжидают 3 мин, чтобы убедиться в отсутствии анафилаксии.
Затем медленно вливают оставшиеся 18 мл препарата. Инъекция должна продолжаться 5—10 мин; столь длительный срок необходим для более полного связывания препарата белками плазмы и снижения выраженности побочных явлений.
Рентгенограммы производят при горизонтальном или вертикальном положении больного. Съемку при горизонтальном положении следует выполнять при повороте больного под углом 30°, чтобы изображение поясничных позвонков не наслоилось па тень общего желчного протока и двенадцатиперстной кишки.
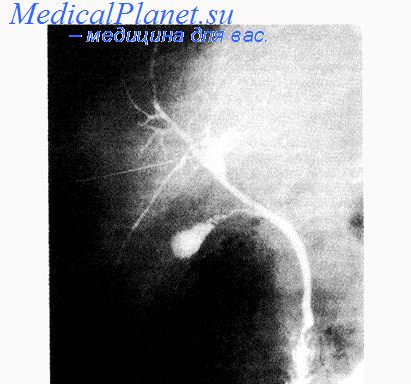
Во всех случаях, когда тень желчных протоков очень слабая или общий желчный проток расширен, или на изображение протоков проецируются скопления газа в кишечнике, необходимо прибегнуть к зонографии или томографии. Зонографию производят при угле качания трубки томографа 5—10°, достаточно выделить 2—3 слоя. При положении больного на животе глубины выделяемых слоев те же, но в формулах вместо знака «плюс» используют знак «минус».
Для изучения дистальной части общего желчного протока Wise (1962) рекомендовал производить томографию в боковой проекции.
Если на снимке через 20 мин после окончания инъекции нет изображения желчных протоков, больному вводят 0,5 мл 1% раствора морфина или 0,5 мл 1% раствора пилокарпина. Эти препараты вызывают повышение резистентности сфинктера Одди и способствуют более интенсивному и длительному наполнению желчных путей.
Абсолютным противопоказанием к холеграфии считаются острая дистрофия печени, тяжелая почечная недостаточность или сочетанные поражения печени и почек. К числу относительных противопоказаний принадлежат декомпенсация сердечной деятельности, в особенности с нарушениями ритма сердца, гиперфункция щитовидной железы, тетания.
После введения атропина, платифиллина, папаверина изображение желчных путей оказывается слабым или вообще отсутствует. Поэтому холеграфию не следует производить на фоне лечебного применения спазмолитических препаратов.
Известное распространение в последние годы получила методика инфузионной холеграфии. Она используется в двух основных модификациях. При кратковременной инфузии больному вводят в вену капельным способом контрастное вещество из расчета 0,6— 0,9 мл/кг в 150—200 мл 5% раствора глюкозы в течение 20— 40 мин.
Crocella и соавт. (1971) применяли 30% раствор глюкозы, а для предотвращения гипергликемии добавляли в раствор 20—25 ЕД инсулина. Холеграфию с кратковременной инфузией контрастного вещества мы считаем показанной в тех случаях, когда при пероральной холецистографии не получено тени желчного пузыря и имеется подозрение на поражение поджелудочной я^елезы или повышепие билирубина в крови. П. Помаков (1973) рекомендовал при высокой билирубинемии добавлять в контрастный раствор 1 г витамина С и 0,05 г витамина B1.
Второй модификацией является долговременная инфузия — введение того же коктейля в течение 6—12 ч. Ее используют у больных с гипоальбуминемией и билирубинемией выше 0,03 г/л.
Инфузионная холеграфия обладает некоторыми преимуществами перед обычной методикой. Во-первых, при ней заметно снижается процент и выраженность побочных явлений. Во-вторых, изображение желчных протоков держится дольше, что облегчает проведение томографии.
— Читать далее «Холангиография. Техника холангиографии.»
Оглавление темы «Диагностика патологии печени и желчных путей.»:
1. Рентгенологическая картина толстой кишки после операции. Толстая кишка после резекции.
2. Методы исследования желчных путей. Лучевые методы исследования желчных путей.
3. Холеграфия. Показания и противопоказания к холеграфии.
4. Холангиография. Техника холангиографии.
5. Холангиография на операционном столе. Аномалии развития печени и желчных путей.
6. Аномалии печени. Методы диагностики аномалий печени.
7. Поликистоз печени. Диагностика поликистоза печени.
8. Атрезия желчных протоков. Диагностика атрезии желчных протоков.
9. Аномалии развития желчного пузыря. Диагностика аномалий желчного пузыря.
10. Аномалии развития сосудистых систем печени. Аномалии портальной гипертензии.
Холеграфия (холецистография) — это рентгенологическое исследование желчных путей после введения контрастного вещества. Внутривенная холеграфия применяется для оценки состояния желчевыводящих путей и является единственным способом изучения концентрационной способности желчного пузыря.
Другие методы холеграфии, особенно при решении вопроса о возможном оперативном вмешательстве на желчных путях, резко сузились с внедрением в клиническую практику методов ультразвукового и рентгенологического исследований.
Подготовка к холеграфии
Подготовка пациента к холеграфии начитается утром, в этот день запрещается еда, курение и прием лекарств. При медленном внутривенном введении рентгеноконтрастного вещества; возможность возникновения побочных эффектов уменьшается объектов кишечник, женские половые органы, сосуды.
При помощи холеграфии можно исследовать положение, величину и форму желчного пузыря, обнаружить его деформацию или ограничение смещаемости при наличии спаек.
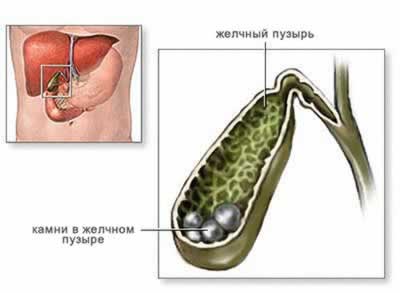
Анализ хода наполнения пузыря позволяет судить о его концентрационной способности, а анализ опорожнения — о его двигательной способности. Если в пузыре имеются камни, то они обусловливают неоднородность его тени, появление в ней дефектов наполнения (рис. 2). Отсутствие тени желчного пузыря при наличии изображения желчных протоков — признак непроходимости пузырного протока.
Главным достоинством холеграфии является возможность судить о положении, калибре и проходимости внутри- и внепеченочных желчных протоков. При нарушении функции сфинктера Одди, а также при наличии в протоке конкрементов наблюдается его расширение.
Показания к холеграфии
Показания к холеграфии назначают при необходимости рентгенологического исследования желчных протоков (в том числе у больных, перенесших холецистэктомию), а также у всех больных, у которых при холецистографии не получена тень желчного пузыря.
Противопоказаниями служат тяжелые поражения печени, почек и сердечно-сосудистой системы, непереносимость йода. В целях предупреждения возможных побочных явлений (головокружение, тошнота, рвота и др., в редких случаях коллапс) рекомендуется применять антигистаминные препараты (депрессии).
Противопоказания холеграфия
Абсолютными противопоказаниями к холеграфии являются острые заболевания печени и почек, непереносимость йодистых препаратов.
В период подготовки пациенты должны соблюдать диету, ограничивающую продукты, способствующие газообразованию. Лицам, склонным к аллергическим реакциям, назначают антигистаминные средства в течение трех дней.
Виды холецистографии
Холецистография может проводиться разными методами:
Пероральная
Больной выпивает контрастное вещество приблизительно за 15 часов до исследования. Обычно контраст принимается вечером накануне исследования после ужина, контрастное вещество запивается сладкой водой или чаем. За ночь контраст всасывается из тонкого кишечника в кровь. Из крови вещество попадает в печень, протоки, опускается до желчного пузыря. Благодаря этому получается четкое изображение органа на рентгенограмме. Рентгеновские снимки выполняются на следующий день утром.
Внутривенная
Метод основывается на способности контраста всасываться в первые минуты после внутривенного введения. Контрастирование желчных протоков наступает через 10-20 минут и примерно через 1,5 часа желчного пузыря. Рентгенограммы делают через определенные промежутки времени после введения контраста. Далее человеку дается желчегонный завтрак, после которого проводится исследование эвакуаторной функции желчного пузыря. Этот метод позволяет получить более четкую картинку, обнаружить конкременты, определить степень сужения, деформации стенок.
Инфузионная
Введение препарата тоже происходит внутривенно, но очень медленно. Благодаря этому не появляются нежелательные побочные реакции, которые могут возникнуть при струйном введении препарата. Возможно использование техники при функциональной недостаточности печени.
Чрескожная
Этот метод контрастирования проводится при наличии выраженного нарушения функций печени. Происходит пункционным введением контрастного вещества в желчные протоки и пузырь. Метод часто приводит к развитию осложнений. К ним относится аллергия, сепсис. В 1% случаях наблюдается летальный исход. По этой причине чрескожная холецистография в последние годы не используется.
Видео: Рентген, холеграфия, ЭРХПГ желчевыводящих путей
Холецистография – уникальный метод диагностирования состояния жёлчного пузыря и жёлчных протоков посредством использования свойств рентгеновского излучения. Благодаря этому способу удаётся визуализировать на снимках полый пузырь и его протоки более чётко и подробно, чем, например, при ультразвуковом исследовании, за счёт введения пациенту контрастного препарата – вещества с содержанием йода. Такой метод диагностики, хотя и не является абсолютно безопасным, достаточно часто используется, если у пациента подозреваются заболевания жёлчных путей или пузыря, наличие в них камней, новообразований, воспалений или иных патологий.
Холецистография – суть и цели исследования
Диагностические методы, использующие рентгеновские лучи для получения изображения внутренних органов человека, начали применяться в медицине ещё в первой половине 20 столетия. Благодаря открытию Х-лучей в 1895 году, наука того времени получила мощный инструмент для изучения костной, мышечной, соединительной и иных видов тканей, а также органов и сосудистой системы без применения хирургического вмешательства.
Рентгенография жёлчного пузыря с использованием контраста впервые экспериментально было проведена в 1923-1924 годах. Тогда учёные внутривенно вводили натриевую соль тетрайодфенолфталеина собакам, после чего осуществляли фиксацию изображения органа на снимках. Многие теоретики и практики медицины осуществляли разработку этого метода в дальнейшем, приложив все усилия для того, чтобы эксперимент, проведённый на животных, стал полноценным способом обследования жёлчных путей и пузыря человека. Я.Г. Диллон, А.А. Лемберг, Н.Е. Штерн, Н.Ф. Мордвинкин и другие учёные работали в направлении изучения возможностей контрастной рентгенографии жёлчного пузыря и жёлчных протоков.
С изобретением в 1946 году специального контрастирующего вещества – дийодированного производного а-фенилпропионовой кислоты – процедура стала немного более безопасной для здоровья человека. Билитраст, а также синтезированные позже везипак, триодан, цистобил, телепак позволяют увеличить процент положительных холецистографий: примерно в 50-70% исследований удаётся достичь качественного изображения внутрипечёночных жёлчных протоков.
С какими целями лечащий врач может назначить проведение процедуры? Обследование проводится для:
- установления размеров и контуров жёлчного пузыря;
- оценки сократимости стенок органа;
- отображения размеров и контуров жёлчных протоков;
- выявления камней в пузыре и протоках;
- подтверждения наличия воспалительных или опухолевых процессов.
Жёлчный пузырь и жёлчные протоки: анатомия и функционирование
Жёлчный пузырь имеет вид небольшого грушевидного мешочка. Главная его функция – накопление жёлчи, вырабатываемой печенью. Анатомически в пузыре различают дно, стенки или среднюю часть, и шейку, при этом дно имеет более широкий диаметр, а далее стенки и шейка постепенно сужаются. Длина пузыря составляет от 8 до 12 сантиметров, ширина – 3-5 сантиметров. Стенки жёлчного пузыря имеют небольшую толщину. Окрас органа – тёмно-зелёный или серо-зелёный.
От проксимальной узкой части – шейки пузыря – отходит пузырный проток, имеющий вид полой трубки. Соединяясь с печёночным протоком, он образует общий жёлчный проток.
Пузырь расположен на висцеральной стороне печени, он залегает в специальной ямке в органе. Это углубление разделяет передний отдел правой доли печени и квадратную долю. Дно пузыря направлено к нижнему краю печени, шейка смотрит в сторону печёночных ворот. В месте, где тело пузыря переходит в шейку, обычно находится функциональный изгиб, и шейка лежит под некоторым углом к телу.
Пузырь прилегает к ямке своей передней поверхностью, где соединяется с фиброзной оболочкой печени. Его поверхность, направленная к брюшной полости, покрыта висцеральной брюшиной, которая переходит с печени на пузырь.
Стенки жёлчного пузыря состоят из трёх слоёв:
- наружного серозного;
- мышечного;
- внутреннего слизистого.
В области брюшины стенка покрыта рыхлым тонким соединительнотканным слоем – подсерозной основой.
Существует три жёлчных внутрипечёночных протока:
- общий печёночный;
- пузырный;
- общий жёлчный.
Первый из них расположен в воротах печени, состоит из двух других печёночных протоков – левого и правого. Спускаясь в печёночно-дуоденальной связке, общий печёночный проток переходит в пузырный проток, исходящий из шейки пузыря, образуя общий жёлчный проток.
Основная функция жёлчного пузыря – работа в неразрывной связке с печенью. В мешочке накапливается выработанная печенью жёлчь до того момента, пока в организм не поступит еда. Для переработки жирной и калорийной пищи пузырь выбрасывает в двенадцатиперстную кишку запас жёлчи, которая, вместе с поджелудочными и кишечными ферментами, подвергает пищевой комок обработке. В свою очередь, жёлчные протоки осуществляют перенос накопленной жёлчи в кишечник.
Разновидности холецистографии
Основной признак, по которому медики дифференцируют процедуру холецистографии или холеграфии – способ попадания контрастного вещества в организм пациента. По тому, каким путём вводят контрастное вещество, выделяют такие виды рентгенологического обследования жёлчного пузыря:
- внутривенную холецистографию, когда контраст вводится в тело обследуемого через сосудистую систему струйно с помощью шприца;
- пероральную процедуру: в таком случае обследуемый выпивает специальный раствор, содержащий контрастирующее вещество;
- инфузионную холеграфию: контрастирующее вещество очень медленно вводится внутривенно капельно специальным катетером;
- чрескожную: метод используется, если у пациента есть диагностированные нарушения функции печени, контраст при этом вводится пункционно в жёлчный пузырь и протоки.
Следует отметить, что последний способ диагностики практически не используется сейчас, так как нередко вызывает осложнения – сепсис, аллергию, в некоторых случаях – летальный исход.
Показания к процедуре, возможные противопоказания
Учитывая, что холецистография непосредственно использует свойства рентгеновских лучей, а для получения снимка пациенту обязательно вводится контрастный препарат, для назначения такого обследования должны быть объективные причины – показания к проведению.
Среди таких показаний необходимость подтвердить один из возможных диагнозов:
- подозрение наличия холецистита;
- опухолевые заболевания органа;
- дискинезию;
- камни в протоках или жёлчном пузыре.
Также диагностика может назначаться при наличии у пациента некоторых симптомов:
- болей в правом подреберье;
- горечи во рту;
- отрыжки, тошноты, рвоты, тяжести в правом боку, особенно после приёма пищи;
- обесцвечивания кала, сопровождающегося значительным потемнением мочи.
Что касается запретов к назначению диагностики, они связаны, в основном, с введением контраста в организм. Противопоказания могут быть абсолютными или относительными. Первые делают осуществление процедуры полностью невозможным из-за уровня риска для обследуемого. Холецистография противопоказана больным с:
- печёночной недостаточностью;
- аллергией на контрастные препараты;
- сердечно-сосудистой недостаточностью;
- острыми воспалительными заболеваниями печени.
Относительные противопоказания требуют решения лечащего врача в каждом конкретном случае – если необходимость диагностики и польза от неё превышают потенциальный вред, доктор может назначать холецистографию под свою ответственность.
Относительными противопоказаниями являются:
- острый холангит;
- цирроз печени
- беременность, кормление грудью;
- желтуха.
Как следует готовиться к обследованию
Врачи, назначая холеграфию, акцентируют внимание на том, что качество результатов диагностики напрямую зависит от того, насколько ответственно отнесётся обследуемый к соблюдению правил подготовки.
Алгоритм подготовки больного включает в себя обязательную бесшлаковую диету. За пять дней до назначенной даты из рациона необходимо исключить все продукты, которые усиливают газообразование в кишечнике:
- хлеб, особенно чёрный, кондитерскую выпечку;
- бобовые;
- газированные и алкогольные напитки;
- молоко и молочную продукцию;
- жирное мясо и рыбу;
- овощи и фрукты, богатые грубой клетчаткой.
За сутки доктор может провести проверку человека на чувствительность к билитрасту. Для этого ему внутривенно вводится 1 миллилитр препарата, разведённый 10 миллилитрами физраствора.
В день, который предшествует обследованию, также необходимо соблюдать некоторые требования по меню. В первой половине дня допускается кушать плотно, обычную пищу, за исключением вышеуказанных продуктов. Это необходимо, чтобы жёлчь, которая уже накопилась в пузыре, вышла из него. Обед, перекусы и ужин уже должны быть максимально лёгкими и обезжиренными, чтобы не вызывать сокращение пузыря.
Утром перед процедурой кушать и пить запрещено – холецистография проводится строго натощак.
В рамках подготовки к пероральной холецистографии, препарат с контрастом пациенту необходимо выпить за 12-14 часов. Дозировку вещества рассчитывает лечащий врач, ориентируясь на вес обследуемого. После употребления препарата, человеку необходимо улечься на правый бок, чтобы жидкость лучше всасывалась. Перед сном ставится очистительная клизма, а утром перед холецистографией её можно повторить. Контрастирующее вещество может вызвать тошноту и жидкий стул. После этого обследуемому запрещено также пить, жевать резинку и курить.
Порядок проведения диагностики жёлчного пузыря
Перед обследованием доктор-диагност делает обзорную рентгенографию области правого подреберья, чтобы оценить степень подготовленности органов пищеварения. Также выполненный снимок поможет определить теневые образования, которые могут свидетельствовать о наличии камней, газа, известковых отложений в жёлчных путях.
Алгоритм проведения процедуры состоит из двух этапов: сначала фиксируется изображение наполненного органа, потом получают снимки пузыря после опорожнения.
Пациента для осуществления снимков с контрастом укладывают на специальную кушетку, сперва в положении “на животе”. Далее доктор просит обследуемого переместиться на левый бок, встать прямо, обращая при этом внимание на расслаивание содержимого пузыря или наличие подвижных дефектов наполнения.
Тень контрастированного жёлчного пузыря выводится на центр экрана, а при отсутствии контрастного изображения – на область его проекции. Точка проекции органа расположена на пересечении наружного края прямой правой мышцы живота и дуги рёбер. Учитывая различия в размерах и положении жёлчного пузыря и печени, место проекции может отличаться.
На снимках пузырь может быть уменьшенным или увеличенным, деформированным, сморщенным, расположенным в верхней части правого подреберья, или уходящим в полость таза. Также орган может отклоняться влево или вправо, при этом его тень будет накладываться на правую почку или позвонки.
Если у обследуемого присутствует блокада жёлчного пузыря (непроходимость пузырного протока), его тень не будет визуализироваться на снимке. Кроме того, незаполненность органа контрастом может объясняться и функциональными нарушениями, например, ухудшением экскреторной функции печени.
Второй этап диагностики начинается после того, как пациенту дают желчегонную пищу или лекарство – так начинается фаза сокращения и опорожнения пузыря. Во время этого этапа доктор может оценить так называемую эвакуаторную функцию органа, а по мере того, как из него убывает контрастированная жёлчь, определить размеры и место расположения камней, рубцов или новообразований в стенках.
Общий жёлчный проток дает отображение на снимках, проделанные через 15 и 30 минут. Если функция опорожнения замедлена, последнюю фиксацию изображения производят через 60 минут.
Проведение холеграфии детям
Общие требования к подготовке ребёнка и осуществлению диагностики у детей аналогичны правилам для взрослых.
Ребёнка следует кормить по бесшлаковой диете, постепенно выводя из его рациона запрещённые продукты. Для очищения кишечника врач может рекомендовать проделать клизму накануне процедуры.
Контрастные препарат ребёнку назначается из расчёта 0,1 – 0,3 грамма на каждый килограмм тела.
Особенности интерпретации результатов исследования
Полученное в процессе диагностики изображение изучает доктор-рентгенолог. Расшифровка результатов оформляется в виде медицинского заключения.
В норме, на снимках первого этапа исследования пузырь полностью заполнен контрастирующей жёлчью. Он имеет тонкие, гладкие стенки и грушевидную форму. Размеры могут отличаться, однако не превышают 10-12 сантиметров в длину, 5 сантиметров в ширину. При этом, на картинке должны чётко визуализироваться все части органа – дно, шейка, стенки.
Если при нормальном наполнении жёлчного пузыря присутствуют подвижные дефекты контрастирования, это говорит о наличии камней в полости органа. Дефекты контрастирования, не имеющие подвижного характера, указывают на расположение полипов или новообразований.
Неполное заполнение органа контрастной жёлчью тоже является отклонением от нормы. Обычно причиной такого нарушения являются патологии воспалительного характера (калькулёзный или бескаменный холецистит). Из-за воспаления нарушается проходимость жёлчных протоков, и жёлчь не может нормально поступать в орган.
Если у обследуемого отмечается нарушение сократительной деятельности пузыря после приёма желчегонной пищи, это может свидетельствовать о холецистите или механическом нарушении проходимости протоков.
Проводя процесс расшифровки, доктору необходимо учитывать, что на точность результатов могут влиять некоторые факторы, например, движение пациента во время снимка, недостаточность дозы контраста, неправильная или неполная подготовка, недостаточное всасывание контрастного вещества в тонком кишечнике, а также нарушения функционирования печени, которое непосредственно влияет на поступление контраста в жёлчь.
Холеграфия, наряду с УЗИ жёлчного пузыря – один из наиболее часто назначаемых методов обследования пациентов с патологиями этого органа. Благодаря введению контрастного вещества, на рентгеновских снимках удаётся обнаружить застойные процессы в жёлчном, полипы, новообразования, камни в протоках и жёлчном пузыре.
Источники
- Попова Ю. С. – Болезни печени и желчного пузыря. Диагностика, лечение, профилактика. – СПб.: Издательство Крылов 2008 г. – 192 с.
- Мясников А. Л. – Инструментальная диагностика заболеваний печени. – М.: Медицина, 1965. – 244 с.
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Автор статьи:
Извозчикова Нина Владиславовна
Специальность: инфекционист, гастроэнтеролог, пульмонолог.
Общий стаж: 35 лет.
Образование: 1975-1982, 1ММИ, сан-гиг, высшая квалификация, врач-инфекционист.
Научная степень: врач высшей категории, кандидат медицинских наук.
Повышение квалификации:
- Инфекционные болезни.
- Паразитарные заболевания.
- Неотложные состояния.
- ВИЧ.
