Ишемическая болезнь сердца показания и противопоказания
Хирургический метод получил повсеместное распространение и прочно вошел в арсенал средств в комплексном лечении больных ИБС. Идею создать обходной шунт между аортой и коронарным сосудом в обход пораженного и суженного атеросклерозом участка клинически реализовал в 1962 г. Дэвид Сабистон, использовав в качестве сосудистого протеза большую подкожную вену, наложив шунт между аортой и коронарной артерией. В 1964 г. ленинградский хирург В. И. Колесов впервые создал анастомоз между внутренней грудной артерией и левой коронарной артерией. Ранее предложенные многочисленные операции, направленные на устранение стенокардии, в настоящее время представляют исторический интерес (удаление симпатических узлов, пересечение задних корешков спинного мозга, периартериальная симпатэктомия коронарных артерий, тиреоидэктомия в сочетании с шейной симпатэктомией, скарификация эпикарда, кардиоперикардиопексия, подшивание к эпикарду лоскута сальника на ножке, перевязка внутренних грудных артерий). В коронарной хирургии на этапе диагностики широко применяют весь арсенал диагностических методов, традиционно используемых в кардиологической практике (ЭКГ, в том числе с пробой физической нагрузкой и медикаментозными пробами; рентгенологические методы: рентгеноскопия органов грудной клетки; радионуклидные методы; эхокардиография, стресс-эхокардиография). Катетеризация левых отделов сердца позволяет измерить конечно-диастолическое давление в левом желудочке, которое имеет важное значение для оценки его функциональной способности, особенно, если это исследование сочетать с измерением сердечного выброса. Левая вентрикулография позволяет изучить движение стенок и их кинетику, а также рассчитать объемы и толщину стенок левого желудочка, оценить сократительную функцию, рассчитать фракцию выброса. Селективная коронарография, разработанная и внедренная в клиническую практику F. Sones в 1959 г., предназначена для объективной визуализации коронарных артерий и основных ветвей, изучения их анатомического и функционального состояния, степени и характера поражения атеросклеротическим процессом, компенсаторного коллатерального кровообращения, дистального русла венечных артерий и т. д. Селективная коронарография в 90—95 % случаев объективно и точно отражает анатомическое состояние венечного русла. Показания к коронарографии и левой вентрикулографии:
- Ишемия миокарда, выявленная с помощью неинвазивных методов диагностики
- Наличие любого типа стенокардии, подтвержденное неинвазивными методами исследования (изменения на ЭКГ в покое, проба с дозированной физической нагрузкой, суточное мониторирование ЭКГ)
- Инфаркт миокарда в анамнезе с последующей постинфарктной стенокардией
- Инфаркт миокарда в любой фазе
- Плановый контроль состояния коронарного русла трансплантированного сердца
- Предоперационная оценка состояния коронарного русла у пациентов старше 40 лет с заболеваниями клапанов.
В последние десятилетия в лечении ИБС используют реваскуляризацию миокарда путем транслюминальной баллонной дилатации (ангиопластики) стенозированных венечных артерий. В кардиологическую практику метод был внедрен в 1977 г. A. Gruntzig. Показанием к ангиопластике служит гемодинамически значимое поражение коронарной артерии в ее проксимальных отделах (кроме устьевых стенозов) при условии отсутствия выраженного кальциноза и поражения дистального русла этой артерии. Для уменьшения частоты рецидивов баллонную ангиопластику дополняют имплантацией в место стеноза специальных атромбогенных каркасных структур – стентов (рис. 1). Необходимым условием выполнения ангиопластики венечных артерий является наличие готовой операционной и хирургической бригады для выполнения экстренной операции аортокоронарного шунтирования в случае появления осложнений.
В настоящее время основой для определения показаний к хирургическому лечению являются следующие факторы:
- Клиническая картина заболевания, т. е. выраженность стенокардии, ее устойчивость к лекарственной терапии.
- Анатомия поражения коронарного русла: степень и локализация поражения коронарных артерий, количество пораженных сосудов, тип коронарного кровоснабжения.
- Состояние сократительной функции миокарда.
Этими факторами, из которых два последних имеют особо важное значение, определяется прогноз заболевания при естественном его течении и лекарственной терапии, а также степень операционного риска. На основании оценки этих факторов ставятся показания и противопоказания к операции аортокоронарного шунтирования. Хирургическое лечение больным ИБС преимущественно показано в следующих случаях:
- множественное поражение коронарных артерий;
- наличие стволового стеноза левой коронарной артерии;
- наличие устьевых стенозов левой или правой коронарной артерии;
- стеноз передней межжелудочковой артерии при невозможности выполнить ее ангиопластику.
Основными противопоказаниями к оперативному лечению являются:
- диффузные множественные поражения периферических коронарных артерий;
- сниженная сократительная функция миокарда (фракция выброса менее 0,3)
- наличие тяжелой сердечной недостаточности (II Б-III стадии)
- ранние сроки после инфаркта миокарда (до 4 мес).
В качестве трансплантата для аортокоронарного шунтирования используют большую подкожную вену бедра и вены голени. Основными этапами операции в условиях искусственного кровообращения являются:
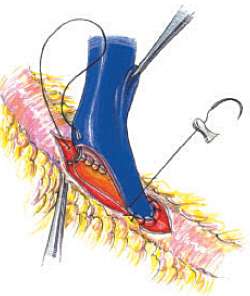
- после подключения аппарата искусственного кровообращения, остановки сердца и ревизии коронарного русла – наложение дистального анастомоза конец-в-бок с коронарной артерией (рис. 1, 2);
- после восстановления сердечной деятельности – наложение проксимального анастомоза шунта с аортой с использованием бокового отжатия стенки аорты.
 | Рис. 2 |
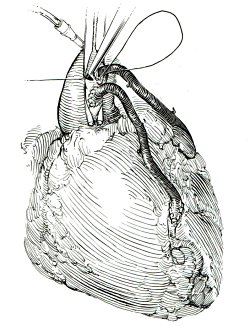 | Рис. 3 |
В последнее время все шире применяют в качестве шунтов аутологичные артерии. Учитывая травматичность операции в условиях искусственного кровообращения, в последние десятилетия развиваются хирургические вмешательства на коронарных сосудах на работающем сердце. При этом стенка сердца фиксируется при помощи различных стабилизаторов (вакуумных, механических) (рис. 3).
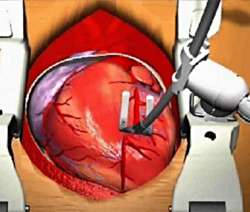 | Рис. 4 |
Лечение
Однако при своевременном и активном начале лечебных мероприятий можно затормозить развитие болезни, значительно увеличить продолжительность и качество жизни пациента.
Факторы риска
Ключевым моментом успешного лечения ИБС является устранение всех факторов риска:
- изменение образа жизни,
- снижение артериального давления,
- здоровое питание и сон,
- нормализация сахара крови, холестерина,
- прекращение курения,
- физическая активность и т.д.
Медикаментозное лечение ИБС
Более половины успеха можно достичь, не прибегая к лекарствам. Но для наибольшего эффекта необходимо принимать медикаменты, поддерживающие нормальное давление, холестерин и вязкость крови. Принимать лекарства надо постоянно, на протяжении всей жизни. От этого зависит успех лечения.
При резком ухудшении самочувствия (декомпенсации) бывает необходимо лечение в больнице и прием дополнительных лекарств. Особенно это касается больных в далеко зашедшей стадии болезни и страдающих сердечной недостаточностью. С помощью правильно подобранного лечения эти случаи можно свести к минимуму. Чем меньше пациент вызывает скорую помощь, и реже появляется необходимость лечения в больнице, тем лучше качество контроля над болезнью.
Хирургическое вмешательство при ИБС
Хирургические методы применяются в случае выраженного атеросклероза коронарных артерий, поскольку ни одно лекарство не может уменьшить размер холестериновой бляшки или расширить просвет артерии, кроме хирургического вмешательства. В тяжелых случаях застойной сердечной недостаточности единственным эффективным средством остается пересадка сердца.
Показания для госпитализации
- Впервые появившиеся боли за грудиной (стенокардия)
- Впервые возникший или тяжелый приступ аритмии
- Прогрессирующая стенокардия
- Декомпенсация сердечной недостаточности (резкое ухудшение самочувствия, сопровождаемое увеличением отеков, одышки, изменениями на ЭКГ)
- Подозрения на инфаркт миокарда и другие острые состояния
- Подготовка для оперативного лечения
В остальных случаях ИБС успешно лечится в домашних условиях.
Какие лекарства применяют для лечения ИБС
Препараты, снижающие артериальное давление
Повышенное артериальное давление негативно воздействует на сосуды сердца и других органов, в результате чего они еще больше сжимаются и получают меньше кислорода. Снижение и постоянное поддержание нормального АД – ключевой фактор в лечении ИБС. Целевым уровнем АД при ИБС является 140/90 мм.рт.ст. и менее для большинства больных, или 130/90 для больных с сахарным диабетом или заболеваниями почек. Для тяжелых больных рекомендованы еще более низкие цифры. В подавляющем большинстве случаев для достижения такого уровня АД требуется постоянный прием гипотензивных препаратов.
Ингибиторы АПФ
Это класс лекарств, блокирующих фермент ангиотензин-2, который вызывает повышение давления и другие отрицательные эффекты на сердце, почки и сосуды. В последнее время доказано множество положительных эффектов ингибиторов АПФ на прогноз у больных ИБС, поэтому они назначаются как можно шире, при отсутствии противопоказаний. К ним относятся, например, эналаприл, лизиноприл периндоприл и другие. При длительном применении могут вызывать кашель, подходят не всем больным. Применяются по назначению врача.
Блокаторы рецепторов ангиотензина
Эти средства позволяют блокировать не сам ангиотензин-2, а рецепторы к нему, находящиеся в различных органах, в том числе в сердце. В ряде случаев это гораздо эффективнее. БРА снижают давление менее эффективно, чем иАПФ, но зато они имеют несколько дополнительных полезных эффектов на сердце и сосуды. В частности, некоторые из них способны останавливать разрастание сердечной мышцы (гипертрофию) и даже уменьшать ее на несколько процентов. Применяются у всех групп пациентов, а особенно у тех, кто не переносит иАПФ.
Применение длительное, пожизненное, по назначению врача. Примеры препаратов: лозартан («Козаар», «Лозап», «Лориста»), валсартан («Валз», «Диован», «Вальсакор»), кандесартан («Атаканд»), телмисартан («Микардис») и другие.
Выбор конкретного препарата, схемы его применения и дозы относится к компетенции врача, так как при этом необходимо учитывать индивидуальные особенности течения болезни и сопутствующие заболевания.
Препараты, улучшающие работу сердца
Бета-блокаторы
Блокируют рецепторы адреналина и других стрессовых гормонов в сердце. Уменьшают частоту сердечных сокращений и артериальное давление. Благоприятно действуют на сердце при аритмии и могут устранять ее.
Рекомендованы для постоянного применения у всех больных после инфаркта миокарда и предынфарктного состояния, а также с дисфункцией левого желудочка независимо от наличия сердечной недостаточности, при отсутствии противопоказаний. Применение может быть длительным или краткосрочным, только по назначению врача. Большинство из них противопоказаны при бронхиальной астме, многие повышают сахар крови и не применяются при диабете.
Примеры препаратов: анаприлин, метопролол («Эгилок»), бисопролол («Конкор») и др.
Нитраты
Основные лекарства для купирования (устранения) приступа. К ним относятся такие средства, как нитроглицерин («Нитроминт»), изосорбида динитрат («Изокет») и мононитрат («Моночинкве») и др. Они действуют непосредственно на коронарные сосуды и приводят к их быстрому расширению, а также снижают приток крови к сердцу за счет расширения глубоких вен, которые могут запасать кровь. Все это облегчает работу сердца и снижает его потребность в кислороде, а значит уменьшает кислородное голодание и боль.
В настоящее время нитраты применяются в основном для купирования приступов стенокардии, а для постоянного применения – у тяжелых больных с хронической сердечной недостаточностью. Ко всем нитратам развивается привыкание, и их эффект со временем уменьшается, но после кратковременной отмены он вновь восстанавливается.
Сердечные гликозиды
Дигоксин, коргликон и др. Усиливают сокращения сердечной мышцы и замедляют их частоту. В настоящее время применяются в лечении ИБС нечасто, в основном при мерцательной аритмии и выраженных отеках. Оказывают множество побочных эффектов, особенно в сочетании с мочегонными, в связи с чем должны назначаться врачом только после тщательного обследования.
Препараты, снижающие уровень холестерина
Для большинства больных рекомендуются следующие цифры:
- уровень общего холестерина должен быть не более 5 ммоль/л,
- уровень холестерина липопротеинов низкой плотности («плохого») – не более 3 ммоль/л,
- уровень холестерина липопротеинов высокой плотности («хорошего») не менее 1,0 ммоль/л.
Также играет роль индекс атерогенности и уровень триглицеридов. У тяжелых больных (например с сопутствующим сахарным диабетом) эти показатели рекомендуется контролировать еще строже.
Целевые уровни холестерина достигаются с помощью специальной диеты и лекарственных препаратов. В большинстве случаев одной диеты недостаточно, но без нее прием лекарств не будет столь эффективным. Современные препараты могут значительно снизить уровень холестерина, но их необходимо принимать постоянно. В основном для этого используются лекарства группы статинов (аторвастатин, симвастатин и другие). Конкретный препарат назначает врач.
Препараты, уменьшающие вязкость крови
Чем более вязкая кровь, тем больше вероятность образования тромбов в коронарных артериях и хуже кровоснабжение сердечной мышцы. Для уменьшения вязкости крови используются лекарства двух групп: антиагреганты и антикоагулянты.
Наиболее распространенный антиагрегант – аспирин. Его рекомендуется принимать ежедневно всем больным ИБС всю жизнь в дозе 70 – 150 мг в день (при отсутствии противопоказаний, таких как язва желудка). Больным после операций на сердце и сосудах доза может быть повышена по назначению врача, а также добавлен клопидогрель в дозе 75 мг в день.
У больных с постоянной формой мерцательной аритмии врач может назначить прием более сильного лекарства – антикоагулянта варфарина, в дозировке, обеспечивающей поддержание величины МНО (показатель свертываемости крови) на уровне 2,0 – 3,0. Варфарин растворяет тромбы более активно, чем аспирин, но может вызвать кровотечение. Применяется только по назначению врача после тщательного обследования и под контролем анализов крови.
Препараты, контролирующие уровень сахара (глюкозы) крови
Современный критерий контроля сахарного диабета – уровень гликированного гемоглобина (HbA1c). Он отражает концентрацию сахара крови за последнюю неделю и не должен превышать 7%. Однократный анализ крови на сахар не отражает истинную картину течения диабета.
Для достижения целевого уровня сахара должны использоваться все нелекарственные меры (диета, физнагрузки, снижение веса), а в случае их недостаточности – специфическая лекарственная терапия по назначению врача эндокринолога.
Другие препараты
Диуретики (мочегонные)
Имеют две сферы применения: в низких дозах для понижения артериального давления (чаще всего в комбинации с другими средствами), в высоких дозах – для выведения жидкости из организма при застойной сердечной недостаточности. Имеют свойство повышать сахар крови, поэтому при диабете применяются в крайних случаях.
Антигипоксанты
Антигипоксанты – это препараты, которые уменьшают кислородное голодание сердечной мышцы на молекулярном уровне. Одним из таких препаратов является триметазидин. Он не входит в стандартные схемы лечения ИБС, может использоваться как дополнительное средство. Не зарегистрирован в фармакопее США.
Нестероидные противовоспалительные средства (НПВС)
Широкомасшабное исследование в США выявило вредное действие этого класса лекарств на прогноз пациентов перенесших инфаркт миокарда. В связи с этим такие лекарства, как диклофенак, ибупрофен не рекомендуются к применению у людей после инфаркта и равноценных ему состояний.
Вакцинация от гриппа
Рекомендована всем людям с заболеваниями сердечно-сосудистой системы.
Наблюдение
Сроки лечения
Лечение ишемической болезни длится всю жизнь и должно быть тщательно спланированным. В периоде наблюдения необходимо неукоснительно придерживаться разработанной схемы лечения, а в случае появления побочных эффектов или ухудшения состояния немедленно обращаться к лечащему врачу.
Многие лекарственные препараты необходимо принимать пожизненно. К ним относятся аспирин (или аналоги), препараты против давления, препараты для нормализации сахара крови и холестерина, а в некоторых случаях и другие лекарственные средства. Внезапная отмена лекарства по собственному желанию или даже уменьшение дозы может привести к резкому ухудшению самочувствия и декомпенсации, а это увеличивает вероятность смертельно опасных осложнений (инфаркт, остановка сердца и др.).
Изменения, касающиеся образа жизни и режима, должны быть решительными и безоговорочными. Зачастую небольшие огрехи в диете, как например лишняя съеденная селедка, могут привести к резкому скачку давления и ухудшению болезни.
Визиты к врачу
Обычно врач сам назначает дату следующего визита. Если он этого не сделал, спросите его об этом. Тщательный врачебный контроль и регулярные проверки – необходимая и важная составляющая лечения. Если вы не уверены или сомневаетесь в адекватности назначений своего лечащего врача, или хотите получить дополнительную консультацию, обратитесь в специализированный консультативный или диагностический кардиологический центр.
Профилактические госпитализации
В бывшем СССР было распространено такое явление, как госпитализация в больницу для профилактики. В случае ИБС такая стратегия терапии не является оптимальной ни с точки зрения качества контроля болезни, ни с точки зрения приверженности больного к лечению, и ее необходимо избегать.
Лечение с перерывами, время от времени, не обеспечивает при ИБС необходимого контроля над факторами риска и течением болезни. Пациенты начинают склоняться к мысли, что их «подлечат», после чего они снова займутся прежней жизнью, и все будет как прежде. Это большое заблуждение, которое приводит к отказу от постоянного приема лекарств, большим колебаниям показателей крови и давления, отсутствию контроля над болезнью.
За одну или две недели, проведенные в больнице раз в пол года, невозможно достичь реального изменения в ходе болезни, кроме некоторого симптоматического улучшения. Многие пациенты воспринимают это улучшение как маленькую победу над болезнью, и продолжают жить прежней жизнью. Однако это совсем не так: ишемическая болезнь без изменения образа жизни и поддерживающего приема лекарств продолжает прогрессировать, заканчиваясь внезапной смертью или инфарктом. Снизить свой риск и продлить жизнь можно только длительным, а не периодическим лечебным воздействием.
