Как убрать побочное действие от уколов
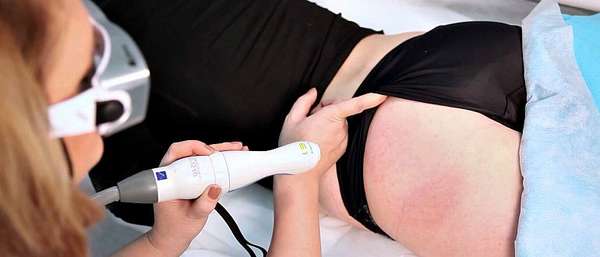
- Инъекциии (уколы) -это метод введения в организм с помощью шприца с иглой, лекарственных веществ или диагностических средств.
Инъекции бывают в основном:
- внутримышечные уколы,
- внутрикожные уколы,
- подкожные уколы,
- внутривенные уколы,
Делают инъекции в артерии, органы (например, внутрисердечно), в спинномозговой канал — эти виды инъекций не просты, проводит их только специально обученный медицинский персонал.
Применение уколов
Уколы применяют для скорого достижения лечебного эффекта и точности дозирования лекарства, для формирования предельной концентрации препарата в нужной области, при невозможности применения лекарства внутрь (отсутствие лекарственной формы для приема внутрь, патологии функции пищеварителльцого тракта), а также при специальных диагностических обследованиях.
Можно уколы заменить таблетками?
Вот несколько причин, почему пациенты думают, что уколы лучше таблеток:
- при инъекции препарат попадает сразу в кровь;
- при инъекции меньше поражается желудочно-кишечный тракт (поскольку препарат не попадает в желудок);
- при инъекции весь препарат всасывается и нет потери в желудочно-кишечном тракте.
Все эти доводы – очень распространенные заблуждения.
Есть определенные препараты, которые потеряют эффективность, если попадут в организм в форме таблетки, потому что их уничтожат переваривающие в желудке пищу ферменты, например это:
- инсулин, (не существует таблеток инсулина)
- белок, при лечении некоторых форм сахарного диабета
Побочные действия лекарств в виде уколов такое же как и от таблеток. Нет никаких оснований заменять лекарства в форме таблеток уколами.
Инъекции нужны в тех случаях, когда счет идет на минуты
У многих таблеток есть альтернатива в виде инъекции не потому, что она более эффективна. Просто некоторые пациенты не могут пить таблетки. Например, если они без сознания или у них частая рвота.
В некоторых случаях врач хочет добиться немедленной реакции (по этой причине адреналин выпускается только в виде инъекций). Именно в экстренных ситуациях введение инъекционных препаратов предпочтительнее – счет идет на минуты.
Внимание!
Вопросом замены препаратов, методов лечения, доз и кратности применения может заниматься ТОЛЬКО лечащий врач, очно видевший Вас, результаты обследования и т.д. Рекомендую Вам обратиться к Вашему доктору и попросить его заменить инъекции таблетированными формами препарата (если это возможно).
Общие правила как делать уколы
- При точной технике выполнения побочные действия от уколов и осложнения наблюдаются редко.
Необходимо строго соблюдать правила асептики.
Иглы и шприцы после употребления тщательно промывать и стерилизовать, по возможности использовать одноразовые шприцы и иглы.
- Перед проведением процедуры следует знать, нет ли у больного аллергии к
лекарственным препаратам, назначенным в инъекциях.
При появлении сыпи, неприятных
ощущений в месте инъекции, затруднении дыхания и других проявлениях следует прежде
всего поставить в известность лечащего врача и до его указаний не применять данное
средство.
Перед забором медикамента в шприц следует внимательно прочитать на этикетке
его название, концентрацию и дозу.
Побочные действия при уколах
При несоблюдении ее чаще всего могут возникнуть:
- некроз (распад) тканей при попадании препарата в окружающие ткани,
- местные воспалительные и общие инфекционные процессы при нарушении правил
асептики.
Медикаментозная эмболия
Подкожные и внутримышечные инъекции могут стать причиной опасных осложнений, одним из которых является медикаментозная эмболия.
Самая главная причина развития патологии — несоблюдение техники осуществления инъекций. Когда игла от шприца попадает в кровеносный сосуд, маслянистый раствор способен закупорить артерию, вызвав тромбоэмболию в этой зоне и некроз. Иногда заболевание возникает, если инъекция делается в плотный инфильтрат, появившийся вследствие прошлого укола.
Факторами риска развития патологии являются:
- нарушение асептических требований;
- ускоренная инфузия;
- использование недостаточно разогретого раствора.
- Следует учитывать, что масляные растворы воспрещается вводить внутривенно.
В условиях стационара подобные инциденты исключаются, однако в домашних условиях пациенты иногда некорректно применяют медикаменты, что и становится причиной масляной эмболии.
Видео: Как делать уколы? — Самостоятельная работа
У современных, ухаживающих за собой женщин, одна из наиболее любимых омолаживающих процедур – подкожное, инъекционное введение препаратов с гиалуроновой кислотой. Средства на ее основе эффективно подпитывает, обновляет структуру дермальных тканей изнутри, корректирует возрастные/мимические морщины, на достаточно продолжительное время возвращает коже здоровый вид. Но помимо положительных результатов таких инъекций, иногда возникают побочные эффекты, осложненные состояния, на введение препарата есть ряд противопоказаний. В статье погорим о том, какие могут быть последствия уколов гиалуроновой кислотой через несколько лет.
Чем опасны инъекции гиалуроновой кислотой
Основные опасные осложнения образующиеся при несоблюдении инъекционной техники, технологии введения средства:
- Некротизированные ткани, образовавшиеся келоидные рубцы.
- Появление фиброзных уплотнений, гранулем.
- Образование болезненных уплотнений.
- Сдавление кровеносных сосудов, сосудистая эмболия.
- Деформация зоны воздействия, возникновение участков инфильтрации.
Можно ли самостоятельно вводить препарат
Опытные специалисты в косметологии считают самостоятельное введение препаратов в подкожные слои недопустимым из-за: непредсказуемых последствия такой манипуляции, невозможности качественного соблюдения антисептических мер. Законодательно не разрешено выполнять “инъекции красоты” самостоятельно. Их может делать только квалифицированный косметолог, пластический хирург получивший специальное разрешение, при этом процедуры проводятся в специализированных клиниках, салонах красоты.
Противопоказания к омолаживающей процедуре для лица
Омолаживающие процедуры с использованием гиалуроната не проводят в случаях:
- острых воспалительных, инфекционных процессов на коже;
- аллергий на основной/вспомогательные компоненты инъекционных составов;
- серьезных болезнях системы кровообращения;
- псориатических высыпаниях;
- острых формах угревых высыпаний, фурункулеза;
- онкологических новообразований, курсового лечение химическими препаратами;
- склонности к формированию келоидных рубцов;
- имеющихся свежих ран, ожогов в зонах куда будет сделан укол;
- беременности, периода грудного вскармливания;
- частого, регулярного использование антикоагулянтов;
- недавно проведенного (не < одного месяца) химического, лазерного пилингов.
С какого возраста можно делать инъекции гиалуроновой кислоты
Практикующие косметологи советуют прибегать к процедуре инъекционного подпитывания, восполнения в подкожной клетчатке гиалуроновой кислоты после 25-летнего возраста. До этого срока в ее проведении нет необходимости т.к. естественная гиалуронка продуцируется в достаточном количестве, а контуры лица только находятся в процессе формирования.
Можно ли делать уколы при планировании беременности
При планировании первой, последующих беременностей можно использовать омолаживающие инъекции с гиалуроновой кислотой. Каждый очередной сеанс повторяют через 9-12 месяцев.
Во время беременности и при грудном вскармливании
По инструкции к уколам с гиалуронатом, беременность, период грудного вскармливания являются противопоказаниями к проведению омолаживающих процедур. Основная причина – гормональная перестройка всего организма, вследствие которой могут возникнуть непредсказуемые побочные эффекты, способные серьезно навредить как самой женщине, так и ее плоду.
Во время месячных
В завершающей стадии менструального цикла, во время наступления месячных кровотечений, от инъекционного омоложения лучше воздержаться, т. к. в этот период, после уколов, вследствие нарушения обменных процессов:
- снижается функция свертываемости крови – могут появиться стойкие, крупные гематомы;
- накапливается излишняя жидкость – возникают обширные отеки;
- появляются высыпания, гнойные прыщики – может произойти серьезной инфицирование кожи, ее глубинных структур.
Последствия сразу после процедуры и осложнения через несколько лет
После применения медикаментозного гиалуроната возможны:
- Естественные последствия, не требующие врачебной помощи, быстро проходящие нежелательные явления в местах введения – небольшие покраснения, гематомы, припухлости, умеренная болезненность, отечность.
- Серьезные, осложненные состояния проявляющиеся не сразу, а в течении 2 недель или даже нескольких месяцев, отсроченные осложнения – абсцессы, инфильтраты, келоидные рубцы, фиброзирование, некротизация тканей, ишемия, тромбоз кровеносных сосудов в местах проникновения активного вещества.
4 основные причины отсроченных осложнения:
- Препарат с гиалуроновой кислотой имел слабую степень очистки, что вызвал его постепенное отторжение глубоко расположенными клеточными структурами;
- Несоблюдение санитарных норм, занесение вторичной инфекции в раневой канал, образование вокруг вводимой гиалуронки капсулы-биопленки с патогенной микрофлорой. При любых случаях стресса организма, снижении стойкости иммунитета, образовавшаяся колония патогенов начнет активное размножение, что приведет к развитию осложненных состояний;
- Были систематические нарушения в реабилитационный период (на корректируемую зону оказывалось длительное воздействие высоких температур, ультрафиолета, активное физическое давление), которые спустя 3-12 месяцев могут привести к деструкции, миграции, разжижению введенного средства;
- Не были учтены имеющиеся сопутствующие патологии, заболевания, общее состояние пациента на момент процедуры.
Келоид после уколов
Иногда, в местах введения гиалуроновой кислоты, начинается опухолевидное разрастание подкожной соединительной ткани, происходит образование келоидных, выступающих над поверхностью кожи рубцов. Основная причина – генетически обусловленная предрасположенность к патологическому рубцеванию ткани в месте даже малейшей ее травматизации.
Для устранения появившегося на месте уколов келоида, нужно обратиться за помощью к специалисту, могут быть назначены:
- инъекции кортикостероидов в область появляющегося келоида;
- терапия специальными кремами/мазями;
- лазерная шлифовка.
Остались синие точки
В случае когда после инъекционных процедур гиалуроновой кислотой остаются синие подкожные пятна, говорят о микро травмировании кровеносных сосудов, тканевом кровотечении. Синий цвет пятен формируется из-за нерастворимого белкового вещества (гемосидерина), образующегося в процессе кровотечения. Такой дефект корректируют:
- прокалывая синюшное пятно специальной иглой, с последующей аспирацией/дренажем содержимого из нее;
- локальным, мягким массажем;
- отсасыванием жидкости.
Как убрать синяки после инъекций, чем мазать
Для ускорения процесса рассасывания подкожных кровоизлияний (синяков), регенерации тканей применяют любые мази/гели с гепарином, бодягой, гомеопатические средства Траумель. Можно использовать примочки из охлажденных отваров календулы, ромашки, а затем затонировать зону. Полное избавление от гематом происходит на 5-7-й день.
Нельзя смазывать синяки спиртосодержащими составами, они разжижают кровь, удлиняют время заживления.
Белые точки в местах инъекций
Появившиеся, долго остающиеся (более 30 дней), заметные под кожей белые точки в месте от укола гиалуроната, говорят о том, что средство было введено в чрезмерном объеме, распределилось очень поверхностно. Опытный врач-косметолог устраняет такие появляющиеся точки прямо во время процедуры. Если побледнение проявляется после нее, то применяют препарат рассасывающий гиалуроновую кислоту – гиалуронидазу.
В случае когда белые точки появляются спустя 7-10 дней после уколов, сопровождаются образованием плотных узелков – можно говорить о гранулематозе. Устранить проблему можно инъекциями в очаг появления кортикостероидов, фторурацила, гиалуронидазы.
После уколов гиалуронки остались шишки – что делать
Появление различных уплотнений, бугорков в подкожной клетчатке, одна из частых проблем после инъекций гиалуроновой кислоты. Основные причины – неправильная техника введения препарата (слишком глубокая, либо чересчур поверхностная его доставка, избыточный объем). Во всех этих случаях происходит неправильное распределение, миграция (перемещение) средства в соседние, рядом находящиеся участки тканей, после чего они деформируются, выпячиваются. Для устранения образований используют:
- средства ускоряющие выведение излишков введенного средства;
- физиотерапевтические, косметологические, массажные процедуры способные помочь естественному рассасыванию бугристостей.
Через сколько пройдут помпы
Одно из неприятных последствий после уколов с гиалуронкой – образование стойких папул – слегка расширенных полостей под кожей с избыточным скоплением вводимого препарата. Появляются они как следствие плохого распределения средства-заполнителя, неверно подобранного его объема, слишком поверхностного его введения.
Если папулы после биоревитализации не проходят через 3-7 дней, нужно стимулировать их рассасывание курсом дополнительных инъекций препаратом-нейтрализатором гиалуронидаза, ускоряющим ее расщепление.
Пункционные гематомы
Гематомы или ранения (разрывы) подкожных сосудов после уколов гиалуронки, чаще всего образуются когда:
- капиллярные кровеносные сосуды очень хрупкие (сосудистый купероз), либо пережаты;
- низкие показатели свертываемости крови;
- возраст пациента > 45-50 лет;
- тонкая, сверхчувствительная кожа;
- принимаются разжижающие кровь препараты.
Специалисты-косметологи советуют, чтобы не бороться с возможными синяками после подкожных уколов, перед курсом, можно пропить препараты укрепляющие сосуды.
Зуд
Небольшой зуд в местах введения гиалуроновой кислоты, обуславливается естественной реакцией кожи, всего организма на инъекционное травмирование кожи. В обычной практике неприятное явление проходит через 3-5 дней. Если после этого срока появился сильный, не прекращающийся зуд, сопровождающийся покраснением, высыпаниями – это может говорить о:
- аллергической реакции на основной, либо вспомогательные компоненты введенного препарата;
- низком качестве введенного средства;
- неверно выбранной дозировке.
Для облегчения состояния принимают комплексные антигистаминные средства, смазывают кожу гелями, мазями снимающими зуд, шелушение, высыпания.
Герпес
Несоблюдении правил асептики при выполнении инъекционных, микротравмирующих кожу манипуляций, может приести к активизации вируса герпеса и появлению мокнущих, высыпаний в месте введения, около него. Устранить болезненный очаг воспаления, подсушить, обеззаразить его, не допустить глубокого проникновения вируса можно применяя:
- противовирусные мази местного воздействия – Ацикловир, Абрева, Панавир;
- мощные антисептики – Мирамистин, Хлоркексидин;
- таблетированные противовирусные средства.
Видео
На видео – побочные эффекты уколов красоты:
Выводы
- Приступая к омолаживающей процедуре важно знать, что побочные эффекты, осложнения от нее могут проявиться на ранних сроках, либо могут носить отсроченный характер.
- Избежать появления гематом, сильных опухолей после инъекций, поможет прием препаратов для укрепления кровеносных сосудов.
- Избавиться от избыточного скопления под кожей вводимого препарата можно используя средство-нейтрализатор гиалуронидазу, споособную ускорять процесс его разложения.
- Инъекции гиалуроновой кислотой – не делают человека моложе, не является средством профилактики появления морщин, а являются процедурой по временному улучшению состояния кожи.
- Частые стимуляции подкожных слоев уколами с гиалуронатом могут привести к привыканию, полностью остановить его самостоятельное синтезирование. Также рекомендуем ознакомиться с мезотерапией от прыщей в этом материале.
Одним из распространенных путей введения лекарственного средства является инъекционный. С техникой внутримышечных уколов знаком практически каждый человек. Эта манипуляция позволяет ускорить всасывание препаратов и обеспечить хороший терапевтический эффект.
Многие сталкивались с таким неприятным последствий, как шишка после уколов на ягодице. Что делать, чем рассосать больной постинъекционный инфильтрат и как избежать его появление. Обо всем этом можно узнать из статьи.
Причины образования
Внутримышечная инъекция – это лечебная процедура, направленная на попадание медикаментозного препарата в организм, путем введения его в мышечные ткани. Наиболее подходящими местами для уколов являются крупные мышцы: ягодичные, бедренные, брюшного пресса, плечевые.
В домашних условиях чаще всего используется введение лекарства в мышцы бедра и ягодиц. Первый метод больше подходит для самостоятельных инъекций и требует особой сноровки. Второй технически несложен, но самостоятельно ввести препарат в ягодицу достаточно сложно.
Преимущество внутримышечных инъекций перед другими способами введения лекарств в организм следующие:
- терапевтический эффект от препарата достигается за небольшой промежуток времени,
- относительная безболезненность,
- простота выполнения,
- отсутствие влияния активных веществ медикамента на слизистую пищеварительного тракта,
- возможность введение лекарства человеку в бессознательном состоянии,
- физиологичная лекарственная форма растворов,
- оптимальная концентрация основного вещества.
Самым распространенным побочным эффектом внутримышечных уколов являются болезненные уплотнения в области введения. Поэтому вопрос о том, что делать, если остались шишки на попе после уколов остается актуальным уже долгое время. Но для того чтобы определиться, как убрать их, нужно выяснить причину их формирования.
Причины, почему образовалась болезненная шишка после укола в ягодицу, могут быть разделены на 2 группы:
- Связанные с нарушением техники постановки уколов.
- Обусловленные индивидуальными особенностями организма.
Факторы, относящиеся ко второй группе, не зависят от того, как и каким препаратом выполнена процедура и являются строго специфическими.
К ним относятся:
- толщина подкожно-жирового слоя,
- расположение крупных сосудов,
- склонность к аллергическим реакциям,
- скорость основного обмена веществ,
- повышенная кровоточивость,
- болевая чувствительность.
При избыточном подкожно-жировом слое даже при правильно подобранной длине иглы лекарство не всегда попадает в мышцу. При этом оно распределяется по рыхлой клетчатке с образованием инфильтрата.
При попадании иглы в крупный сосуд происходит его повреждение с выходом крови в окружающие ткани.
Образующаяся шишка сопровождается видимым кровоизлиянием на коже. Такие инфильтраты долго не рассасываются и образуют застарелые шишки, которые со временем формируют кисты или соединительнотканные образования.
При аллергической реакции в месте введения образуется воспалительный очаг, вызванный активизацией иммунных комплексов, реагирующих на чужеродный агент. При этом в месте укола образуется участок гиперемии или папулезных высыпаний, сопровождающихся зудом.
Такие постинъекционные инфильтраты образуются нечасто, так как аллергическая реакция в большинстве случаев имеет генерализованный характер из-за попадания аллергена в системный кровоток.
У ослабленных или пожилых людей скорость основного обмена снижена и процесс всасывания активного вещества происходит медленно. В результате этого в месте инъекции образуется болезненная шишка.
При повышенной кровоточивости, которая может быть обусловлена множеством причин, при небольшой травматизации сосуда происходит массивное кровоизлияние, которое формирует подкожную гематому.
При низком болевом пороге пациент чрезмерно сжимает мышцу, происходит рефлекторный спазм сосудов. Это затрудняет не только саму манипуляцию, но и значительно замедляет всасывание вещества.
Частые ошибки самостоятельного выполнения уколов
Индивидуальные особенности человека хоть и являются причиной того, что остались постинъекционные инфильтраты, но вызывают подобное осложнение крайне редко. В то же время технические погрешности выполнения инъекции являются основным фактором почему после укола образовалась шишка.
К тому, что образовалась шишка внутри тканей ягодицы, приводят такие распространенные ошибки, как:
- неправильно выбранное место для инъекции,
- несоответствие длины иглы толщине тканей ягодичной области,
- нарушение правил асептики,
- недостаточно глубокое введение препарата,
- несоблюдение рекомендаций по использованию определенных препаратов,
- попадание в сосуд,
- быстрое введение лекарства (особенно при методе «хлопка»).
Частая ошибка – это протирание иглы ватой, смоченной раствором спирта. Мелкие волокна остаются на игле и, попадая внутрь, вызывают развитие инфильтратов.
К причинам образования шишек относят использование тупой иглы. Это может быть заводской брак или ее затупливание при наборе и растворении лекарства. Происходит травмирование и разрыв тканей с образованием гематомы.
Когда следует обратиться ко врачу
В большинстве случаев постинъекционные инфильтраты рассасываются самостоятельно в течение недели. Но иногда вмешательство врача необходимо из-за высокого риска развития осложнений.
Консультация специалиста обязательна, если:
- Инфильтраты не проходят и не имеют тенденции к исчезновению в течение двух недель.
- Болезненная шишка образовалась у ребенка.
- Появились признаки нагноения.
- Гематома занимает более половины площади ягодицы.
- Образование диаметром более 5 см.
Попадание инфекционных агентов в ткани ягодичной области может вызвать гнойное воспаление с образованием абсцесса или флегмоны. Осложнениями этих состояний является образование кист, некроз тканей и сепсис (при попадании гноеродных частиц в кровоток).
Признаками нагноения являются:
- выраженная отечность места инъекции,
- покраснение области,
- локальное повышение температуры,
- выраженная болезненность, пульсирующего, распирающего характера,
- из места укола выделяется гной,
- в этой области могут образоваться единичные или множественные гнойнички.
Появление на этом фоне высокой лихорадки, значительного ухудшения самочувствия, бледности кожи сигнализирует об активном гнойном процессе, требующим экстренной хирургической помощи.
А также консультация врача необходима в том случае, если после инъекции со стороны введения препарата отмечается болезненность по задней или боковой поверхности бедра, чувство онемения, покалывания в ноге. Это могут быть признаки повреждения седалищного нерва.
Методы лечения

Чем лечить шишки после уколов на ягодицах зависит от их величины и выраженности субъективных симптомов. Для лечения используются аптечные препараты, средства народной медицины, физиотерапевтические и хирургические методы.
Назначение физиотерапии требуется в редких случаях, когда инфильтрат не рассасывается длительное время, при этом отсутствуют признаки воспаления. Используется электрофорез с лидазой, химотрипсином, аппликации с озокеритом и парафином.
Медикаментозные средства
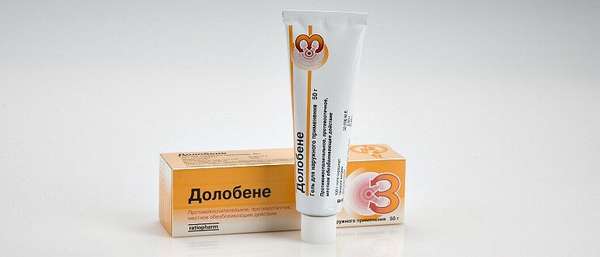
Аптечные средства очень популярны и эффективны для избавления от постинъекционных шишек. Перед тем как выбирать, чем мазать больное место, нужно убедиться, что нет гнойного воспаления. Консультации врача требуют случаи, когда мазь для рассасывания планируется применять у детей или беременной.
Если сильно болит и долго не проходит постинъекционный инфильтрат, то возможно применение таких мазей, гелей и кремов, как:
- Гепариновая (43-63р),
- Троксерутин (23-51р),
- Долобене (237-333р),
- Траумель (206-590р),
- Бадяга (13-69р),
- Арнигель (201-210р),
- Линимент по Вишневскому (22-31р),
- Синяк-OFF (130-149р),
- Индовазин (135-193р),
- Спонгилан (59-78р).
А также для избавления от шишек на ягодицах могут быть использованы компрессы с Фурацилином (44-61р), Спиртом (12-17р), Димексидом (33-47р). Смоченную в растворе ткань прикладывают к области повреждения, сверху накрывают полиэтиленом или лоскутом клеенки.
Далее идет теплоизолирующий слой ваты или свернутого в несколько раз махрового полотенца. Оставляют компресс на 2 часа. При использовании спирта на кожу желательно нанести слой вазелина или жирного крема для того, чтобы избежать ожога.
Народные методы

Народные средства часто используются для решения описываемой проблемы. Причем домашние методы не уступают аптечным средствам, но их применение также желательно согласовать с врачом.
Наиболее действенны и просты в приготовление такие способы избавления от постинъекционных шишек, как:
- Лист (не верхний) свежей белокочанной капусты сполоснуть водой, обсушить и зафиксировать у больного места. Оставить на ночь.
- Свежесрезанный лист алоэ разрезать вдоль и приложить мякотью к болезненному инфильтрату. Сок листьев алоэ можно использовать для приготовления компресса.
- Кожуру сваренного картофеля измельчить, смешать с чайной ложкой пищевой соды и меда. Смесь прикладывать к пораженному участку.
- Свежесобранный лист подорожника промыть и мелко нарезать. Полученную массу прикладывать к месту уплотнения на 3 часа ежедневно.
- Луковицу средних размеров измельчить и смешать с 1 стол.л. меда и порошка из сушеного подорожника. Подогреть смесь на водяной бане до однородного смешивания. Использовать для компрессов дважды в день.
Следует отметить, что использование популярной «йодной сеточки» потенциально опасно. Помимо того, что спиртовой раствор йода может вызвать ожог кожи, он является сильным аллергеном. При местном применении происходит частичное всасывание активного вещества, что может вызвать сбои в работе щитовидной железы. Особенно опасна такая процедура для маленьких детей женщин в положении.
Профилактика
Для того чтобы избежать возникновения постинъекционного инфильтрата важно соблюдать технику постановки внутримышечных уколов. Описанные ниже рекомендации позволят снизить вероятность осложнений уколов. Для правильного выполнения внутримышечной инъекции в ягодицу необходимо:
- Прибегать к процедуре только по назначению врача.
- Четко следовать инструкции по применению к препарату.
- Для набора и разведения растворов использовать отдельную стерильную иглу.
- Строго соблюдать правила асептики и антисептики.
- Следить за полным растворением препарата в растворителе.
- Подогревать раствор (в руке) перед введением.
- Удалять пузырьки воздуха из корпуса шприца и иглы.
- Обрабатывать место укола дважды раствором антисептика.
- Выполнять прокол строго в верхнем наружном квадранте ягодицы.
- Чередовать стороны для инъекций.
- Иглу использовать длиной не менее 8-10 см (для взрослого).
- Прокол совершать уверенным быстрым движением строго перпендикулярно.
- Инъекцию проводить при положении пациента лежа на животе или на боку.
- Перед введением препарата оттянуть поршень шприца для того, чтобы исключить попадание в сосуд (особенно это касается масляных растворов).
- Лекарство вводить медленно.
- После удаления иглы обработать место антисептиком и провести легкий массаж.
Постинъекционные инфильтраты возникают часто и в большинстве случаев связаны с нарушением техники введения препарата. Лечение подобного осложнения несложно и эффективно.
В редких случаях, когда образуются болезненные большие шишки или происходит их нагноение может потребоваться помощь врача. При необходимости терапии инъекционным способом важно овладеть техническими тонкостями процедуры.
Загрузка…
