Лучевая терапия противопоказания и осложнения
Наверное, нет страшнее болезни на сегодняшний день, чем рак. Этот недуг не смотрит ни на возраст, ни на статус. Он безжалостно косит всех подряд. Современные методы лечения опухолей достаточно эффективны, если заболевание было обнаружено на ранних стадиях. Однако лечение рака имеет и негативную сторону. К примеру, лучевая терапия, побочные явления которой иногда располагают высокими рисками для здоровья.
Доброкачественные и злокачественные опухоли
Опухоль – это патологическое образование в тканях и органах, которое быстро разрастается, нанося смертельный вред органам и тканям. Все новообразования можно условно разделить на доброкачественные и злокачественные.
Клетки доброкачественных опухолей мало чем отличаются от здоровых клеток. Они растут медленно и не распространяются далее своего очага. Лечить их гораздо проще и легче. Для организма они не смертельны.
Клетки злокачественных новообразований по своей структуре непохожи на нормальные здоровые клетки. Разрастается рак быстро, поражая другие органы и ткани (метастазирует).

Доброкачественные опухоли особого дискомфорта больному не причиняют. Злокачественные же – сопровождаются болью и общим истощением организма. Пациент теряет вес, аппетит, интерес к жизни.
Рак развивается поэтапно. Первая и вторая стадии имеют самый благоприятный прогноз. Третья и четвёртая стадии – это прорастание опухоли в другие органы и ткани, то есть образование метастазов. Лечение на этом этапе направлено на обезболивание и продление жизни пациенту.
От такого заболевания, как рак, не застрахован никто. В группе особого риска находятся люди:
С генетической предрасположенностью.
С ослабленным иммунитетом.
Ведущие неправильный образ жизни.
Работающие на вредных условиях труда.
Получившие какие-либо механические травмы.
В целях профилактики нужно раз в год обследоваться у терапевта и сдавать анализы. Тем, кто состоит в группе риска, целесообразно сдавать кровь на онкомаркеры. Данный анализ помогает распознать рак на ранних стадиях.
Как лечат рак?
Существует несколько способов лечения злокачественных опухолей:
Хирургия. Основной метод. Применяется в тех случаях, когда онкообразование имеет ещё недостаточно большие размеры, а также когда нет метастазов (ранние стадии болезни). Предварительно может быть проведена лучевая или химиотерапия.
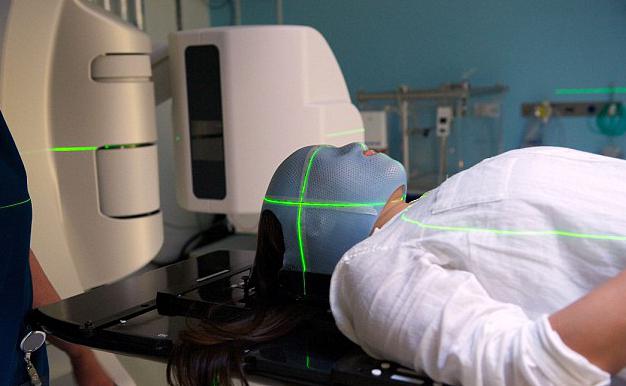
Лучевая терапия опухолей. Облучение раковых клеток с помощью специального устройства. Данный метод используют как самостоятельный, а также в комплексе с другими методами.
Химиотерапия. Лечение рака с помощью химических препаратов. Используется в сочетании с лучевой терапией или с операцией для уменьшения образования в размерах. Применяется и для предотвращения метастазирования.
Гормонотерапия. Используют для лечения рака яичников, предстательной железы, молочной железы и щитовидки.
Наиболее эффективным на сегодняшний день является хирургическое лечение опухолей. Операция имеет наименьшее количество побочных эффектов и даёт больше шансов пациенту на здоровую жизнь. Однако применение метода не всегда возможно. В таких случаях используют другие способы лечения. Самый распространённый из которых – лучевая терапия. Побочные явления после неё хоть и доставляют немало проблем со здоровьем, но и шансы пациента на выздоровление высоки.
Лучевая терапия
Ещё её называют радиотерапией. Метод основан на использовании ионизирующего излучения, которое поглощает в себя опухоль и саморазрушается. К сожалению, не все онкообразования чувствительны к облучению. Поэтому выбрать метод терапии следует после тщательного обследования и оценки всех рисков для пациента.
Лечение лучевой терапией хоть и эффективно, однако имеет ряд побочных явлений. Основное из них – разрушение здоровых тканей и клеток. Радиация поражает не только опухоль, но и соседние органы. Назначается метод лучевой терапии в тех случаях, когда польза для пациента высока.

Для излучений используют радий, кобальт, иридий, цезий. Дозы радиации составляются индивидуально и зависят от особенностей опухоли.
Как проводится лучевая терапия?
Радиотерапия может проводиться несколькими способами:
Облучение на расстоянии.
Контактное облучение.
Облучение внутриполостное (радиоактивный источник вводят в орган с новообразованием).
Облучение внутритканевое (радиоактивный источник вводят в саму опухоль).
Используется лучевая терапия:
после операции (для удаления остатков онкообразования);
до операции (для уменьшения опухоли в размерах);
во время развития метастазов;
при рецидивах болезни.
Таким образом, метод имеет три цели:
Радикальная – полное удаление опухоли.
Паллиативная – уменьшение новообразования в размерах.
Симптоматическая – устранение болевых симптомов.
Лучевая терапия помогает излечить множество злокачественных образований. С её помощью можно облегчить страдания больного. А также продлить ему жизнь, когда исцеление невозможно. К примеру, лучевая терапия мозга обеспечивает пациенту дееспособность, снимает болевые ощущения и другие неприятные симптомы.
Кому противопоказано облучение?
Как метод борьбы с раком, лучевая терапия подходит не всем. Её назначают только в тех случаях, когда польза для пациента выше, чем риск возникновения осложнений. Отдельной группе людей радиотерапия вообще противопоказана. К таким относят пациентов, у которых:
Выраженная анемия, кахексия (резкий упадок сил и истощение).
Есть заболевания сердца, сосудов.
Противопоказана лучевая терапия лёгких при раковом плеврите.
Наблюдается почечная недостаточность, сахарный диабет.
Бывают кровотечения, связанные с опухолью.
Имеются множественные метастазы с глубоким прорастанием в органы и ткани.
В составе крови низкое количество лейкоцитов и тромбоцитов.
Непереносимость радиации (лучевая болезнь).
Для таких больных курс лучевой терапии заменяют другими методами – химиотерапией, хирургией (если это возможно).
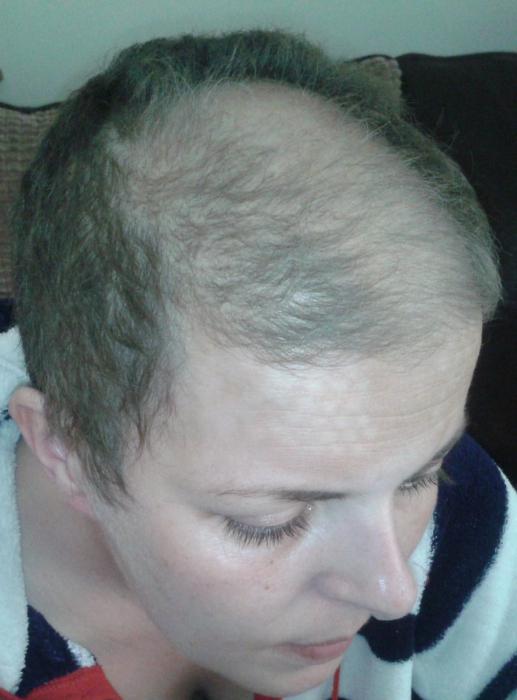
Следует отметить, что те, кому показано облучение, в дальнейшем могут страдать от побочных её эффектов. Так как ионизирующие лучи повреждают не только структуру раковых клеток, но и здоровые клетки.
Побочные явления лучевой терапии
Лучевая терапия – сильнейшее облучение организма радиоактивными веществами. Помимо того, что этот метод очень эффективен в борьбе с раком, он имеет целую кучу побочных явлений.
Лучевая терапия отзывы пациентов имеет самые разные. У одних побочные эффекты появляются уже после нескольких процедур, а у других их практически нет. Так или иначе, любые неприятные явления исчезнут после окончания курса радиотерапии.
Самые распространённые последствия метода:
Слабость, головная боль, головокружение, озноб, повышенная температура тела.
Нарушенная работа пищеварительной системы – тошнота, диарея, запор, рвота.
Изменение состава крови, снижение тромбоцитов и лейкоцитов.
Увеличенное число сердечных сокращений.
Отёки, сухость кожи, высыпания в местах применения радиации.
Потеря волос, снижение слуха, зрения.
Мелкие кровопотери, спровоцированы ломкостью сосудов.
Это, что касается основных негативных моментов. После лучевой терапии (полное окончание курса), работа всех органов и систем восстанавливается.
Питание и возобновление организма после облучения
Во время лечения опухолей, неважно каким способом, необходимо правильно и сбалансировано питаться. Так можно избежать многих неприятных симптомов болезни (тошноты и рвоты), особенно если назначен курс лучевой терапии или химии.
Итак:
Пищу нужно принимать часто и небольшими порциями.
Еда должна быть разнообразной, насыщенной и витаминизированной.
На время следует отказаться от пищи, которая содержит консерванты, а также от солёностей, копченных и жирных продуктов.
Нужно ограничить употребление молочных продуктов из-за возможной непереносимости лактозы.
Запрещены газированные и алкогольные напитки.
Предпочтение нужно отдать свежим овощам и фруктам.
Помимо правильного питания, больному следует придерживаться таких правил:
Больше отдыхать, особенно после самих процедур облучения.
Не принимать горячую ванную, не использовать жёстких губок, щёток для зубов, декоративной косметики.
Больше времени проводить на свежем воздухе.
Вести здоровый образ жизни.
Лучевая терапия отзывы пациентов имеет самые разные. Однако без неё успешное лечение рака невозможно. Придерживаясь простых правил, можно избежать многих неприятных последствий.
При каких заболеваниях назначают ЛТ?
Радиотерапия широко применяется в медицине для лечения рака и некоторых других болезней. Доза облучения зависит от тяжести недуга и может быть разбита на неделю или более. Один сеанс длится от 1 до 5 минут. Используют облучение радиацией в борьбе с опухолями, которые не содержат жидкость или кисты (рак кожи, рак шейки матки, предстательной и молочной железы, рак мозга, лёгких, а также при лейкемии и лимфомах).
Чаще всего назначается лучевая терапия после операции или до неё с целью уменьшить опухоль в размерах, а также убить остатки раковых клеток. Помимо злокачественных образований с помощью радиоизлучений лечат также болезни нервной системы, костей и некоторые другие. Дозы облучения в таких случаях отличаются от онкологических доз.
Повторная лучевая терапия
Облучение раковых клеток сопровождается одновременным облучением и здоровых клеток. Побочные эффекты после ЛТ – явления не из приятных. Конечно, после отмены курса спустя некоторое время организм восстанавливается. Однако, получив один раз дозу радиации, здоровые ткани не в состоянии перенести повторное облучение. В случае рецидивов опухоли использование радиотерапии во второй раз возможно в экстренных случаях и более низкими дозами. Процедуру назначают, когда польза для пациента превышает риски и осложнения для его здоровья.
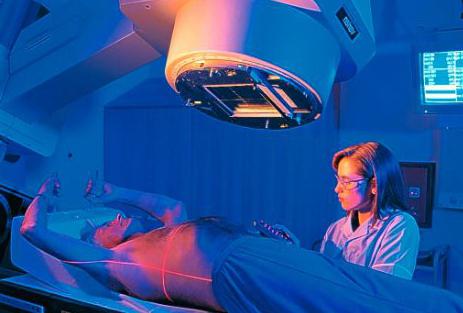
Если повторное облучение противопоказано, врач-онколог может назначить гормонотерапию или химию.
Лучевая терапия на последних стадиях рака
Метод радиотерапии используют не только для лечения онкообразований, но и для продления жизни пациента на последних стадиях рака, а также для облегчения симптомов болезни.
Когда опухоль распространяется в другие ткани и органы (метастазирует), шансов на выздоровление уже нет. Единственное, что остаётся – смириться и ждать того «судного дня». В таком случае радиотерапия:
Уменьшает, а иногда и полностью снимает болевые приступы.
Снижает давление на нервную систему, на кости, поддерживает дееспособность.
Уменьшает кровопотери, если такие имеются.
Облучение при метастазах назначается только на места их распространения. Следует помнить, что лучевая терапия побочные явления имеет самые разные. Поэтому если у пациента резкое истощение организма и он не сможет выдержать дозы радиации, этот метод не практикуют.
Заключение
Самая страшная из болезней – это рак. Вся коварность болезни в том, что она может никак себя не проявлять на протяжении долгих лет и всего за пару месяцев довести человека до летального исхода. Поэтому с целью профилактики важно периодически обследоваться у специалиста. Обнаружение недуга на ранних стадиях всегда заканчивается полным исцелением. Один из эффективных методов борьбы с раком – это лучевая терапия. Побочные явления хоть и неприятны, однако, полностью исчезают после отмены курса.
Показания к лучевой терапии злокачественных опухолей. В настоящее время показания к лучевому лечению злокачественных опухолей достаточно широки – 65-70% онкологических больных как в неоперабельной, так и в операбельной стадиях заболевания подлежат такому лечению.
Показания к лучевой терапии определяются на основании всесторонней оценки состояния органов и систем больного и характеристики выявленного опухолевого поражения. Поэтому с помощью клинических, лучевых, инструментальных и лабораторных методов определяют состояние органов и систем больного, локализацию и характер роста опухолей, стадию ее развития. Там, где это возможно, стадию устанавливают по системе TNM, где Т – параметры опухоли, N – наличие или отсутствие вовлечения лимфоузлов, а М – наличие или отсутствие отдаленных метастазов. Требуется морфологическое подтверждение клинического диагноза посредством биопсии, цитологического изучения пунктатов или смывов. Главной стратегической основой успешности хирургического, лучевого и медикаментозного лечения является ранняя диагностика опухолевого процесса. В онкологической клинике применяют три основных (специальных) варианта лечения больного: хирургический, лучевой и химиотерапевтический. План лечения определяется консилиумом в составе: хирурга (онколога), лучевого терапевта и химиотерапевта, а также других специалистов в зависимости от клинической ситуации.
Противопоказания к лучевой терапии:
1. Распад опухоли с нагноением и/или кровотечением.
2. Прорастание в полые органы.
3. Наличие отдаленных (особенно множественных) метастазов.
4. Общее тяжелое состояние больного за счет интоксикации.
5. Кахексия.
6. Выраженная анемия, лейкопения, тромбоцитопения.
7. Септические заболевания, активный туберкулез легких.
8. Недавно перенесенный инфаркт миокарда (менее года назад).
9. Декомпенсация кровообращения, функции печени и почек.
Варианты лучевой терапии
Лучевая терапия как самостоятельный метод лечения может быть проведена по радикальной программе, использована как паллиативное и симптоматическое средство помощи больным.
Радикальная лучевая терапия направлена на полное излечение больного от опухоли и регионарных метастазов путем подведения канцерицидной дозы радиации. Уровни канцерицидных доз для различных опухолей неодинаковы и устанавливаются в зависимости от гистологического ее строения, митотической активности и степени дифференцировки клеточных элементов. К числу опухолей, поддающихся радикальному лечению (радиокурабельные опухоли), относят рак кожи, губы, носоглотки, гортани, молочной железы, шейки матки и эндометрия, предстательной железы, а также семиномы, локализованные лимфомы, лимфогранулематоз, аденомы гипофиза. Понятно, успех может быть достигнут на относительно ранних стадиях.
Паллиативная лучевая терапия предпринимается для уменьшения размеров опухоли и ее метастазов, стабилизации опухолевого роста и используется в тех случаях, когда невозможна лучевая терапия по радикальной программе, при этом суммарная очаговая доза (СОД), как правило, составляет 2/3 канцерицидной.
Симптоматическая лучевая терапия применяется для снятия или уменьшения клинических симптомов злокачественного поражения, могущих привести к быстрой гибели больного или существенно ухудшающих качество его жизни. Облучение с симптоматической целью проводится по жизненным показаниям при опухолях таких локализаций, при которых лучевая терапия – единственный метод лечения (синдром сдавления верхней полой вены, компрессионный синдром, обусловленный быстрорастущей опухолью мозга, острая асфиксия при быстрорастущей опухоли трахеи, первичные и метастатические опухоли, вызывающие сдавление спинного мозга). Суммарная поглощенная доза излучения устанавливается индивидуально, в зависимости от достигнутого эффекта.
Комбинированное лечение. Этот термин используется, когда в той или иной последовательности для специального лечения злокачественных опухолей применяется оперативное лечение и лучевая терапия. Лучевая терапия в комбинации с хирургическим вмешательством может быть использована в предоперационном периоде, после операции и интраоперационно.
Предоперационное облучение проводится с целью улучшения условий выполнения радикальной операции и снижения частоты развития местных рецидивов и отдаленных метастазов. Задачи предоперационной лучевой терапии:
Разрушение наиболее радиочувствительных клеток и понижение жизнеспособности оставшихся опухолевых элементов;
Устранение воспалительных явлений в опухоли и вокруг нее;
Стимуляция и развитие соединительной ткани и инкапсуляция отдельных комплексов раковых клеток;
Облитерация мелких сосудов, ведущая к понижению васкуляризации стромы опухоли и тем самым к уменьшению опасности метастазирования;
Перевод опухолей в операбельное состояние.
Многолетний опыт проведения комбинированного лечения показывает, что очаговая доза не более 40 Гр, подводимая по 2 Гр ежедневно в течение 4 недель, не вызывает затруднений при выполнении последующей операции и не оказывает заметного влияния на заживление послеоперационной раны. То же можно сказать и о других режимах фракционирования по биологическому эффекту эквивалентных 40 Гр обычным фракционированием (25 Гр за 5 фракций). Доза 40-45 Гр приводит к гибели 90-95% субклинических очагов опухолевого роста. Превышение дозы 40-45 Гр, хотя и желательно для усиления повреждающего эффекта на опухолевые клетки, но может увеличить частоту послеоперационных осложнений. В настоящее время наиболее часто используют две методики предоперационного дистанционного облучения:
1. ежедневное облучение первичной опухоли и регионарных зон в дозе 2 Гр до СОД 40-45 Гр за 4-4,5 недели лечения;
2. облучение аналогичных объемов в дозе 5 Гр в течение 5 дней до СОД 25 Гр.
В первом варианте операцию выполняют через 2-3 недели, а во втором – не позднее 1-3 дней; она рекомендуется только для лечения больных с операбельными злокачественными опухолями.
Послеоперационная лучевая терапия имеет цель: увеличить эффективность операции с помощью лучевого воздействия на оставленные или имплантированные во время хирургического лечения (вмешательства) опухолевые элементы. Послеоперационное облучение, как и предоперационное, в конечном итоге, направлено на предупреждение рецидивов и уменьшение метастазирования злокачественной опухоли. Ее задачи:
1. “стерилизация” операционного поля от рассеянных в процессе оперативного вмешательства злокачественных клеток и их комплексов;
2. эрадикация оставшихся злокачественных тканей после неполного удаления опухоли и метастазов.
Показания к проведению послеоперационного облучения: в случаях, когда оперативное вмешательство радикально выполнить невозможно (опухоли ЦНС, ротоглотки, забрюшинного пространства), выход опухоли за пределы того слоя, в котором она возникла, распространение по лимфатической системе, органосохраняющие операции.
Следует заметить, что послеоперационное облучение проводится в условиях, способствующих повышению радиорезистентности опухолевых клеток (из-за нарушения крово- и лимфообращения). Одновременно радиочувствительность нормальных тканей в состоянии регенерации повышается. Все это приводит к уменьшению радиотерапевтического интервала. Однако можно отметить определенные достоинства послеоперационной лучевой терапии:
1. выбор объема и методики облучения проводят на основании данных, полученных во время операции и после тщательного морфологического изучения удаленных тканей;
2. оперативное лечение выполняют максимально быстро, после уточняющей диагностики.
Послеоперационное облучение проводят при условии полного заживления послеоперационной раны, через 2-3 недели после операции. Облучают обычными фракциями в СОД 50 Гр при отсутствии злокачественных клеток в операционных разрезах, при их наличии – 60 Гр.
Интраоперационная лучевая терапия предусматривает однократное облучение операционного поля или неоперабельных опухолей во время лапаротомии электронным пучком с энергией 10-15 МэВ в дозе 14-20 Гр.
Комплексная лучевая терапия предусматривает сочетанное использование лучевой и химиотерапии и преследует двоякую цель: взаимное усиление воздействия ионизирующей радиации и химиотерапии на первичную опухоль (достижение аддитивного, потенцирующего и синхронизирующего эффектов), а также создание условий для профилактики метастазов и лечения субклинических или же выявленных метастазов. Различают два основных варианта комплексного лечения:
1. когда лучевая терапия – основной, или базовый, метод, а химио-гормональное лечение – дополнительный, направленный на излечение отдаленных метастазов, при этом подводится СОД не ниже 60 Гр.
Так, при комплексном лечении больных инфильтративно-отечными формами рака молочной железы облучение проводят в дозах не менее 60 Гр на молочную железу, 55-60 Гр на зоны регионарного метастазирования. Адъювантная химиогормонотерапия направлена на эрадикацию возможных субклинических отдаленных метастазов и в меньшей степени на повреждение первичного очага в молочной железе (это относится и к немелкоклеточному раку легкого, головы, шеи, пищевода, эндометрия и т.д.).
2. когда ионизирующее излучение используется как адъювантное средство химиолучевого лечения. В этих случаях дозы облучения могут быть уменьшены на 1/3 от “канцерицидной” и составляют 30-36 Гр. Применяется при лечении опухолей яичка, нефробластомах, лимфогранулематозе, злокачественных неходжкинских лимфомах.
Используется, как правило, вариант обычного фракционирования дозы, т.к. возможен синергизм и в отношении поражения здоровых тканей. Последовательность может варьировать в зависимости от конкретной локализации.
Мультимодальная терапия онкологических больных предусматривает оптимальное использование современных методов хирургического, лучевого и лекарственного лечения, а также сочетание их с радиомодифицирующими воздействиями.
Принципы лучевой терапии злокачественных опухолей:
1. Максимальное лучевое воздействие на опухолевую ткань, минимальное – на здоровую ткань.
2. Эффективность лучевого лечения в решающей степени зависит от стадии заболевания, поэтому облучение следует начинать как можно раньше.
3. Для достижения благоприятного конечного результата важно добиваться максимальной радикальности первого курса лучевого лечения, что достигается обязательным облучением всей опухоли в необходимой дозе и в оптимальные сроки.
4. Под необходимой дозой понимают такую, которая достаточна для получения запланированного эффекта при учете величины опухоли, характера ее роста (преобладание экспансивного или инфильтративного роста), радиочувствительности опухолевой ткани и некоторых других факторов. Необходимая суммарная очаговая доза при лечении по радикальной программе 60-80 Гр должна быть получена всем опухолевым узлом, тогда как на пути лимфооттока и на зоны регионарного метастазирования достаточной является доза, составляющая около 80% очаговой (при отсутствии в них метастазов).
5. Под оптимальными сроками облучения понимают такую общую продолжительность лечения и распределения дозы во времени (т.е. способы фракционирования), при которых достигается существенное подавление опухолевого роста при сохранении достаточной степени регенераторных способностей окружающих опухоль здоровых тканей. Таким образом, облучение в оптимальные сроки является одним из важных условий поддержания максимальной величины радиотерапевтического интервала (различие в радиопоражаемости опухоли и окружающих здоровых тканей), что, в свою очередь, в значительной степени определяет результаты лечения.
6. Сохранению и увеличению радиотерапевтического интервала способствуют, помимо распределения дозы во времени, воздействие на радиочувствительность опухолевой ткани путем применения радиопротекторов и радиосенсибилизаторов, а также использование таких видов излучений и таких методик облучения, которые обеспечивают наилучшее распределение дозы.
7. Эффективность лучевого лечения в значительной степени зависит от своевременности применения патогенетически обоснованного сопутствующего лечения, направленного на дезинтоксикацию и нормализацию функций организма облученного пациента, снятие воспалительного процесса в зоне облучения и предупреждение возникновения лучевых реакций и повреждений. Сопутствующее лечение включает психологическую подготовку, режим питания с использованием радиопротекторных свойств пищи, витаминотерапию, гемотрансфузию, лекарственное лечение, лечебную физкультуру, уход за кожей.
Клинико-дозиметрическое планирование лучевой терапии
Основной принцип лучевой терапии – излечение опухоли при максимальном щажении нормальных органов и тканей. Для реализации его в клинике большое внимание уделяется разработке способов повышения эффективности лучевого воздействия на основе пространственного и временного распределения дозы ионизирующего излучения и применения средств, изменяющих (модифицирующих) лучевые реакции опухоли и организма.
Цель планирования лучевой терапии — включение в зону облучения минимально возможного объема тканей, но в то же время достаточного для воздействия на все опухолевые элементы. Исходя из этого, различают 5 типов объемов облучения. Большой (макроскопический) объем опухоли (БОО) включает видимую опухоль. Клинический объем мишени (КОМ) включает видимую опухоль и объемы предполагаемого субклинического распространения. Концепция КОМ является клинико-анатомической. Планируемый объем мишени (ПОМ) включает КОМ и окружающие ткани с поправкой на вариации в размере, форме и положении относительно лечебных пучков, поэтому ПОМ является геометрической концепцией. Объем, который получает дозу, достаточную для радикального или паллиативного лечения с учетом толерантности нормальных тканей, обозначается как объем лечения. Наиболее оптимальное распределение дозы излучения достигается при объемном (трехмерном) планировании. Объемное планирование лежит в основе конформного облучения, при котором во время перемещения пучка излучения поле облучения регулируется по форме и размерам в соответствии с изменением поперечного сечения мишени, перпендикулярного направлению пучка в пространстве.
Служба предлучевой подготовки предназначена для проведения комплексной топометрии больных, подлежащих различным видам лучевой терапии с использованием биометрических, рентгенологических, изотопных, УЗ и МРТ методов исследования, для клинико-дозиметрического обеспечения курса лучевой терапии.
Предлучевая подготовка и клиническая топометрия. Основой лучевого лечения онкологических больных является правильное подведение заданной дозы к злокачественному очагу при минимальном облучении окружающих его здоровых органов и тканей. Определение размеров, площади, объема патологических образований, органов и анатомических структур, описание в количественных терминах их взаимного расположения (синтопии) у конкретного больного называется клинической топометрией. Для того, чтобы выбрать варианты и параметры программы облучения, нужно знать форму и размеры очага-мишени, ее ориентацию в теле пациента, а также синтопию окружающих органов и тканей, расстояние между мишенью и наиболее важными, с точки зрения распределения лучевой нагрузки, анатомическими структурами и «критическими органами». Эти сведения позволяют получить различные методы лучевой диагностики, но наиболее часто применяется для этих целей рентгеновская компьютерная томография. Данные, полученные при выполнении оперативных вмешательств, также позволяют определить размеры опухоли. Затем изготавливают схемы сечения тела на уровне “мишени”– так называемые топометрические схемы (т.е. производят клиническую топометрию). Современные системы дозиметрического планирования воспринимают топометрическую информацию непосредственно с магнитного носителя КТ и печатают топометрическую карту с нанесенным на ней выбранным распределением изодоз. Изодозные линии соединяют точки с одинаковым значением поглощенной дозы. Отмечают относительные значения – в процентах от максимальной поглощенной дозы, принимаемой за 100%. Для расчета изодозных кривых используются специальные компьютерные программы, которые учитывают пространственные параметры облучаемого объекта и дозиметрическую характеристику применяемого пучка излучения. Для того, чтобы составить представление о распределении поглощенных доз в облучаемом объеме, на топометрические схемы наносят изодозные кривые и получают, таким образом, карту изодоз. В практике лучевой терапии дозное распределение считают приемлемым, если вся опухоль заключается в дозе 100-90%, зона субклинического распространения опухоли и регионарного метастазирования находится в пределах 80% изодозы, а здоровые ткани – не более 50-30% изодозы.
