Опиоидных анальгетиков побочные действия
Содержание
Токсичность опиоидов
Толерантность к опиатам
Заключение
Опиоиды, как и все лекарственные препараты, имеют побочные эффекты. Они вызвать некоторые неудобства, но они не опасны. Среди них: запоры, сонливость, тошнота, сухость во рту. Фрагмент из книги британского доктора Брюса Клеминсона «Введение в паллиативную помощь» о том, как бороться с побочными эффектами опиоидных препаратов. Полная версия книги доступна по ссылке.
Обстипация
Причин обстипации у пациентов, страдающих неизлечимыми заболеваниями, как правило, несколько: малоподвижность, изменения в диете, лекарственные препараты. Прием морфина усугубит ситуацию, поскольку он взаимодействует с μ-рецепторами в ЖКТ и снижает перистальтику тем же путем, что и лоперамид. Поэтому, назначая опиоидный препарат, назначьте и слабительное. Согласно результатам рандомизированных плацебо-контролируемых исследований онкологических пациентов лучше всего начать со стимулирующих слабительных препаратов, постепенно увеличивая их дозу до достаточно эффективной. Если нормальной регулярной дефекации не удается добиться за 3–4 дня, можно начать прием размягчающих препаратов.
Сонливость
Сонливость, как правило, является временной проблемой. Обычно она длится 2–3 дня после начала
приема препарата или увеличения дозы. Важно предупредить пациента и его семью о данном побочном эффекте, так как они могут отказаться от приема медикамента, если не будут знать о том, что это временное явление. Частично сонливость может быть обусловлена накопившейся усталостью пациента. Боль могла мешать больному полноценно отдыхать, а после ее устранения пациенту требуется время, чтобы выспаться и восстановить силы.
Тошнота
Тошнота часто возникает у пациентов, которые начали принимать слабые или сильные опиаты
впервые. Как и о других побочных эффектах, важно предупредить пациента о возможности возникновения тошноты заранее, а при ее возникновении назначить противорвотное средство для регулярного приема. Тошнота, вызываемая опиоидами, имеет свойство проходить примерно через неделю, поэтому не забудьте отменить противорвотные средства по прошествии нескольких дней.
Сухость во рту
Этот побочный эффект часто встречается и легко устраняется постоянным увлажнением ротовой полости маленькими глотками воды.
Токсичность опиоидов
Токсичное воздействие на ЦНС
Легкие проявления интоксикации со стороны ЦНС являются первым сигналом отравления опиоидами. Важно вовремя выявить легкую интоксикацию, чтобы не допустить развития тяжелого поражения ЦНС.
Первыми сигналами обычно становятся слишком красочные сны и клонические судороги. Такие
симптомы бывают настолько слабо выраженными, что пациенту не приходит в голову рассказать о них врачу или медсестре. Поэтому важно регулярно спрашивать пациента о наличии таких проявлений. Пациенты часто описывают легкую форму миоклонии, говоря о том, что они начали ронять вещи. Если как клиницист вы заподозрили отравление опиоидами, проверьте, нет ли у пациента инфекции, обезвоживания или почечной недостаточности. Все эти состояния могут спровоцировать интоксикацию. Попросите пациента больше пить.
Книга «Введение в паллиативную помощь»Базовая информация о ключевых аспектах паллиативной помощи
Еще одной причиной интоксикации может быть разрешение болей. Например, в результате паллиативной лучевой терапии при опухолевом поражении костей боли уменьшаются. С уменьшением болей доза опиатов, которую получает пациент, становится слишком большой — появляются признаки токсичности. Следует уменьшить дозу наркотических анальгетиков, и проблема будет решена. Если нет очевидной причины токсического поражения, на которую можно повлиять, уменьшите дозу препарата и назначьте дополнительно адъювантную терапию, чтобы снизить токсичность, но оставить обезболивающий эффект на прежнем уровне. Если можно воспользоваться другими опиоидами, такими как фентанил или бупренорфин, то следует перейти на другой препарат. Если вы перевели пациента на другой опиоид по причине токсичности, то всегда уменьшайте дозу при переходе.
С другой стороны, если симптомы у пациента выражены слабо, то можно не менять схему лечения,
но внимательно понаблюдать за состоянием больного. Приведу пример: у меня был пациент с местным метастатическим раком кожи, который покрывал почти всю кожу головы. Боль было очень сложно купировать.
Когда мы добились максимально возможного уменьшения болей, у пациента появились миоклонические судороги. После обсуждения ситуации с больным он выразил желание принимать обезболивающие в той же дозе и мириться с присутствием миоклонуса. Я и мои коллеги внимательно следили за его состоянием, чтобы не пропустить появления новых симптомов токсичности опиоидов, но состояние не менялось в течение нескольких последующих месяцев.
Другой пример, который показывает, что иногда следует назначить дополнительную терапию, чтобы
уменьшить симптомы интоксикации опиоидами, даже если они слабо выражены. У пациента с трудно поддающимся терапии болевым синдромом появились слабо выраженные галлюцинации в тот момент, когда болевой синдром как раз был купирован. После обсуждения ситуации с пациентом я назначил ему небольшую дозу галоперидола, оставив опиаты на прежнем уровне.
Сонливость и невнятная речь
Прием опиоидов может сопровождаться сонливостью и невнятностью речи, иногда появляется ярко выраженная миоклония без угнетения дыхательной функции. Такой уровень интоксикации не опасен, но требует принять меры, чтобы предотвратить усиление интоксикации. Следует уменьшить дозировку опиоидов для базовой анальгезии и дополнительных введений для купирования прорывов боли на 1/3–1/2, назначить обильное питье или подкожное введение жидкостей (физраствора), затем провести оценку причин интоксикации, как уже было описано выше.
Угнетение дыхания
Угнетение дыхания — это один из самых значительных страхов, которые испытывают медики при назначении опиоидов. Однако угнетение дыхания является признаком далеко зашедшей интоксикации, и ему предшествуют другие симптомы токсического поражения организма. Таким образом, угнетение дыхания редко встречается в паллиативной медицине, так как подбор дозы опиоидов происходит постепенно и с осторожностью, состояние пациента регулярно оценивают на наличие первых признаков поражения ЦНС.
Угнетение функции дыхания, таким образом, редко возникает как побочный эффект приема опиоидов. Если все же частота дыхания пациента уменьшилась до 12–8 в минуту, то следует уменьшить дозу опиоида на 1/3 1/2; следует обдумать отмену следующего планового введения препарата; назначить обильное питье или введение физраствора подкожно.
Пациенту не следует назначать антагонист опиоидов в такой ситуации, потому что жизнь пациента не подвергается риску. Если ввести антагонист в такой ситуации, то у пациента разовьется острая неконтролируемая боль, снять которую в течение нескольких часов не будет возможности, пока не закончится действие антагониста.
Если частота дыхания более 8 в минуту, пациент находится в коме (без сознания) и (или) наблюдается цианоз кожных покровов:
1) немедленно введите 100–200 мкг налоксона внутривенно;
2) затем вводите по 100 мкг внутривенно каждые 2 минуты до тех пор, пока дыхательная функция не нормализуется.
Если передозировка ассоциируется с опиоидами длительного действия, например МСТ или трансдермальными опиоидами, «длительность действия опиоида будет превышать длительность действия налоксона. Поэтому может возникнуть необходимость в дальнейших внутривенных введениях налоксона в течение 24 ч, а иногда и дольше».
Зависимость
Простые способы уменьшить хроническую больАлголог Андрей Данилов о том, как сон, положительные эмоции и медитация влияют на восприятие боли
Зависимость — это еще один страх, который часто появляется у врачей и пациентов. Роберт Твайкросс провел интересное исследование в этой области в начале 1970-х годов во время работы над докторской диссертацией. Он выявил, что пациенты, употребляющие морфин во время лечения, не проявляют
признаков зависимости. Более того, после паллиативного лечения, направленного на уменьшение выраженности болей, такого как лучевая терапия или блокада нервов, доза опиатов может быть постепенно уменьшена, вплоть до полной отмены.
Однако если прием опиоидов был прерван внезапно, то могут возникнуть физические недомогания
от резкой отмены препарата: диарея и тревожное возбуждение, так как организм привык к постоянному приему опиоидов и ему требуется время, чтобы адаптироваться к их отсутствию. Если отменять препарат постепенно, то синдрома отмены не возникает.
Толерантность к опиатам
Это понятие подразумевает, что эффект одной и той же дозы снижается со временем. При использовании морфина у пациентов с неизлечимыми заболеваниями такое явление, как возникающая со временем толерантность, большого значения не имеет. Исследование, проведенное доктором Робертом Твайкроссом, показало, что толерантность обычно не развивается. Именно по этой причине средняя доза опиоида у пациента через 6 месяцев после начала приема лишь немного превышает среднюю дозу, которую пациент получал после 3 месяцев приема.
Как видно из графика на рис. 5, увеличение доз с 12 до 24 недель значительно меньше, чем в первые 12 недель. Роберт Твайкросс смог доказать, что люди, страдающие от онкологической боли, могут оставаться на фиксированной дозе опиоида до 1 года без необходимости увеличения дозы. В редких случаях возникает снижение анальгетического эффекта и необходимость повысить дозировку морфина, чтобы оставаться на том же эффективном уровне обезболивания.
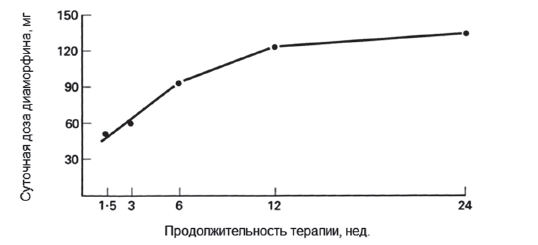
Средние дозы диаморфина, используемые на сроках 1, 5, 3, 6, 12 и 24 недель после начала обезболивающей терапии. График показывает, что привыкание не возникает и резкое увеличение дозы не требуется при внимательном использовании опиоида (Р. Твайкросс)
Обычно увеличение дозировки связано с прогрессированием заболевания. Чрезвычайно редко встречается истинная толерантность к препарату, в этом случае наилучшим решением будет смена опиоида.
Двойной эффект: «Я не хочу убить своих пациентов!»
«Пациенты достойны того, чтобы быть обезболенными»Онколог Антон Усов о том, почему врачи боятся назначения опиоидов, несовершенствах медицинского образования и законодательства
Идея «двойного эффекта» заключается в том, что врач, используя сильные анальгетики для устранения боли, может сократить жизнь пациента. На самом деле у такой теории нет никаких доказательств. В действительности, облегчая боль, вы помогаете пациенту не быть истощенным ею и улучшаете его качество жизни. Благодаря этому жизнь пациента, возможно, даже продлится дольше. Качество жизни намного важнее, чем продолжительность; повторюсь, не было доказано, что использование сильных анальгетиков по всем правилам сокращает жизнь пациента.
Пример
Пациент умирал от рака поджелудочной железы и получал 400 мг МСТ дважды в день для устранения
боли, что является достаточно большой дозой. Он принимал такую дозу морфина в течение нескольких недель. Ночью накануне смерти он самостоятельно, без посторонней помощи, смог дойти до гостиной. Он с удовольствием посмотрел телевизор: международный матч по регби, а потом реслинг, затем он пошел спать. На следующий день он уже не приходил в сознание и умер к полудню.
Заключение
Опиоиды — крайне важная группа препаратов для купирования болей в терминальном периоде
онкологического заболевания. Правильное использование опиоидов — следуя принципам, описанным в данной главе, — может существенно улучшить качество жизни пациентов и их семей.
Побочные эффекты опиоидных анальгетиков. Бензодиазепины, закись азота, кетамин для анальгезииЭти эффекты ограничивают дозу, которую можно применять, и уровень достигаемой анальгезии. Все неблагоприятные эффекты — прямое последствие активации опиоидных рецепторов и в значительной мере связаны с преобладанием опиоидных рецепторов в мозге и периферической нервной системе. Такие эффекты могут ингибироваться антагонистами опиоидных рецепторов типа налоксона. Наиболее серьезный неблагоприятный эффект — угнетение дыхания вследствие снижения чувствительности мозговых дыхательных центров к углекислому газу. Угнетение дыхания — наиболее частая причина летальных исходов от передозировки опиоидов. Другой частый неблагоприятный эффект — запор, возникающий из-за снижения тонуса гладких мышц нижних отделов желудочно-кишечного тракта, что ведет к снижению перистальтики. Другими неблагоприятными эффектами могут быть сужение зрачка (миоз) и рвота через действие на хеморецепторную триггерную зону (ХТЗ) в мозге. Противокашлевый эффект опиоидов — побочный эффект, который используют клинически, поэтому кодеин и декстрометорфан часто включают в состав лекарств от кашля. Бензодиазепины. Сильная боль ведет к эмоциональным расстройствам, поэтому считают полезной терапию сопутствующей тревоги. Препаратами выбора обычно являются бензодиазепины диазепам и лоразепам, обеспечивающие эффективное анксиолитическое прикрытие на длительный период и обладающие умеренным амнестическим эффектом, который, несмотря на преимущество для отдельных пациентов, может приводить к беспокойству и заторможенности, особенно у пожилых больных.
Закись азота (N20). Этот анестезирующий газ, применяемый при острых болезненных процедурах короткой продолжительности (например, стоматологические процедуры, роды), — анальгетик сам по себе. Анальгезия, достигаемая при его вдыхании (иногда в 50% смеси с воздухом), быстро наступает и быстро проходит. Кетамин. Первоначально был представлен только как анестезирующее средство, но оказался также полезен в качестве кратковременного болеутоляющего, хотя неблагоприятные побочные эффекты типа бреда и причудливых галлюцинаций ограничивают его широкое применение. Опиоиды и НПВС — стандартные обезболивающие, которые тем не менее не могут рассматриваться как «идеальные» анальгетики. И опиоиды, и НПВС относительно эффективны при различных типах боли, но сравнительно высокая частота побочных эффектов и другие проблемы, связанные с их клиническим использованием, означают, что ни одна группа не может рассматриваться в качестве «идеального» анальгетика. Можно надеяться, что дальнейшее изучение физиологической основы боли приведет к появлению более мощных и безопасных болеутоляющих средств. Лекарства, которые влияют на ЦНС, могут воздействовать на эмоции, настроение и поведение, поэтому не удивительно, что такие препараты используют в нетерапевтических целях. Это нетерапевтическое использование лекарств рассматривают как злоупотребление лекарствами. Более точным может быть термин «токсикомания», т.к. иногда для фармакологического эффекта вдыхают обычные вещества типа бензина и растворителей. Кроме того, вещества типа этанола, кофеина и никотина во всех их формах не расценивают как лекарства в терапевтическом смысле этого слова, но эти вещества оказывают эффект на человеческий мозг, поэтому нельзя, с точки зрения фармакологии, отделять эти вещества от наркотиков. Даже чрезмерное потребление еды вообще или специфических типов пищевых продуктов является таким же злоупотреблением, как и злоупотребление препаратами. Обычно целью такого чрезмерного потребления является желание получить психологическое удовлетворение. — Также рекомендуем «Зависимость человека от лекарств. Лекарства вызывающие пристрастие» Оглавление темы «Терапия боли. Лекарственная зависимость»: |
Все опиоидные анальгетики вызывают сходные побочные эффекты (см. табл. 3.6). Среди Них наиболее часто встречаются тошнота, запор и когнитивные нарушения (например, седативный эффект и спутанность сознания).
Согласно рекомендациям Европейской федерации неврологических обществ (2006) и Российского общества по изучению боли (2008), опиоидные анальгетики не относятся к препаратам первой линии при терапии невропатической боли.
Хотя наибольшую опасность среди побочных эффектов представляет угнетение дыхания, оно встречается редко при условии адекватного подбора дозы и соблюдения правильного режима дозирования (особенно в тех случаях, когда титрование дозы опиоидов производится у больного с болевым синдромом, так как боль обладает мощным антагонистическим действием по отношению к угнетению дыхания). Менее распространенные побочные эффекты опиоидов включают дисфорию, делирий, мио-клонус, судороги, зуд, крапивницу и задержку мочи.
Побочные эффекты обычно возникают в начале приема опиоидов и в периоды повышения дозы. При появлении побочных эффектов на любой дозе опиоидов, в конечном итоге возможно развитие толерантности к побочным эффектам, однако этот эффект отличается вариабельностью у разных больных и зависит от характера побочных эффектов. Толерантность к такому серьезному побочному эффекту, как угнетение дыхания, формируется быстро. Толерантность к тошноте и когнитивным нарушениям обычно формируется в течение нескольких дней — до 1 недели. К сожалению, уменьшения со временем выраженности запора, возникшего на фоне опиоидной терапии, не наблюдается.
Для того чтобы избежать вынужденной отмены опиоидных анальгетиков, в случае появления побочных эффектов необходимо их лечение. При появлении тошноты обычно эффективны противорвотные препараты с анти-допаминергическим действием. Так как прием опиоидов способствует замедлению моторики желудка, у этих пациентов наиболее эффективен метоклопрамид, который, в дополнение к антидопаминергическим свойствам, улучшает моторику желудка. В случае развития седа-тивного эффекта и спутанности сознания могут быть эффективны психостимуляторы, такие как метилфенидат или модафинил. Так как толерантность к запору, возникшему на фоне терапии опиоидами, размягчению стула, такими как докузат, применяются для лечения запора, вызванного опи-оидами. В настоящее время проводятся клинические исследования, посвященные изучению эффективности новых препаратов для лечения запора, вызванного опиоидами, и, возможно, они будут применяться уже в ближайшем будущем. Эти препараты представляют собой антагонисты опиоидных рецепторов периферического действия, которые не проникают через гематоэнцефалический барьер. Следовательно, они не оказывают влияния на центральное анальгетическое действие опиоидов, однако могут купировать такие периферические побочные эффекты, как запор.
При появлении дисфории и делирия могут оказаться эффективными такие меры, как ротация опиоидов, уменьшение дозы опиоидного препарата в сочетании с добавлением дополнительного препарата, или добавление к терапии опиоидами психотропного препарата с целью симптоматической терапии (например, анти-психотик для лечения делирия). Опиоиды могут оказывать прямое действие в виде дегрануляции тучных клеток, независимо от уровня IgE, что приводит к возникновению зуда и крапивницы. В этих случаях целесообразна ротация опиоидов и применение антигистаминных препаратов. Миоклонус и судороги указывают
