Противопоказания к лучевой терапии при опухоли головного мозга
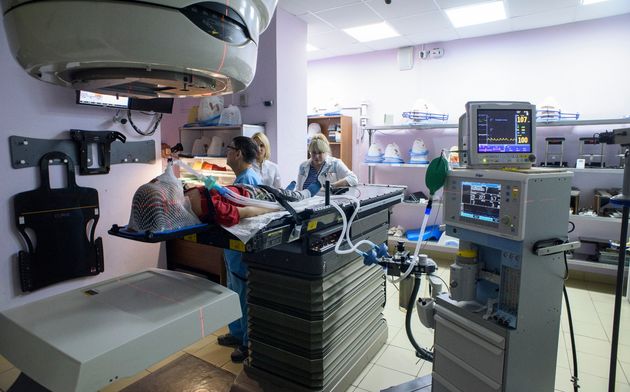
Лучевая терапия — это метод лечения, основанный на применении ионизирующего излучения. Метод применяется в медицинской практике более 120 лет. За это время произошли колоссальные изменения в техническом оснащении метода: от первых примитивных аппаратов с источниками радия (отсюда другое название метода – радиотерапия) до суперсовременных установок, оснащенных мощными компьютерами и позволяющими исключительно точно направлять пучок ионизирующего излучения на очаг болезни.
Основными объектами применения лучевой терапии являются злокачественные опухоли, однако в некоторых случаях она используется и при лечении доброкачественных опухолей, а также с противовоспалительной целью при неопухолевых заболеваниях.
В основе эффекта противоопухолевой лучевой терапии лежит способность ионизирующего излучения воздействовать на генетический аппарат (ДНК) клетки, лишая ее возможности к воспроизведению и, таким образом, приводя ее к гибели.
Виды лучевой терапии
Существует три основных вида лучевой терапии:
- наружная (дистанционная) лучевая терапия,
- брахитерапия,
- лечение жидкими радиоактивными изотопами.
При наружной (дистанционной) лучевой терапии источник излучения находится вне тела пациента.
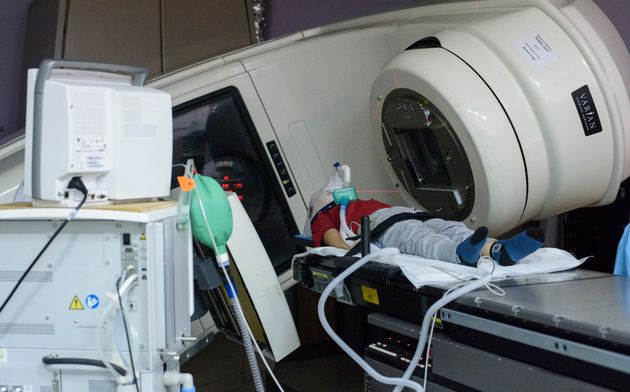

В случае брахитерапии (внутритканевой лучевой терапии) радиоактивный излучатель вводится непосредственно в опухоль. При лечении жидкими радиоактивными изотопами они вводятся в кровеносное русло или внутрь и избирательно фиксируются очагом заболевания.
Куда обратиться за помощью?
Наружное облучение
В практике нейроонкологии в подавляющем большинстве случаев используется наружное облучение, которое проводится при помощи гаммаустановок, в которых в качестве источника излучения применяется радиоактивный изотоп (кобальт-60 или цезий-137) , или линейных ускорителей электронов, в которых жесткое рентгеновское излучение генерируется при ударении ускоренных электронов об мишень, или ускорителей протонов. Принципиальной разницы в противоопухолевом эффекте излучения из этих источников нет, но излучение линейного ускорителя и протонный пучок позволяют получать более отграниченный от окружающих тканей очаг воздействия, что снижает риск радиационного повреждения здоровых тканей.
Наружное облучение может проводиться фракционно, с использованием разовых фракций от 1,5 до 5 Гр в течение достаточно длительного периода (до 1,5 месяцев). Это проводится с расчетом того, что при каждой очередной фракции облучения повреждаются клетки опухоли, находящиеся в радиочувствительной фазе своего жизненного цикла. При этом суммарная доза облучения доводится до 45-78 Гр.. В части случаев, при небольших размерах опухоли используется радиохирургия: наружное облучение в разовой дозе 15-25 Гр. Это массивное облучение по противоопухолевому эффекту равнозначно фракционированному, но оно применимо только в небольшом числе случаев.
Побочные явления лучевой терапии
При лечении опухолей мозга могут наблюдаться побочные явления в виде появления или усиления головной боли, тошноты, рвоты, усиления выраженности неврологических нарушений. Врачи в таких случаях назначают дополнительные препараты, позволяющие купировать эти явления. К концу курса в большинстве случаев в зоне входа пучков излучения выпадают волосы, но они в дальнейшем вырастают.
Наиболее неприятными осложнениям облучения головного мозга являются возможные отдаленные последствия в виде некоторого снижения функциональных возможностей мозга. Однако большой опыт многолетнего наблюдения за такими больными свидетельствует, что они вполне адаптируются к социальным условиям.
Вторым неприятным осложнением является риск задержки роста костей в зоне входа пучков.
Осложнения более вероятны у детей, облучение которых проводилось в возрасте до 5 лет, поэтому к определению показаний к лучевой терапии у таких детей врачи подходят особенно тщательно.
Искусство врача-радиотерапевта заключается именно в максимальном ограничении облучения здоровых тканей и рациональном фракционировании дозы облучения.
После лучевой терапии опухолей мозга возможны отсроченные реакции в виде головной боли, тошноты, повышения температуры тела. Это наблюдается в сроки до 3-х месяцев после окончания лечения. В таких случаях врачи назначают противоотечные средства, которые позволяют быстро купировать все симптомы.
Важно!
После лучевой терапии пациент должен избегать тепловых процедур (бани, перегревание на солнце), травм, разумно ограничивать время просмотра телепередач и работы на компьютерах.
Термин
Грей (обозначение: Гр, Gy) — единица измерения поглощённой дозы ионизирующего излучения в Международной системе единиц (СИ). Поглощённая доза равна одному грею, если в результате поглощения ионизирующего излучения вещество получило один джоуль энергии в расчёте на один килограмм массы.
Нужна психологическая поддержка?
Информация 24/7.
Бесплатно, круглосуточно, по всей России.
Телефон горячей линии:
8 800 100-01-91
Рекомендуем к прочтению:
Единый мировой подход в развитии онкологической помощи направлен на улучшение качества и увеличении продолжительности жизни онкологического больного.
Лучевая терапия – это метод лечения опухолей (обычно, злокачественных), который заключается в облучении радиацией. Дело в том, что злокачественные клетки оказываются более чувствительными к повреждающему действию радиации, чем здоровые клетки. Это связано с тем, что у злокачественных клеток метаболизм более высок, чем у нормальных клеток, а кроме того, им свойственно неконтролируемое деление и рост. Поэтому, мутации, вызванные радиацией, быстрее и сказываются на злокачественных клетках, и они скорее погибают.
Стоит отметить, что при лучевой терапии опухолей головного мозга радиация используется как при злокачественных, так и при доброкачественных опухолях. Причиной этого является то, что опухоли мозга могут находиться на такой глубине, когда они не доступны для хирургического вмешательства.
Лучевая терапия опухолей мозга может применяться как самостоятельный вид лечения, а также сочетано вместе с хирургическим методом и химиотерапией.
Например, ее используют после хирургического удаления опухоли с целью уничтожения оставшихся опухолевых клеток. Лучевое лечение нацелено на уменьшение размеров или прекращение роста остаточной опухоли. Обычно послеоперационная радиотерапия рекомендуется при невозможности безопасного удаления всей опухоли. Лучевое лечение может потребоваться и в случае доброкачественных глиом, если их неконтролируемый рост угрожает жизни пациента.
Лучевая терапия может применяться в двух видах.
Дистанционно. При этом облучение радиацией проводится с помощью специальных устройств. Лечение дистанционным методом проводится в течение пяти дней в неделю, курс лучевой терапии при этом длится несколько недель. Схема лучевой терапии зависит от типа опухоли и ее размера, а также от возраста больного. Для пожилых пациентов, по сравнению с молодыми людьми, характерна ограниченная реакция опухоли на внешнее облучение.Подобное длительное («растянутое») использование лучевой терапии небольшими дозами позволяет защитить окружающие здоровые ткани от повреждающего облучения радиации.
Дистанционная лучевая терапия обычно проводится в отношении опухоли и прилегающих к ней тканей. Реже облучению подвергается весь головной мозг. Одновременно с этим, область самой опухоли дополнительно может облучаться, например, с помощью радиоактивного имплантата.
К стандартной радиотерапии с помощью внешнего облучения относится:
При трехмерной (или 3D) конформной лучевой терапии (3D-КЛТ) используются изображения, полученные с помощью компьютера, что позволяет определить точное положение опухоли. Наведенное излучение полностью соответствует трехмерной модели опухоли.
Лучевая терапия с модуляцией интенсивности облучения является усовершенствованным видом 3D-КЛТ с применением более высоких доз облучения.
Конформная протонная лучевая терапия подобна 3D-КЛТ, но вместо рентгеновского излучения в ней используются пучки протонов. Этот метод лечения применяется далеко не везде.
Брахитерапия. Этот метод лучевой терапии можно назвать, в отличие от дистанционного, «контактным». Он основан на имплантации радиоактивного препарата (с помощью стереотаксической техники) непосредственно в опухоль. Такой метод лучевой терапии применяется не только в лечении опухолей головного мозга, но и других органов, например, простаты.
Стереотаксическая радиохирургия
Еще одним из методов лечения опухолей головного мозга является т.н. стереотаксическая радиохирургия. Термин «радиохирургия» подразумевает, что радиоционное излучение «собрано» в компактный пучок. Облучение радиацией в этом случае проводится за один сеанс. При радиохирургии опухоль подвергается облучению мощным прямонацеленным пучком радиации под разными углами. Такая техника лучевой терапии позволяет направить всю мощь радиации именно на опухоль, и оставляя окружающие здоровые ткани нетронутыми. Этот метод также известен, как «гамма нож». Обычно «гамма нож» используется при лечении опухолей не более 3,5 – 4 см в диаметре. Это связано с тем, что при больших размерах опухоли увеличивается необходимая доза радиации и лучевая нагрузка на здоровую мозговую ткань, поэтому, и вероятность развития постлучевых осложнений, становится достаточно высокой. Метод радиохирургии не ни при детском, ни при пожилом возрасте больных, а также при наличии нескольких опухолевых узлов или метастазов.
Преимущества стереотаксической радиохирургии следующие:
Методика позволяет подвести прицельно сфокусированное излучение высокой дозы к глиомам менее 3 см (или 1,25 дюйма) в диаметре без повреждения окружающих тканей.
Стереотаксическая радиохирургия позволяет добраться до небольших опухолей, расположенных глубоко в тканях мозга, которые ранее считались неоперабельными.
В некоторых случаях радиохирургия является единственным требуемым методом лечения.
В отличие от традиционной лучевой терапии, стереотаксическое облучение можно повторять. Поэтому радиохирургия применяется при рецидивах опухолей, когда пациент уже прошел стандартную радиотерапию.
Сочетанное применение стереотаксической радиохирургии и методик, контролирующих речь и другие психические функции у пациентов, которые пребывают в сознании во время процедуры, обеспечивает безопасное удаление ткани с минимальным риском нарушения данных функций.
Планирование процедуры.
Как правило, радиохирургическое вмешательство начинается с серии этапов, направленных на определение цели облучения:
Вначале проводится местная анестезия. При проведении стандартной операции голова пациента тщательно фиксируется в неподвижном состоянии с помощью стереотаксической рамки, которая прикручивается к черепу. (Применение рамки эффективно только при опухолях головного мозга с правильными контурами). Рамка удаляется сразу же после полного окончания процедуры (через 3-4 часа).
Создается трехмерная карта головного мозга пациента, обычно с помощью магнитно-резонансной томографии.
Компьютерная программа рассчитывает уровень облучения и особые зоны для нацеливания облучения.
Совершенствование техник визуализации позволяет использовать стереотаксическиеоперации без применения рамки, которые эффективны при большем числе опухолей.
Доставка излучения.
После окончания предварительного этапа планирования начинается лечение. Для доставки узко сфокусированного пучка лучей при стереотаксической радиохирургии используются различные сложные аппараты, такие как гамма-нож и адаптированный медицинский линейный ускоритель (LINAC). Фактически лечение занимает от 10 минут до 1 часа.
В технологии гамма-нож применяются гамма-лучи, которые исходят из множества точек и сходятся в единой точке на опухоли. Несмотря на то, что каждый гамма-луч обладает низкой дозой излучения, при схождении лучей интенсивность и разрушающая сила пучка существенно возрастает. Гамма-нож используется только при очень маленьких опухолях, а поэтому обычно применяется как вспомогательная процедура после стандартной лучевой терапии, оперативного лечения, химиотерапии или их сочетания.
Как проводится процедура радиохирургии гамма-ножом
Как и при всех процедурах и вмешательствах при лечении опухолей головного мозга больной вначале сбривает волосы на голове. Далее на голове под местным обезболиванием с помощью специальных шипов устанавливается т.н. стереотаксическая рамка. После этого проводится КТ или МРТ с применением т.н. локалайзеров, которые одеваются на стереотаксическую рамку. Они обеспечивают привязку томографических координат к координатам самой рамки.
После этого на основе полученных изображений с использованием компьютерной системы навигации облучения планируется схема лечения, которая передаётся на пульт управления установкой гамма-ножа.
Планирование схемы проводится с помощью выбора числа т.н. изоцентров, их положения, веса, угла наклона головы, исключаемых направлений пучков. Это проводится с учетом расположения и формы опухоли (или опухолей), прилегающих здоровых тканей, а также общей лучевой нагрузки на голову больного.
Далее больной ложится на специальную кушетку. Голова больного фиксируется в системе позиционирования, так, чтобы намеченная цель – опухоль — совпадала с центром фокуса пучков радиации. Система позиционирования головы больного может быть как автоматическая, так и ручная, что зависит как от модели аппарата, так и от конкретных особенностей больного. После этого медперсонал выходит из помещения, где стоит установка гамма-ножа, кушетка с больным задвигается в камеру аппарата, в которой и происходит облучение.
В процессе радиохирургии гамма-ножом с больным обычно поддерживается связь видеокамеры и микрофона. Использование гамма-ножа абсолютно безболезненно. Длительность всей процедуры находится в пределах от 10 минут до нескольких часов, что зависит от типа и опухолей, их размера и места расположения.
В конце процедуры облучения стереотаксическая рамка снимается с головы больного и он может идти домой.
Линейный ускоритель (LINAC) образует фотоны (положительно заряженные частицы), пучки которых соответствуют размеру опухоли. Пациент располагается на кровати, положение которой может изменяться. Данная процедура позволяет проводить лечение в виде множества сеансов малыми дозами (фракционированная стереотаксическая радиохирургия), а не одним сеансом. Это означает, что методика подходит для лечения больших опухолей.
Метод радиохирургии в ряде случаев является альтернативой обычному традиционному хирургическому вмешательству, что позволяет проводить лечение, не прибегая к тяжелым инвазивным вмешательствам, таким, как краниотомия (трепанация черепа) и избежать тем самым, связанные с этим риски.
Лекарственные препараты и лучевая терапия
Исследователи изучают препараты, которые могут быть использованы совместно с радиотерапией для увеличения ее эффективности.
Радиопротекторы (радиозащитные средства).
Для защиты здоровых клеток во время лучевой терапии используются такие препараты, как амифостин (Этиол).
Радиосенсибилизаторы.
Такие препараты, как 5-фторурацил (5-ФУ) и цисплатин (Платинол), увеличивают чувствительность раковых клеток к лучевому лечению.
Побочные эффекты лучевой терапии
Побочные эффекты лучевой терапии обусловлены, прежде всего, воздействием радиации как на саму опухоль, так и на здоровые ткани мозга и черепа. Местные побочные эффекты лучевой терапии могут выражаться в виде лучевых ожогов кожи головы, повышенной ломкости сосудов, появления небольших очагов кровоизлияний или изъязвлений.
Опухолевые клетки, подвергшиеся облучению, распадаются, поэтому в кровь всасываются продукты их распада, которые воздействуют на организм токсически. Это приводит к появлению у больного утомляемости, слабости, тошноты, рвоты, выпадению волос, а также нарушению кроветворения.
Обычно облучение радиацией приводит к выпадению волос. Причиной этого является поражение волосяных луковиц. Новые выросшие волосы бывают обычно мягче и несколько иного цвета. Иногда волосы теряются навсегда.
Кроме выпадения волос, после лучевой терапии могут отмечаться и другие реакции со стороны кожи головы в виде покраснения, зуда и пигментации. Внешне такие участки кожи бывают, похожи на солнечный ожог. Участки кожи головы, которые подвергаются облучению, следует лучше держать открытыми, но защищать от солнца. В этот период очень важен правильный уход за кожей головы.
Примерно через 4 – 6 недель после курса лучевой терапии у больных может появиться сонливость, повышенная утомляемость, а также снижение или потеря аппетита. Эти симптомы обычно длятся несколько недель и связаны с всасыванием продуктов распада разрушенной опухоли в кровь. Эти проявления постепенно проходят самостоятельно.
Не пытайтесь лечить симптомы самостоятельно. (Обратитесь за помощью к своему лечащему врачу или радиологу).
Другим типичным побочным эффектом лучевой терапии является отек вещества головного мозга, что в некоторых случаях может усиливать симптомы опухоли мозга. Лечение отека проводится с помощью стероидов.
Повреждение тканей. У 25% пациентов, получавших интенсивное облучение, наблюдается лучевой некроз (полное разрушение прилегающих здоровых тканей). При этом состоянии может возникать отек головного мозга и спад психических функций. Лучевой некроз поддается лечению стероидами. Если стероиды оказываются неэффективными, для удаления поврежденной ткани может потребоваться операция.
Возникновение новых опухолей. Лучевое лечение по поводу раковых опухолей детского возраста является самым важным фактором риска развития новых опухолей головного и спинного мозга. Риск выше всего при проведении радиотерапии детям, в возрасте младше 5 лет. Выявлено, что риск развития второй первичной опухоли мозга повышается в соответствии с дозой облучения при лечении первой опухоли.
Инсульт. У пациентов, которые успешно излечились от опухоли головного мозга в детском возрасте с помощью радиотерапии высокими дозами (особенно выше 50 Грей), высок риск развития в дальнейшем инсульта. Исследование с участием около 2000 пациентов, излечившихся от опухоли мозга, показало, что с момента выявления опухоли до инсульта проходит в среднем 14 лет.
(495) 50-253-50 — бесплатная консультация по клиникам и специалистам
ОФОРМИТЬ ЗАЯВКУ на ЛЕЧЕНИЕ
- Болезнь Паркинсона
- Болезнь Паркинсона — симптомы, диагностика
- Болезнь Паркинсона — терапевтическое лечение
- Болезнь Паркинсона — леводопа
- Болезнь Паркинсона — другие препараты
- Болезнь Паркинсона — хирургическое лечение
- Водянка мозга
- Водянка мозга — симптомы, диагностика
- Водянка мозга — лечение
- Краниосиностоз
- Инсульт
- Инсульт — ишемический
- Ишемический инсульт — диагностика
- Ишемический инсульт — лечение
- Инсульт — геморрагический
- Синдром конского хвоста — диагностика, лечение
- Эпилепсия
- Эпилепсия — диагностика
- Эпилепсия — лечение
- Компрессионные невропатии
- Межпозвоночная грыжа
- Межпозвоночная грыжа — причины
- Межпозвоночная грыжа — симптомы, диагностика
- Межпозвоночная грыжа — консервативное лечение
- Межпозвоночная грыжа — оперативное лечение
- Невралгия — затылочная
- Невралгия — тройничного нерва
- Невралгия тройничного нерва — лечение
- Спастичность
- Спина Бифида
- Спинной мозг — опухоли
- Периферические нервы — опухоли
- Спинной мозг — травма
- Спинной мозг — типы и уровни травм
- Спинной мозг — диагностика травмы
- Спинной мозг — лечение травмы
- Головной мозг
- Головной мозг — травма
- Головной мозг — опухоли
- Головной мозг — причины опухолей
- Головной мозг — симптомы опухолей
- Головной мозг — встречаемость опухолей
- Головной мозг — прогноз опухолей
- Головной мозг — диагностика опухолей
- Головной мозг — виды опухолей
- Головной мозг — первичные опухоли
- Головной мозг — вторичные опухоли
- Головной мозг — лечение опухолей
- Головной мозг — хирургическое лечение опухолей
- Головной мозг — лучевая терапия опухолей
- Головной мозг — химиотерапия опухолей
- Головной мозг — прицельная терапия опухолей
- Головной мозг — новые методы лечения опухолей
- Головной мозг — лечение осложнений опухолей
- Нейрохирургический центр — Израиль
- Краниотомия
- Нейроэндоскопия
- Нейронавигация
- Стереотаксическая радиохирургия
- Химиотерапия
- Детская нейрохирургия
- Лечение гидроцефалии
- Краниосиностоз — хирургическое лечение
- Операции на мозге — новейшие технологии
- Нейрохирургический центр — Германия
- Опухоли мозга
- Хирургия сосудов головного мозга
- Хирургия позвоночника
- Хирургия повреждений черепа и позвоночника
- Стереотаксическая хирургия
- Клиническая нейрофизиология
- Интраоперационный мониторинг
- Невралгия тройничного нерва
- Гидроцефалия — лечение
- Евгения Плющенко оперируют в Израильской клинике
