Противопоказания к трансплантации легких

Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 18 октября 2016;
проверки требуют 7 правок.
Трансплантация лёгких — хирургическая операция, заключающаяся в полной или частичной замене поражённых болезнью лёгких одного человека (реципиент) здоровыми лёгкими, взятыми у другого человека (донора). Трансплантация лёгких в настоящее время является единственным радикальным методом лечения некоторых хронических заболеваний лёгких. Несмотря на сложность операции и необходимость постоянного приёма иммуноподавляющих лекарств после неё, эта операция позволяет значительно увеличить продолжительность и улучшить качество жизни пациентов с терминальным поражением лёгких.
Согласно регистру Международного общества трансплантации лёгких и сердца, в мире ежегодно выполняется до 3 тысяч подобных операций. При этом 5-летняя выживаемость пациентов, перенёсших пересадку лёгких, превышает 50 %, а медиана выживаемости составляет 5,4 года[1].
История[править | править код]
Первая задокументированная попытка трансплантации легких была реализована советским учёным Владимиром Демиховым в 1946 году. В качестве эксперимента операция проводилась на собаке. В конечном итоге трансплантация оказалась неудачной из-за отторжения трансплантата. Однако, данная попытка впервые продемонстрировала, что процедура технически осуществима.
Хирург Джеймс Харди из Университета Миссисипи провел первую пересадку легких человека 11 июня 1963 года. К сожалению, через 18 дней реципиент умер от почечной недостаточности. С 1963 по 1978 год попытки трансплантации легких не удавались из-за отторжений и проблем с приживлением бронхов. Только после появления аппарата искусственного кровообращения и иммуносупрессантов (циклоспорин) вероятность восстановления пациентов после пересадки лёгких стала достаточно высокой.
Первой успешной пересадкой легких считается трансплантация сердца и легкого, выполненная доктором Брюсом Рейцем из Стэнфордского университета в 1981 году женщине, у которой была идиопатическая легочная гипертензия.[2]
Показания[править | править код]
Трансплантация лёгких выполняется больным с прогрессирующими обструктивными, фиброзирующими или сосудистыми заболеваниями. Нозологический спектр включает:
- 35,8 % Хроническая обструктивная болезнь лёгких (ХОБЛ)/Эмфизема лёгких;
- 20,8 % Идиопатический фиброз лёгких;
- 15,9 % Муковисцидоз;
- 7,1 % α1-антитрипсиновая недостаточность (первичная эмфизема);
- 3,3 % Первичная лёгочная гипертензия;
- 2,6 % Саркоидоз;
- 2,7 % Бронхоэктазы;
- 1,0 % Лимфангиолейомиоматоз (ЛАМ);
- 0,7 % Врождённые пороки сердца;
- 0,9 % Облитерирующий бронхиолит (первичная трансплантация);
- 1,2 % Ретрансплантации: облитерирующий бронхиолит;
- 0,9 % Ретрансплантации, не связанные с облитерирующим бронхиолитом;
- 0,8 % Диффузные заболевания соединительной ткани с поражением лёгких;
- 0,3 % Другие интерстициальные заболевания;
- 6,1 % Другие.
При постановке показаний к трансплантации лёгких учитывается степень нарушения функции дыхания и, как следствие, снижение качества жизни, скорость прогрессирования заболевания, ожидаемая продолжительность жизни и перспективы консервативного, либо альтернативного хирургического лечения.
В качестве основного критерия включения в лист ожидания трансплантации лёгких принят показатель высокого риска смерти от заболевания в течение 2-3 лет. Прогнозу низкой выживаемости соответствуют тяжёлые необратимые структурные, либо функциональные изменения, характерные для конкретной болезни. Следует, однако, иметь в виду, что время ожидания донорского органа в ряде случаев может превышать этот срок, поэтому при быстром прогрессировании болезни, частых обострениях, O (I) и B (III) группе крови, и также если реципиент имеет небольшой рост (подбор пары донор-реципиент осуществляется в том числе и по антропометрическим показателям) допустимо более раннее рассмотрение больного как потенциального реципиента для трансплантации лёгких.
Обязательным условием направления на трансплантацию лёгких является исчерпанные возможности лекарственной терапии, то есть пациент должен получать весь спектр лекарственных препаратов в соответствии с существующими рекомендациями авторитетных пульмонологических обществ, либо если отсутствует эффективная лекарственная терапия данного заболевания[3].
Противопоказания[править | править код]
Показания к трансплантации лёгких имеют ограничения. Заболевание лёгких не должно иметь специфическую инфекционную или опухолевую этиологию, поскольку после назначения иммуноподавляющих препаратов повышается риск генерализации процесса. В целом, противопоказания к выполнению пересадки лёгких делят на абсолютные и относительные.
Абсолютные противопоказания[источник не указан 1360 дней]:
- злокачественные опухоли (активное заболевание или перенесённое в течение последних 5 лет);
- внелёгочные инфекционные заболевания, в первую очередь ВИЧ/СПИД, гепатиты B и С;
- сопутствующие тяжёлые острые или хронические заболевания других органов и систем организма (сердечная недостаточность, печёночная недостаточность и т. д.);
- не поддающиеся радикальному излечению психические заболевания;
- наркомания, алкоголизм, табакокурение (в том числе отказ от курения на срок менее 6 месяцев);
- психологические состояния, не позволяющие добиться продуктивного контакта с врачом (в том числе документированные случаи несоблюдения пациентом врачебных назначений).
Относительные противопоказания:
- возраст более 65 лет;
- низкий реабилитационный потенциал (низкая физическая выносливость, невозможность выполнять простейшие физические упражнения);
- индекс массы тела более 30 кг/м2;
- поражение дыхательных путей полирезистентными микробами или грибами.
Также существует ряд заболеваний, которые часто сочетаются с тяжёлым поражением лёгких (остеопороз, гастроэзофагеальная рефлюксная болезнь и т. п.) и требуют предварительного лечения в периоде нахождения пациента в «листе ожидания»[3].
Примечания[править | править код]
Ссылки[править | править код]
- International Society for Heart and Lung Transplantation (ISHLT) (Международное общество трансплантации сердца и лёгких)

Все материалы на сайте подготовлены специалистами в области хирургии, анатомии и профильных дисциплинах.
Все рекомендации носят ориентировочный характер и без консультации лечащего врача неприменимы.
Пересадка легких – сложная операция по полной или частичной замене пораженных болезнью участков органа донорским материалом. Это радикальная методика устранения серьезных заболеваний легких в терминальных стадиях, способная продлить и существенно улучшить жизнь пациента, несмотря на тяжелый восстановительный период.
Показания и противопоказания
Прямыми показаниями к трансплантации легких считаются:
-
 Хроническая обструкция органа;
Хроническая обструкция органа; - Фиброзирующий альвеолит неизвестной этимологии;
- Муковисцидоз;
- Эмфизема;
- Легочная гипертензия;
- Саркоидоз;
- Гистиоцитоз.
Также операция показана больным интерстициальным пневмонитом, лимфангиолейомиоматозом, заболеваниями соединительной ткани, при необходимости провести ретрансплантацию.
Относительными противопоказаниями считаются пожилой возраст (от 65), нестабильное состояние пациента, высокие риски осложнений в реабилитационный период, высокий индекс массы тела, остеопороз, гипертония, язвенные поражения, сахарный диабет, ИБС.
Операция по пересадке легких абсолютно противопоказана при раке (активном или перенесенном в течение последних 5 лет). Недопустимо хирургическое вмешательство и при других состояниях пациента:
- Неподдающиеся лечению заболевания других органов;
- Гепатиты, ВИЧ;
- Сильная деформация скелета в области туловища (грудная клетка, позвоночник);
- Неизлечимое психическое расстройство, зависимости, социальная дезадаптация, неспособность пациента следовать указаниям врача;
- Туберкулез.
В лист ожидания трансплантации обычно вписывают пациентов с вероятной предположительностью выживаемости в период 2-3 лет – 50%. Также в список вносят больных III и IV функционального класса по системе NYHA. Обязательно учитывается предполагаемое время ожидания донорского органа, зависящее от группы крови и развития донорства в регионе медицинского учреждения.
Важно! Продолжительность ожидания часто увеличивается для пациентов с 4 группой крови, небольшой грудной клеткой или высоким ростом.
Предоперационное обследование и подготовка

Оценка состояния пациента проводится у нескольких специалистов разного профиля. Во время обследования определяют:
- Рост и вес;
- Поперечные и продольные размеры грудины;
- Группу крови и резус-фактор;
- Отсутствие или наличие инфекций, передаваемых через кровь;
- Состояние крови (общий, биохимический, кислотно-щелочной, газовый анализы, коагулограмма);
- Бактериологические посевы жидкостей и слизистых организма.
Если результаты обследования позитивны, пациента направляют на диагностику состояния сердечно-сосудистой, дыхательной и пищеварительной систем. Требуются дополнительные консультации у специалистов по направлениям стоматологии, офтальмологии, отоларингологии и гинекологии.
В период ожидания трансплантата требуется ежемесячное обследование состояния пациента, чтобы вовремя выявить прогрессирование заболевания. При нахождении в стационаре дополнительно контролируют центральный венозный доступ, чтобы обеспечить профилактику занесения инфекции или развития тромбоза.
Непосредственно перед операцией производится чистка кишечника с возможным применением полиэтиленгликолевых слабительных.
Выбор техники трансплантации
 По медицинским показаниям и наличию донорских органов определяется тип проводимой операции: односторонняя, двусторонняя или целый комплекс сердце плюс легкие.
По медицинским показаниям и наличию донорских органов определяется тип проводимой операции: односторонняя, двусторонняя или целый комплекс сердце плюс легкие.
Последний вариант назначается лишь при невозможности обойтись пересадкой исключительно легких, основные показания – неизлечимый другими способами синдром Эйзенмейгера или терминальная стадия заболевания легких с выраженной дисфункцией сердца.
Одностороннюю операцию проводят в основном при эмфиземе или фиброзирующем альвеолите, в остальных случаях применяется двусторонняя трансплантация.
Как правило, дата операции не назначается заранее, ее проводят в срочном порядке при получении донорского органа. Пересадка начинается с внутривенного введения общей анестезии.
Односторонняя трансплантация
Во время операции по замене одного легкого проводится дугообразный разрез сбоку грудины, на 15 см под подмышкой. Если повреждения на обоих легких одинаковы, плеврального рубцевания нет, предпочитают трансплантировать левое легкое – бронх с этой стороны длиннее, вены более доступны, эта половину грудной клетки легче адаптировать под размер донорского органа.
 Далее выполняется подключение пациента к системе искусственного кровообращения и вентиляции легких, удаляется небольшая часть ребра для доступа к органу. Пораженный участок отделяют от кровеносной системы и бронхов, вынимают, на их место помещают донорский орган и пришивают к нему сосуды и бронхи.
Далее выполняется подключение пациента к системе искусственного кровообращения и вентиляции легких, удаляется небольшая часть ребра для доступа к органу. Пораженный участок отделяют от кровеносной системы и бронхов, вынимают, на их место помещают донорский орган и пришивают к нему сосуды и бронхи.
После восстановления кровообращения может потребоваться бронхоскопия для удаления из дыхательных путей слизи и крови и нормализации наполнительной функции донорского легкого.
Операция по замене одного легкого длится 4-8 часов.
Двусторонняя пересадка
При двусторонней замене надрез выполняется по нижней части грудной клетки, пациент при этом лежит на спине. Использование искусственного кровообращения обязательно. Сердце останавливают, дыхательные пути перекрывают от трахеи эндотрахеальной трубкой.
После замены одного легкого проверяют его оксигенирующую функцию, после чего меняют второе легкое. Недостаток методики в том, что при последовательной пересадке двух трансплантатов время ишемии второго удлиняется.
Операция длится 6-12 часов.
После хирургического вмешательства пациента помещают в палату интенсивной терапии на несколько дней. Общая длительность нахождения пациента в стационаре 7-14 дней в зависимости от скорости восстановления.
Восстановительный период
 В первые дни после операции осуществляется комплексный мониторинг всех систем организма пациента. В период реанимации продолжается легкая искусственная вентиляция легких, степень поддержки определяется исходя из состояния больного и его диагноза.
В первые дни после операции осуществляется комплексный мониторинг всех систем организма пациента. В период реанимации продолжается легкая искусственная вентиляция легких, степень поддержки определяется исходя из состояния больного и его диагноза.
Для предотвращения отека легких, риск которого после трансплантации очень высок, проводится диуретическая терапия, инфузионное и трансфузионное лечение ограничивают, требуется коррекция нарушений уровня электролитов. Назначаются медикаменты: анальгетики, антибиотики, противовирусные, противогрибковые, противорвотные препараты, гастропротекторы, антикоагулянты (только спустя 24 часа после операции).
В течение первых 7 суток с момента трансплантации как минимум дважды в день пациента осматривают, обследуют физикально, измеряют температуру (четырежды в день), АД и ЧСС. Остальные обследования – анализы крови, рентгенографию – проводят раз в сутки.
Назначается дыхательная гимнастика, врачебная диета. На 4-6 месяцев требуется ограничивать физические нагрузки. Всю жизнь следует оберегаться от инсоляции, избегать больших скоплений людей, регулярно проходить обследования (первые 2 месяца – каждые 2 недели, год – ежемесячно, дальше – 2-4 раза ежегодно). Необходимо принять меры по психологической и социальной адаптации, физической реабилитации.
Для предотвращения отторжения важно верно назначить иммунноподавляющую терапию. В клинической практике используются ингибиторы кальциневрина, пролиферативного сигнала, препараты микофеноловой кислоты, глюкокортикоиды, такролимус.
Эти препараты заметно снижают вероятность развития острого отторжения, увеличивают отдаленную выживаемость пациентов. Комбинированная терапия, назначенная грамотным хирургом-трансплантологом, позволит повысить успех операции и снизить риски.
Возможные осложнения
Наиболее частыми осложнениями после перенесенной операции являются первично нефункционирующий трансплантат и облитерирующий бронхиолит.
Первично нефункционирующий трансплантат

Это основная причина смерти пациентов после пересадки. Иначе его называют острым отторжением трансплантата. Состояние обычно возникает в период 3-72 часов после операции, характеризуется сильным отеком легких, ростом легочно-сосудистого сопротивления, снижением оксигенирующей способности, развитием шунтов внутри органа.
Среди факторов развития этого синдрома:
- Возраст донора > 21 – < 45 лет;
- Курение;
- Повреждение легкого из-за смерти головного мозга;
- Нарушение хранения трансплантата;
- Долгая холодовая ишемия трансплантата.
Для лечения используются расширенная искусственная вентиляция легких, применение окиси азота, простагландин Е1, сурфактант. Назначается ЭКМО как поддерживающая терапия до проведения ретрансплантации.
Облитерирующий бронхиолит
 Так называется хроническое отторжение легочного трансплантата. В более 30% случаев служит причиной смерти в период 3-5 лет после пересадки. Проявляется снижением количества воздуха при выдохе с силой, одышкой, кашлем.
Так называется хроническое отторжение легочного трансплантата. В более 30% случаев служит причиной смерти в период 3-5 лет после пересадки. Проявляется снижением количества воздуха при выдохе с силой, одышкой, кашлем.
Снижение объема выдыхаемого воздуха провоцирует стойкую обструкцию дыхательных путей, развитие их недостаточности, способствует появлению инфекционных осложнений.
Факторы риска развития этого состояния делятся на потенциальные (острое отторжение, хронический бронхиолит, пневмонит, игнорирование медицинских рекомендаций) и абсолютные (цмв, бактериальная, грибковая, вирусная инфекция, донор неблагоприятного возраста, гастроэзофагеальный рефлюкс).
Средние цены и прогноз
Цена операции по пересадке легких очень высока – она начинается от 60-70 тысяч евро и только растет. Попасть в лист ожидающих тоже тяжело: легкие берут только у 15% доноров. В России такую трансплантацию практикуют всего несколько лет, поэтому пациенты предпочитают ехать за границу.
Финансирование по федеральным квотам в РФ позволяет проводить несколько бесплатных операций в год, но мало кому окажется доступно такое предложение из-за огромного количества ожидающих.
Прогноз выживаемости в первый год после пересадки составляет около 70% в случае, если донор – живой человек, около 77% – от мертвого донора. Показатель 5-летней выживаемости составляет 45-47%. При двусторонней трансплантации прогнозы благоприятнее. Рецидивы заболеваний встречаются редко, в основном у больных интерстициальными патологиями легких.
Видео: трансплантация легких в НИИ скорой помощи имени Склифосовского
В наше время настолько сложно кого-то удивить пересадкой органов, что у многих даже найдутся знакомые, которые прошли через это. В крайнем случае, это будут так называемые ”друзья друзей”. Я имею в виду, что подобные операции стали настолько обычным делом, что пересадить можно почти любой орган. Главное, найти правильного донора и дождаться очереди. Дальше дело техники. Конечно, людей с проблемами сейчас очень много и не каждый сможет получить заветный орган, но многие успевают. Кто-то сердце, кто-то почку, кто-то печень, а кто-то легкие. Процесс пересадки легких очень сложен и процент удачных операций ниже, чем хотелось бы. Давайте поговорим об этом и поймем вообще, как делают такие операции.
Легкие очень важны для нашего организма.
Что такое трансплантация легких
Трансплантация легких — это операция, которая дает возможность пересадить человеку новые легкие, если с его легкими что-то не так. Если говорить более научно, то трансплантация легких имеет следующее определение.
Трансплантация легких — хирургическая операция по полной или частичной замене пораженных легких (болезнь, травма, отклонения) здоровыми, изъятыми у донора (другого человека)
В настоящее время только такое радикальное вмешательство может сделать жизнь человека более качественной и более долгой, если у него есть серьезные повреждения этого органа. При этом, она является очень сложной и прибегают к ней только в самом крайнем случае, когда других шансов на спасение уже нет.
Главным ограничением после таких операций является то, что пациенту приходится долгое время, а то и всю оставшуюся жизнь, принимать иммуноподавляющие препараты. Иногда приходится активно пользоваться маской с кислородным баллоном, но обычно до этого не доходит и через какое-то время пациенты возвращаются к условно-нормальной жизни.
Как делают пересадку легких
Операция по пересадке легких не сильно отличается от любой другой операции, связанной с трансплантологией. Главное, чтобы в ней вся команда действовала слаженно и очень быстро. После того, как грудная клетка вскрывается хирургом, у врачей есть не так много времени. Чем быстрее они все сделают, тем будет лучше.
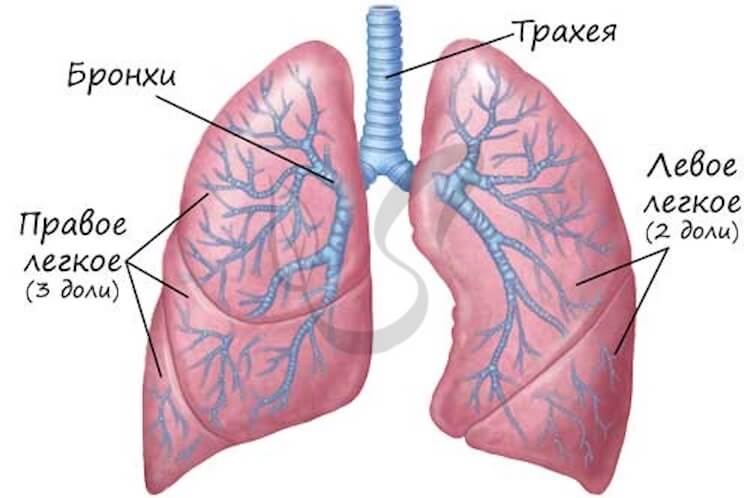
Вот так выглядят легкие. Вопреки распространенному мнению, они разной формы.
Особенно важно как можно быстрее все зашить, чтобы потеря крови была минимальной. А еще, так как операция производится рядом с сердцем, делать все надо очень осторожно. Даже несмотря на то, что сердце останавливается при операции, его все равно надо не повредить.
Во время операции по пересадке легких важно все сделать быстро и качественно.
Впрочем, иногда легкие и сердце меняются, если можно так сказать, комплексно. Есть даже специальная операция. Проблем с совместимостью обычно не бывает, если органы взяты у одного и того же донора.
Такая операция сложнее и дольше, но иногда позволяет решить целый комплекс проблем, а не только те, которые связаны с болезнями легких.
Кому нужна операция по пересадке легких
Логично предположить, что операция по пересадке нужна тому, кому уже не помогает другое лечение и необходимо какое-то более серьезное вмешательство.
Среди основных показаний есть такие заболевания, как хроническая обструктивная болезнь легких (ХОБЛ) и эмфизема легких. Таких случаев большинство — примерно треть.
Ученые успешно вылечили поврежденное легкое. Дефициту донорских органов настанет конец?
Есть и другие показания для трансплантации, например: идиопатический фиброз легких (20,8 %); муковисцидоз (15,9 %); α1-антитрипсиновая недостаточность (7,1 %); первичная лёгочная гипертензия (3,3 %). Есть и еще другие заболевания, но их слишком много и на их долю суммарно приходится остальная часть назначений операции.
Решение о трансплантации принимается каждый раз группой врачей на основании того, насколько у пациента снизилось качество жизни (нужные препараты, баллоны, вентиляция легких). Обязательным условием является то, что должны быть исчерпаны все медикаментозные возможности лечения.
После операции пациент проходит долгую реабилитацию сначала в больнице, а потом дома.
Обычно надо ждать своего донора, чтобы все совпало правильно. Иногда срок ожидания превышает время жизни пациента. В этом случае очередь может немного двигаться и пациенты, которые находятся в критическом состоянии и не могут ждать, получают органы раньше.
Кому нельзя пересаживать легкие
Кроме показаний к пересадке легких, есть и противопоказания. Их не так много, но если они есть, пациенту, скорее всего, откажут в трансплантации. Впрочем, бывают и исключения. Случаи с исключениями называют относительными противопоказаниями. Когда точно нельзя делать операцию — абсолютными.
Перед операцией надо понять, что у пациента нет противопоказаний.
К абсолютным противопоказаниям чаще всего относятся случаи, когда пациенту нельзя принимать иммуноподавляющие препараты. Когда они могут вызвать более серьезные заболевания и сами по себе привести к смерти.
Например, к таким абсолютным противопоказаниям относятся:
- злокачественные опухоли (сейчас или перенесённое в течение последних 5 лет)
- инфекционные заболевания, в первую очередь ВИЧ/СПИД, гепатиты B и С
- острые или хронические заболевания других органов и систем организма (сердечная недостаточность, печёночная недостаточность и т. д.)
наркомания, алкоголизм, табакокурение - психологические состояния, не позволяющие добиться продуктивного контакта с врачом
- психические заболевания
С относительными противопоказаниями операция возможна, но часто она или просто не имеет смысла, или может нести риски, которые превышают средние значения для других пациентов. К ним относятся:
- возраст более 65 лет
- низкая физическая выносливость, невозможность выполнять простейшие физические упражнения
- серьезные отклонения от нормы индекса массы тела
- поражение дыхательных путей микробами или грибами, невосприимчивыми к препаратам.
В остальных случаях операция возможна, но все равно каждый раз решение принимается индивидуально на основании решения врача или врачебной комиссии.

Это Ники Лауда. Австрийский автогонщик, трехкратный чемпион F1, который чуть не сгорел заживо в кокпите разбитой Феррари. Ему пересадили легкое почти в 70 лет. И такое возможно.
Когда сделали первую операцию по пересадке легких?
Не считая кустарных операций и тех, которые не были задокументированы, можно сказать, что первая операция по пересадке легких была произведена в 1946 году Владимиром Демиховым. Итогом той операции оказалось только то, что операция возможна технически. Она проводилась на собаке и ”пациент” не выжил из-за того, что орган отторгся.

Владимир Демихов. Иногда его методы были жутковаты, но он сделал очень много для советской и мировой трансплантологии.
Человеку легкие в первый раз пересадили 11 июня 1963 года. Сделал это Джеймс Харди из Университета Миссисипи. Правда, результат тоже можно назвать только условно удачным, так как пациент умер через две с половиной недели из-за почечной недостаточности.
Еще много лет операции тоже не удавались и пациенты умирали в течение очень небольшого времени после операции. Происходило это до 1978 года, пока не появился аппарат искусственного кровообращения и более сильные препараты, которые помогали во время операции и периода реабилитации.
Хороший вопрос: Зачем человеку воздух и как работают легкие?
Несмотря на то, что формально люди выживали и до этого, первой действительно удавшейся операцией считается пересадка легкого и сердца доктором Брюсом Рейцем из Стэнфордского университета в 1981 году. Ее сделали женщине с серьезным легочным заболеванием.
Статистика операций по пересадке легких
В рамках Всемирной организации здравоохранение существует структура, которая отвечает за учет и условное регулирование мировой трансплантологии. Кто-то называет ее Международным обществом трансплантации.
По статистике этого общества в год делается около 3 000 операций по пересадке легкий. Это не так мало, как могло бы быть, но существенно меньше, чем хотелось бы, ведь многие пациенты просто не дожидаются своей очереди.
За легкими, как и за другими органами надо постоянно следить.
Существует и статистика успешности операций. Согласно ей, пятилетняя выживаемость составляет более 50 процентов. Это означает, что больше половины людей, которым сделали операцию, живут после нее больше 5 лет. Медиана выживаемости составляет 5,4 года.
Медиана выживаемости — это то, сколько проживает половина пациентов после операции. Или сколько проживает половина пациентов с момента смертельного заболевания. Не путать со средним периодом жизни, который может отличатся. При расчете времени жизни после операции расчет среднего значения не актуален, так как все сильно зависит от возраста пациента.
Сколько стоит пересадка легких
Цену на пересадку легких не совсем корректно считать отдельно. Обычно операция подразумевает целый комплекс лечения, который состоит из подготовительного процесса, медикаментов, самой операции, реабилитации и прочих внеплановых расходов.
Если говорить именно о самой операции, то ее стоимость сильно разнится от страны к стране и в среднем составляет около 95 000 долларов.
Требуется ли пересадка легких больным коронавирусом
Сам коронавирус не может привести к болезням, требующим пересадку легких. Правда, есть информация, что вирус, вызывая воспалительные процессы, может безвозвратно повредить до 20 процентов легких. Даже если болезнь протекает бессимптомно.
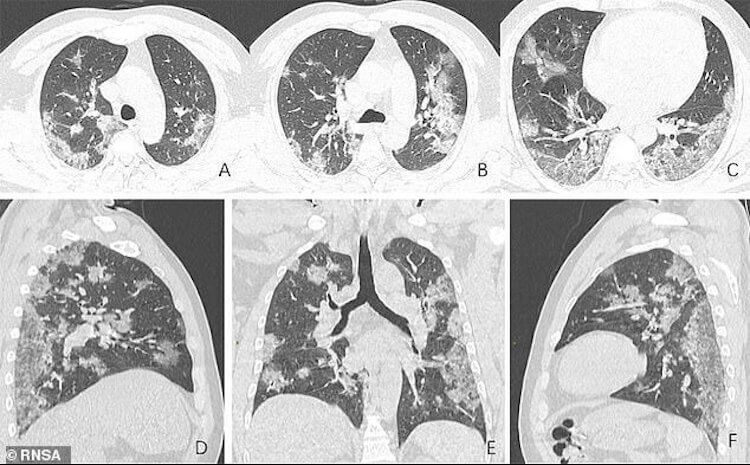
так выглядят легкие пациента с коронавирусом.
Еще больше интересных статей и новостей из мира высоких технологий вы найдете в нашем новостном Telegram-канале.
Обычно даже при таком повреждении не требуется пересадка легких. Но некоторые воспаления и развившаяся пневмония может привести к необходимости в такой операции. Правда, такая вероятность очень низкая. По крайней мере, пока. Вообще, вероятность умереть от последствий пневмонии есть и от них в мире умирает больше людей, чем от инфаркта миокарда. Такие смерти вызваны не самой пневмонией, а септическим шоком, который поражает другие органы и системы.
В любом случае, не стоит слишком расслабленно относиться к вероятности заболеть. Даже без таких крайних случаев, последствия все равно могут быть очень серьезными. Поэтому, просто берегите себя!
