Противопоказания к внутривенному болюсному
01 05 2019
Senior Nurse
Пока нет комментариев
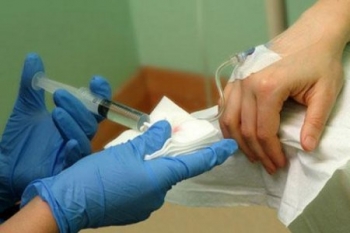
Внутривенная инъекция с грамотной венепункцией — один из основных навыков, которыми должна владеть медицинская сестра. Введение лекарственных веществ парентеральным способом — надежный и быстрый метод доставки лекарственного вещества в организм человека. Профессиональное владение техникой внутривенных инъекций позволяет добиться положительных сдвигов в течение лечебного процесса.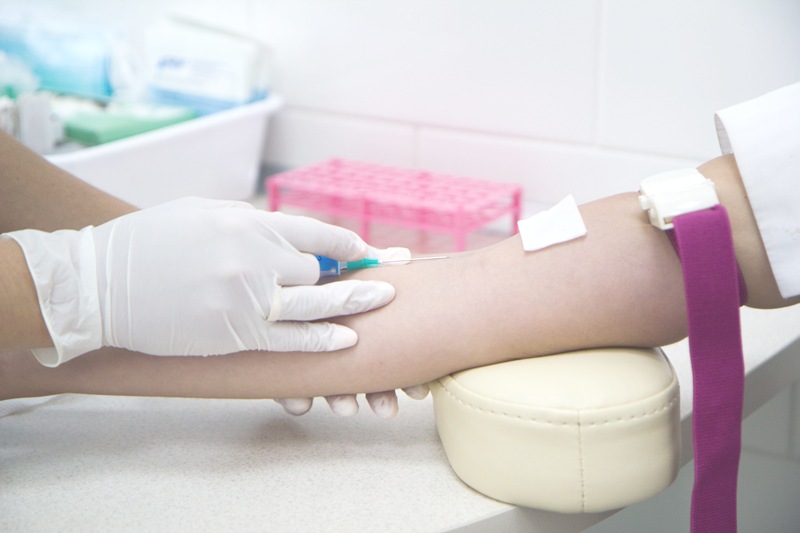 Оглавление
Оглавление
- Показания к процедуре, места венепункции
- Подготовка к внутривенной инъекции
- Оснащение
- Алгоритм проведения процедуры
- Выполнение и окончание процедуры
- Осложнения
- Видео
Показания и места пункции
Внутривенное струйное введение лекарственных веществ проводят однократно либо курсом лечения:
- при оказании неотложной помощи
- при необходимости быстрого введения лекарственного средства в кровяное русло
Показания для внутривенных инъекций определяются исключительно врачом. Медицинская сестра выполняет процедуру по врачебному назначению.
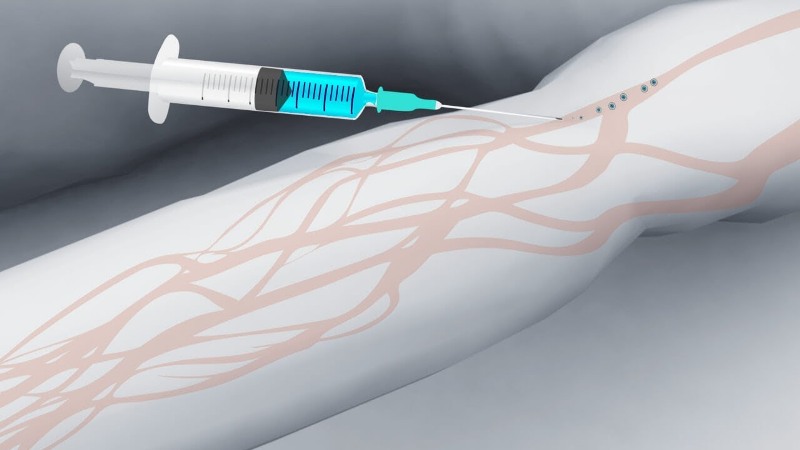
Для введения препарата в венозный просвет необходима венепункция (от латинского vena — вена, punctio — колоть). Пунктировать легче хорошо выраженные вены. Места, где вены находятся близко под кожей:
- локтевые сгибы
- тыльная сторона кисти
- предплечье
- височные вены — у новорожденных
Внутривенная инъекция: подготовка к процедуре
Перед инъекцией проводится подготовка:
- пациента
- медицинского работника
- рабочего пространства
Подготовка пациента
Медицинская сестра должна представиться пациенту, объяснить ему, что врачом назначена манипуляция, получить согласие на ее проведение. У пациента следует поинтересоваться о наличии в анамнезе аллергических реакций и об опыте подобных манипуляций. Также следует выяснить, как давно пациент принимал пищу.
Большинство препаратов нельзя вводить внутривенно струйно натощак. В некоторых ситуациях, наоборот, не следует принимать пищу перед инъекцией. Пациент должен дать согласие на проведение медицинского вмешательства «внутривенная инъекция».

Подготовка медицинской сестры
Медицинская сестра проверяет наличие всего оснащения, необходимого для внутривенной инъекции. Инструментарий, медикаменты, расходные материалы, дезинфекционные растворы — все следует проконтролировать на наличие и по срокам годности.
Медработник моет руки гигиеническим способом, высушивает одноразовым полотенцем. Затем чистыми руками надевается маска, защитные очки, клеенчатый или полиэтиленовый фартук. Кожа рук обрабатывается кожным антисептиком. Следует подождать, пока руки обсохнут, затем надеть нестерильные перчатки.
Подготовка рабочего пространства
Для проведения процедуры понадобятся:
- Мыло для мытья рук
- Кожный антисептик для рук
- Манипуляционный столик
- Кушетка
- Кресло для внутривенных манипуляций. При его отсутствии — подушка для подкладывания под локтевой сгиб или другое место инъекции.
- Стерильный лоток для шприца с лекарственным средством
- Нестерильный лоток для израсходованных материалов
- Ножницы или пинцет (нестерильные) для открывания флаконов
- Пилка для открывания ампулы
- Спиртовые салфетки или стерильные ватные шарики + антисептик для обработки ампул, флаконов и кожи пациента (спирт 70% или другой)
- Нестерильные перчатки
- Стерильные перчатки
- Контейнер для сбора колющих отходов класса Б
- Контейнеры для сбора отходов классов А и Б
Подготовка к проведению инъекции
- Взять флакон или ампулу с лекарственным средством, проверить срок годности, сверить название с назначением врача, убедиться в отсутствие внешних повреждений, оценить прозрачность раствора.
- Взять шприц необходимого объема с достаточной длиной и толщиной иглы, проверить срок годности и целостность упаковки, вскрыть шприц.
Набрать лекарственное средство в шприц.
- При наборе препарата из ампулы: проверить название, внешний вид, дозировку и срок годности лекарственного средства. Встряхнуть ампулу, чтобы раствор оказался в ее широкой части, надпилить шейку, протереть шейку салфеткой с антисептиком, надломить горлышко, набрать препарат.
- При наборе лекарственного средства из флакона: проверить название, внешний вид, дозировку и срок годности лекарственного средства. Ножницами или пинцетом отогнуть часть крышки, закрывающую резиновую пробку, протереть пробку салфеткой с антисептиком, поместить иглу через пробку во флакон под углом 90 градусов, чтобы срез находился внутри флакона. Перевернуть флакон вверх донышком, набрать раствор в шприц.
Для внутривенной инъекции чаще всего используется действующее лекарственное вещество в малом количестве (в среднем от 1 до 10 мл) и физиологический раствор для разведения. Дозировку как основного действующего вещества, так и раствора для разведения, определяет врач.
- Заменить иглу шприца на стерильную, выпустить из шприца воздух, не снимая колпачка с иглы, положить шприц в стерильный лоток. В тот же лоток положить салфетки для обработки инъекционного поля.
- В случае наличия у пациента только мелких просматриваемых вен, а также для детей, пользуются иглой-бабочкой различных размеров — от 21G до 27G.
Внутривенная инъекция: алгоритм проведения процедуры
- Предложить пациенту занять удобное положение лежа на кушетке или на койке в палате.
- Снять нестерильные перчатки, поместить их в емкость для отходов класса Б.
- Обработать кожу рук антисептиком.
- Надеть стерильные перчатки для проведения внутривенной инъекции.
- Выбрать конкретное место венепункции. Осмотреть и пропальпировать его на наличие признаков воспаления, повреждений, инфильтрации. При их наличии поменять место инъекции, сообщить лечащему врачу.
- Наложить пациенту жгут выше места инъекции. В случае пунктирования локтевой (кубитальной) вены — на среднюю треть плеча. Жгут накладывается не на кожу, а поверх одежды или пеленки. При этом на ближайшей артерии должен пальпироваться пульс.
- При инъекции в кубитальную вену пациент максимально разгибает руку в локтевом суставе. С этой целью по локоть подкладывается специальная подушка.
- Попросить пациента несколько раз сжать и разжать кулак. Для облегчения этого действия применяются резиновые мячи небольших размеров. Пациент сдавливает мяч, затем раскрывает ладонь — так несколько раз.
- Непосредственно перед пункцией вены попросить пациента сжать кулак и держать его в этом положении.
- Осмотреть и пропальпировать вену, которая будет пунктирована.
- Кожу на месте предполагаемой венепункции обработать стерильными салфетками с антисептиком. Используются минимум 2 салфетки, при необходимости — больше. Кожа протирается от центра к периферии круговыми движениями. Первая салфетка — обширное поле площадью около 20*10 см. Вторая салфетка — непосредственно место венепункции площадью около 3*3см.
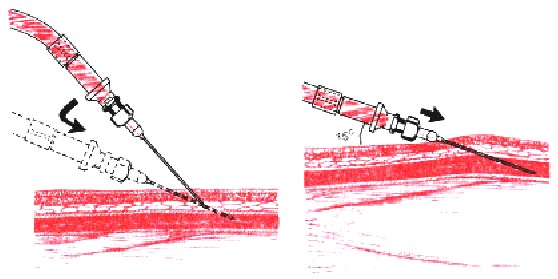
Венепункция
- В правую руку взять шприц, защитный колпачок снять. Указательным пальцем придерживать канюлю иглы. Игла находится срезом вверх!
- Левой рукой зафиксировать вену пациента, натянув кожу вниз большим пальцем. При этом палец находится ниже места инъекции на 4-5 см.
- Держа иглу срезом вверх, проколоть кожу почти параллельно ее поверхности, под углом 15º. Далее пунктируется вена — игла вводится не больше, чем на половину своей длины. При попадании иглы в вену появляется ощущение попадания «в пустоту».

- Чтобы убедиться, что игла находится в вене, проводится контроль. Зафиксировав шприц одной рукой, другой оттянуть поршень шприца на себя. Если кровь поступает в полость шприца — игла в вене.
- Снять (ослабить) жгут, попросить пациента разжать кулак. Повторно провести контроль нахождения иглы в вене.
Введение лекарственного вещества и завершение инъекции
Придерживая в фиксированном положении одной рукой цилиндр и канюлю шприца, другой рукой медленно нажимать на поршень, вводя раствор в кровеносное русло. Около 0,5 мл раствора оставляется в шприце.
Время введения препарата прописывается врачом. В процессе процедуры медицинская сестра должна контактировать с пациентом, справляться о его самочувствии. При ухудшении состояния пациента срочно сообщить врачу через нарочного.
- Прижав к месту прокола салфетку с антисептиком, быстро, но аккуратно извлечь иглу. Не следует выдергивать резко, это вызывает боль.
- Попросить пациента придержать салфетку.
- Использованный шприц поместить на время в нестерильный лоток.
- Салфетку с антисептиком у пациента заменить на сухую стерильную салфетку, наложить поверх нее давящую повязку.
- Снять иглу в емкость-контейнер для острых предметов — отходов класса Б.
- Шприц поместить в другую емкость для отходов класса Б.
- Снять перчатки.
- Отработанный расходный материал поместить в емкость для отходов класса Б.
- Вымыть руки гигиеническим способом и обсушить.
- Справиться у пациента о его самочувствии.
- Сделать необходимые отметки в медицинской документации на бумажных и электронных носителях.
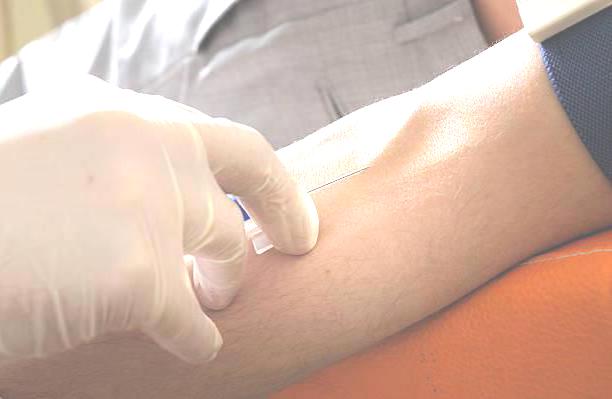
Осложнения внутривенных инъекций
Внутривенная инъекция — очень ответственная процедура. Ниже приводятся возможные осложнения данной манипуляции. В скобках обозначены наиболее частые причины их возникновения.
- Подкожная гематома (прокол стенок вены насквозь, недостаточное прижатие вены после инъекции)
- Подкожный инфильтрат (попадание под кожу лекарственного вещества)
- Флебит, тромбофлебит (раздражающее действие раствора, частые инъекции в область одной вены)
- Отрыв тромба (венепункция в месте образования тромба)
- Некроз мягких тканей (попадание под кожу лекарственных веществ, вызывающих ожог тканей)
- Пирогенная реакция (использование просроченных растворов)
- Обморок, коллапс (быстрое введение лекарственного раствора, инъекция натощак)
- Аллергические реакции — крапивница, отек Квинке, анафилактический шок (разные причины)
- Воздушная эмболия (введение пузырьков воздуха в вену)
- Масляная эмболия (ошибочное введение масляных растворов в вену)
- Остановка сердца (струйное введение лекарственных препаратов, предназначенных только для капельного вливания)
Медицинская сестра должна осознавать серьезность такого метода лечения, как внутривенная инъекция. Чтобы с наибольшей вероятностью предупредить возникновения осложнений, следует соблюдать:
- все правила асептики и антисептики
- предписания нормативных документов, регламентирующих проведение процедуры
Предлагаем посмотреть видео наших коллег по рассматриваемой теме.
© 2020 Медицинская сестра · Копирование материалов сайта без разрешения запрещено
Политика конфиденциальности
В случаях, когда медицинским сотрудникам необходимо в короткие сроки повысить концентрацию какого-либо лекарственного компонента в организме больного, они прибегают к болюсному методу введения активного вещества. Такая инъекция заключается во введении большого объема препарата и способствует ускоренному началу действия медикамента. Болюсное введение — это методика, после которой часто следует капельница, которая уже помогает постепенно транспортировать в ткани пациента оставшийся требуемый объем лекарственного состава. Процедура может проводиться как внутривенно либо внутримышечно, так и подкожно и интратекально.
Описание методики
Разбираясь, что значит болюсное введение лекарства, стоит понимать, что такая методика транспортировки лекарства способствует максимальному увеличению концентрации используемого препарата в конце манипуляции. Позже, с течением времени, уровень концентрации будет постепенно снижаться. Измерение показателя концентрации фармакологического состава в плазме крови сразу после процедуры болюсного введения можно применять в целях вычисления объема распределения лекарства.
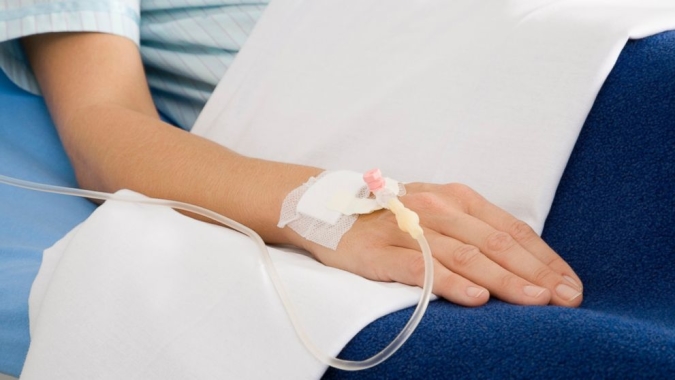
Внутримышечные уколы
Болюсное введение — это метод, чаще всего используемый для введения классических вакцин, если речь идет о внутримышечных инъекциях. При уколе внутрь мышцы организм пациента получает время для абсорбации поступающего препарата и продуцирования антител для укрепления иммунитета.
Также внутримышечно могут вводить медпрепараты, обладающие обезболивающим действием, контрацептивные гормональные составы и тестостерон. В большинстве случаев для внутримышечных уколов болюсного типа задействуются такие участки тела человека, как верхняя плечевая область либо верхняя зона бедра. Дело в том, что указанные зоны характеризуются повышенной мышечной массой, а также способностью к распространению введенного лекарства по поверхности мышцы.
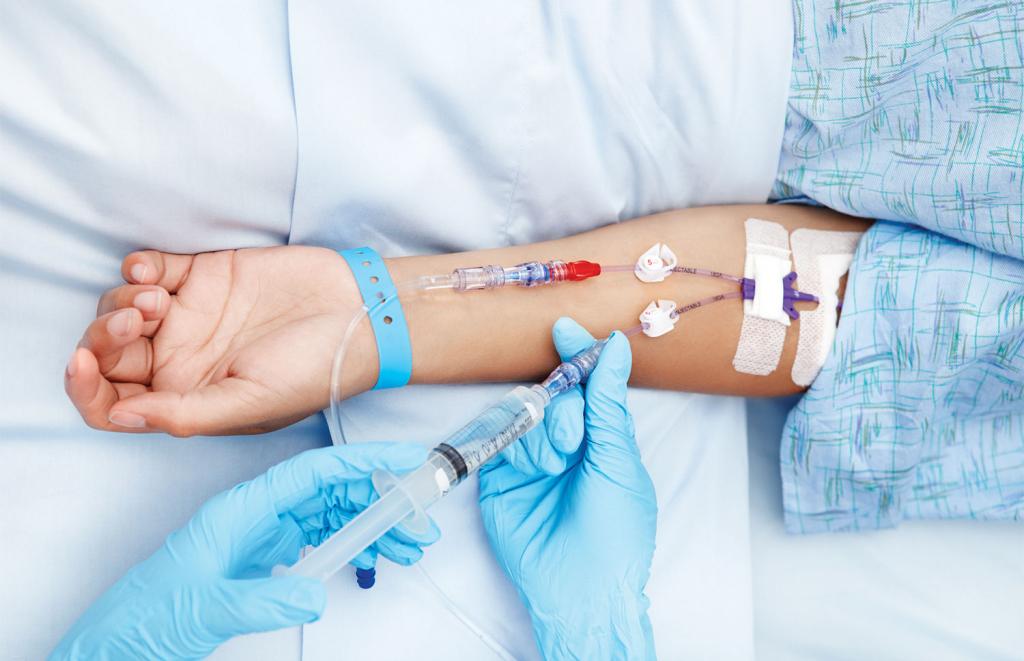
Введение препаратов в вену
Внутривенное болюсное введение — это методика транспортировки препарата сразу в вену пациента. Такие манипуляции часто проводятся до постановки капельницы больному, чтобы повысить количественный показатель медикамента в короткие сроки посредством укола, а после дополнить до нужного объема капельным способом. Чаще всего такая цепочка используется тогда, когда нужно транспортировать в организм пациента антибиотики и лекарства для химиотерапии. Начальная болюсная инъекция позволяет медикам быстро купировать жар и взять под контроль инфекцию до того, как начнется основной курс терапии.
Подкожные инъекции болюсным методом
В некоторых случаях врачи также прибегают к подкожному болюсному введению, когда нужно добиться высвобождения лекарства. Такие уколы дают возможность препарату проникать через биологические мембраны постепенно, что обеспечит продолжительный результат.
К такому методу, к примеру, прибегают при лечении наркозависимых людей в условиях стационара. Особенно полезной будет методика, когда в результате наркомании вены человека пришли в непригодность для медицинских инъекций. Подкожным методом также могут вводить морфий и инсулин.
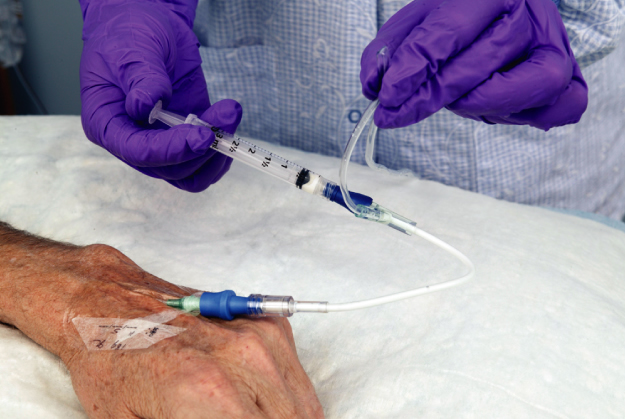
Интратекальное введение
Интратекальное болюсное введение — это высвобождение медикамента непосредственно в паутинную оболочку спинного мозга пациента. Методика применяется во многих случаях, например когда нужно ввести анестетик женщине во время родов. Также процедура эффективно задействуется в целях введения обезболивающих медикаментов и препаратов химиотерапии.
То, куда будет вводиться болюсная инъекция, зависит непосредственно от целей, которые преследуются врачом, от нужд больного, а также от желаемой скорости, с которой препарат должен подействовать. Процедура очень эффективна, когда нужно оказать скорую помощь человеку, а также в ситуациях, когда ведется терапия рака либо диабета. Болюсный метод введения позволяет ускорить начало действия лекарства, что в отдельных случаях определяет, выживет пациент или нет.
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 9 мая 2016;
проверки требует 1 правка.
КТ-ангиография сосудов кистей
Болюсное контрастное усиление — один из наиболее распространённых методов контрастного усиления в компьютерной томографии, посредством внутривенного введения автоматическим инъектором контрастного препарата со скоростью от 2 до 7 мл в секунду. С этой целью применяют, как правило, неионные йодсодержащие препараты из расчета 2 мл на 1 кг массы обследуемого. Данный метод позволяет оценивать структуру сосудов (КТ-ангиография), выявлять и оценивать поражение паренхиматозных органов и др..
Цели болюсного контрастного усиления[править | править код]
КТ-ангиография с сагиттальной реконструкцией: аневризма брюшного отдела аорты
Болюсное контрастное усиление осуществляется для оценки сосудов (КТ-ангиография), для улучшения дифференцировки сосудов от лимфатических узлов, обнаружения и характеристики поражения паренхиматозных органов, оценки чашечно-лоханочной системы почек и мочевых путей, выявления воспалительного или опухолевого интерстициального усиления, анализа перфузии тканей.
Рентгеноконтрастные препараты для болюсного контрастирования[править | править код]
Для болюсного контрастного усиления используются рентгеноконтрастные препараты, содержащие йод, с чем связано наличие относительных и абсолютных противопоказаний к процедуре, необходимость предварительной подготовки пациентов из контингента с риском побочных реакций.
Применение неионных контрастных препаратов позволяет снизить частоту побочных реакций; ионные йодсодержащие контрастные препараты, несмотря на умеренно хорошую переносимость, не рекомендуются к использованию в компьютерной томографии в связи с повышенным риском осложнений, связанным с высокой скоростью введения при болюсном контрастировании.
Технические особенности[править | править код]
Болюсное контрастное усиление представляет собой механически управляемую инъекцию контрастного препарата посредством мощного шприца-инъектора с установленной скоростью введения (в большинстве случаев неизменной в ходе исследования). Такой характер введения контрастного препарата позволяет получить оптимальные для различных целей фазы контрастирования.
Фазы контрастирования непосредственно связаны со анатомией и физиологией кругов кровообращения и кровоснабжением органов (см. Круги кровообращения человека). Время задержки после начала введения контрастного препарата перед началом КТ-сканирования выбирается с учётом органа, представляющего собой цель изучения. Большинство органов имеют артериальное кровоснабжение. Исключение представляют собой печень и лёгкие (печень кровоснабжается не только из системы воротной вены — 75-90 %, но и из печёночной артерии; лёгкие получают венозную и артериальную кровь из малого и большого кругов кровообращения, соответственно). Органы, имеющие преимущественно артериальную перфузию, наиболее хорошо накапливают контрастный препарат через 5-15 секунд после пика контрастного усиления аорты. Печень предпочтительно сканировать в портальную фазу, в которую отмечается контрастирование органа и из системы печёночной артерии, и из системы воротной (портальной) вены. Для улучшения качества диагностики сканирование в портальную фазу контрастирования лучше предварить сканированием в артериальную фазу.
Время достижения контрастным препаратом отделов сердечно-сосудистой системы после инъекции в правую локтевую вену (по M. Prokop, A.J. van der Molen)
Осложнения и побочные реакции[править | править код]
Наиболее распространённым осложнением при болюсном контрастном усилении является экстравазация контрастного препарата (поступление его в мягкие ткани за пределы сосудистого русла в месте введения). Чаще всего объём экстравазации не превышает 10 мл, большой экстравазат способен вызвать серьёзные повреждения кожи и подкожных тканей. Факторами риска развития экстравазации является неконтактность или ослабленность пациентов, множественные пункции одной и той же вены, инъекции на тыле кисти и стопы. Экстравазация сопровождается локальной болью и отёком. При экстравазации контрастного препарата назначается возвышенное положение конечности, холод. Необходимо проинформировать о факте экстравазации лечащего врача, наблюдение за пациентом в течение 2—4 часов. При объёме экстравазата ионного контрастного средства более 30 мл или неионного контрастного средства более 100 мл, появлении пузырей на коже, изменении перфузии тканей или чувствительности в кистях целесообразна консультация хирурга.
Побочные реакции связаны с содержанием в контрастном препарате йода, объёмом и концентрацией вводимого препарата, темпом инъекции и индивидуальными факторами, зависящими от пациента. Характер побочных реакций может быть анафилактоидным (обычно при полиаллергии, бронхиальной астме в анамнезе) или хемотоксическим (на фоне сердечно-сосудистой недостаточности, болезней печени и почек и др.). Различают ранние (до 60 минут после инъекции) и отсроченные (60 минут — 7 дней после инъекции) побочные реакции.
Лёгкие и умеренные ранние реакции — тошнота и рвота, крапивница, диффузная эритема и сосудистый отёк, бронхоспазм, вазовагальные реакции. К тяжёлым ранним реакциям относится отёк гортани, отёк лёгких, гипотензия, анафилактический шок, остановка дыхания и сердца. Большинство ранних реакций лёгкие и умеренные (3,1 % случаев), на долю тяжёлых ранних реакций приходится 0,4 %; критическое состояние и смерть наблюдается в 0,1 % случаев.
К отсроченным побочным реакциям относятся кожные (сыпь, зуд, отёк) и системные реакции (головная боль, головокружение, тошнота, понос, озноб и др.)
Источники[править | править код]
- М. Прокоп, М. Галански — Спиральная и многослойная компьютерная томография. ISBN 5-98322-189-2