Противопоказания после операции на кишке

Аденокарцинома прямой кишки является распространенным онкологическим заболеванием. Данная патология наиболее часто встречает у лиц зрелого или пожилого возраста. Ее развитию подвержены преимущественно лица мужского пола. Ранее обращение за медицинской помощью позволяет увеличить шансы на благоприятный прогноз. Единственным способом сохранения жизни является удаление части прямой кишки.
Гистологические виды опухоли
| Гистологический вид | Частота встречаемости |
| Аденокарцинома | 90-95% |
| Муцинозный вид | До 9% |
| Перстневидно-клеточный вид | 3% |
| Другие виды | 1% |
Виды резекций прямой кишки
Существует несколько различных методик по резекции. Выбор каждого способа зависит от степени тяжести патологического процесса, а также локализации опухоли на кишке. Для подбора необходимо провести тщательную диагностику, которая направлена не только на оценку состояния, но и исключение возможных метастатических очагов.
Среди основных способов выделяют:
Резекция прямой кишки
- Удаление с помощью передней резекции, данный метод применим если необходимо удаление небольшой опухоли прямой кишки.
- Иссечение переднебрюшным нижним типом. В последующем накладывается стома выхода прямой кишки.
- Полное удаление. Экстирпация всей прямой кишки ход операции которой выбирается через брюшно—промежностный тип.
- Проктэктомию. Ее применяют если выявлена высокодиференцированная большая аденокардицинома толстой кишки.
- Удаление сфинктера. Методика применима если выявлена дифференцированная низко расположенная аденокарцинома прямой кишки.
- Методику трансанального удаления. Резекция участка толстой кишки проводится в области промежности.
Специалист определяет наиболее подходящий доступ и безопасность выполнения с последующим исключением осложнений. В зависимости от того, какая по структуре злокачественная опухоль прямой кишки определяется сколько живут пациенты после лечения.
Передняя резекция прямой кишки
Виды удаления
Данный вид оперативного вмешательства показан преимущественно при злокачественном характере патологического процесса, который имеет небольшой размер. Операция по удалению небольшой опухоли кишечника отличается возможностью сохранения анального сфинктера, что не требует формирования стомы, выведения на переднюю брюшную стенку. Это значительно улучшает качество жизни пациента, послеоперационный период, а также последующую реабилитацию. Для ее выполнения специалисту требуется провести тщательное обследование, которое исключит переход роста опухоли на соседние отделы.
Во время операции происходит удаление сегмента с сохранением анального сфинктера. Для того, чтобы восстановить кишку необходимо произвести пластику двумя оставшимися отделами. Резекция участка прямой кишки позволит обеспечить сохранение функции резервуара.
Несмотря на низкую травматизацию во время вмешательства проводят удаление регионарных лимфатических узлов, а также сосудистого компонента. Быстрое восстановление в послеоперационном периоде обеспечивается благодаря сохранению нервных волокон. Операция по удалению участка прямой кишки позволяет добиться полного заживления можно спустя 2—3 месяца. Методика отличается низким риском нарушения функции мочевого пузыря или половых органов, что позволяет применять ее в различном возрасте.
Брюшно—анальная резекция
Сфинктер прямой кишки
Операция выполняется при условии локализации опухолевого процесса на участке от 4 до 6 см до анального сфинктера. Это характеризует ее близкое анатомическое расположение при отсутствии вовлечения конечного отдела. При данном виде брюшно—анальной резекции частично удаляется сигмовидная кишка и конечный отдел с локализованной на ней опухолью.
В некоторых случаях может удаляться частично задний проход. Формирование резервуара производится методом пластики из сохранённого отдела вышележащих отделов. Резекция части прямой кишки из-за высокой травматичности и необходимости длительного заживления послеоперационного рубца проводится двухэтапным методом. В первую очередь производят удаление патологического очага с ручным сшиванием двух частей кишечника.
Резекция отдела толстой кишки требует одновременно вывести стому, которая разгружает участок с послеоперационной раной. Средний период восстановления равен 2—3 месяцам. После этого выполняют повторную реконструкцию. Опухоль кишечника успешная операция по удалению которой проведена на ранних стадиях предусматривает дальнейшее назначение лучевого воздействия.
Другие методы лечения
Существует несколько разновидностей по лечению аденокарциномы:
Опухоль участка толстой кишки операция по удалению которой является высокотравматичной и имеет высокий риск рецидивирования процесса с возможным появлением осложнений может иметь быстрый рост. Поэтому после диагностики подбирается подходящий метод, который сохранит работу кишечника и устранит опухоль.
Удаление сфинктера применяется при небольших размерах образования с четкой локализацией опухоли. Операция по удалению части прямой кишки полностью исключает дальнейший акт дефекации через анальное отверстие.
Удаление всей толстой кишки применяется в тех случаях, если опухоль распространилась на большой участок и затрагивает лимфатические узлы. В данном случае выполняется пластика отдела прямой кишки.
Брюшно—промежностная экстирпация
Как проводят вмешательство
При близком анатомическом расположении опухолевого процесса к анальному сфинктеру или прорастании опухоли в ее ткани производится брюшно—промежностная экстирпация. Брюшно-промежностная экстирпация отдела прямой кишки заключается в том, что частично устраняется сигмовидная кишка с полным иссечением конечного участка, анального сфинктера.
Тяжелый процесс прорастания опухоли предусматривает удаление части мышечных волокон, формирующих тазовое дно. Удаление отдела толстой кишки предусматривает полное заживание анального отверстия. Конечный отдел кишечника выводится в область передней брюшной стенки с помощью стомы и применением калоприемника. Восстановление естественного отделения каловых масс становится невозможным, так как пластика выхода невозможна.
Противопоказания к операции на прямой кишке
Перед тем, как провести оперативное лечение необходимо исключить возможные противопоказания. Их пренебрежение может привести к развитию осложнений с возможным летальным исходом. Поскольку оперативное вмешательство предусматривает удаление отдела толстой кишки по жизненным показаниям, список противопоказаний узкий. К ним относят тяжёлые состояния пациента, которые проявляются нестабильностью жизненно—важных функций.
Возникать данные нарушения могут при:
Будьте осторожны
- Кахексии с потерей значительного количества массы тела.
- Анемии второй или третьей степени.
- Недостаточности сердечно—сосудистой, дыхательной, а также мочевыделительной или печеночной системы.
- Вовлечении соседних отделов с прорастанием опухоли и возможным летальным исходом.
Резекция всей прямой кишки проводится при прорастании опухоли в другие отдела малого таза.
Подготовка к операции
Операция при аденокарциноме проводится в плановом порядке, что предусматривает тщательную подготовку пациента, исключающую риск развития осложнений. Перед назначенным вмешательства пациенту необходимо пройти полный курс обследований, который необходим для проведения анестезии и возможной коррекции состояния.
Среди основных исследований выделяют:
Рекомендации доктора
- Общеклинический анализ крови и мочи.
- Биохимия крови.
- Анализ крови на свертываемость.
- Определение группы крови, резус—фактора.
- Вич—инфекция, сифилис.
- Электрокардиограмму.
- Рентгенографию органов грудной клетки.
- Магнитно—резонансную томографию органов малого таза.
- Биопсию опухоли.
Подготовка к операции опухоли на прямой кишке для лиц женского пола предусматривает посещение гинеколога. Для освобождения кишечника необходимо соблюдать основные рекомендации по подготовке, которые будут включать применение диеты с исключением продуктов, содержащих клетчатку. Накануне процедуры требуется исключить пищу, которая может длительное время перевариваться. Объём порции не должен превышать 200 грамм. Перед тем как проводят удаление опухоли толстой кишки употребление пищи и жидкости запрещено в период не позднее 8 часов до операции.
При приеме лекарственных средств необходимо сообщить информацию о препаратах и показаниях к назначению. В случае назначения группы антикоагулянтов необходимо полностью прекратить употребление за 3—4 суток до вмешательства.
Послеоперационный период
Восстановительный период
После операции пациент помещается в палату интенсивной терапии. Это связано с необходимости применения дополнительных лекарственных средств, снижающих болевой синдром, исключающих гнойный процесс, а также улучшающих процесс восстановления.
Реабилитация после операции опухоли на кишечнике предусматривает то, что в течение первых дней пациенту назначается парентеральное питание, это позволит восполнить организм энергией, а также разгрузить кишечник и предотвратить прохождение пищи в области рубца. В раннем послеоперационном периоде устанавливается мочевой катетер, позволяющий удалить мочу. Средняя продолжительность нахождения в палате интенсивной терапии составляет 2—3 суток. В дальнейшем пациента помещают в палату хирургического отделения.
При необходимости продолжается приём лекарственных средств. Ежедневно обрабатывается послеоперационная рана, а также начинается приём пищи энтеральным способом. В течение недели требуется осуществлять промывание кишечника с помощью антисептических средств, которые удаляют инфекционные агенты. На протяжении недели пациенту рекомендовано использовать эластическое бинтование конечностей, которое снижает риск развития тромботических осложнений. С целью снижения нагрузки на переднюю брюшную стенку необходимо воспользоваться бандажем.
До 3 месяцев назначается специализированное питание, оно снижает риск появления осложнений. Пациент должен исключить из рациона продукты с грубой клетчаткой, жиры и изделия провоцирующие появление тяжести. Предпочтение следует отдавать мясу, приготовленному на пару, пшеничному хлебу, вареным или замеченным овощам, а также кашам. Средний объём потребляемой в сутки жидкости равен 1,5 литрам. Она может включать чаи, травяной отвар или питьевую воду.
Полностью исключаются из рациона бобы, орехи, сырые овощи и алкогольные напитки.
Реабилитация после операции опухоли на прямой кишке может занять период до 3 месяцев. Операция на кишечнике и вывод трубки может удлинить данный период.
Жизнь с колостомой
Живой пример, как живут люди с колостомой
Выведение колостомы на переднюю брюшную стенку приводит к изменению образа жизни. Пациенту необходимо знать о нескольких правилах, а также рекомендациях, которые сохранят качество жизни и исключат развитие осложнений.
Основное правило касается ухода за кожей вокруг стомы, а также пакетами. Пациентам необходимо после каждого опорожнения в емкость или по мере накопления содержимого проводить гигиеническую очистку с заменой пакета. При этом стоит исключить длительное использование одного калоприемника.
Рекомендуется изменить образ жизни с исключением из рациона продуктов, оказывающих раздражающее воздействие на пищеварительную систему. Приём пищи должен быть дробным в небольшом количестве. Следует избегать переедания и продуктов вызывающих брожение или избыточное газообразование. Запор при колостоме предусматривает использование специализированных средств.
Подбор калоприемника должен осуществляться лечащим врачом, он поможет выбрать наиболее подходящий размер и клеящий материал, который не вызовет раздражения тканей. Колостома у прямой кишки предусматривает исключение намокания кожи.
Пациентам важно следить за состоянием кожи у отверстия стомы. Данный участок становится чувствительным к раздражению, появлению аллергических реакций, а также язв и пролежней. При первых подозрениях на развитие заболевания важно обратиться за помощью к врачу.
Операция по удалению наложенной колостомы проводится при условии полного восстановления.
Диета после операции на прямой кишке
Питание после операции
Правильно подобранное питание позволяет улучшить состояние работы пищеварительного тракта, запустить его слаженную работу и предотвратить возможные осложнения. Основным направлением питания является сбалансированность нутриентного состава с достаточным поступлением белка, а также витаминов и минералов, запускающих полноценную регенерацию тканей.
Реабилитация после операции опухоли на кишечнике характеризуется тем, что в первые сутки диета отличается необходимостью использования парентеральных методов, направленных на разгрузку пищеварительного тракта. Удаление большой части кишечника, а также наложениях стом требует использования щадящей пищи с возможным добавлением вспомогательных смесей, улучшающих пищеварительную функцию.
После введения основного питания следует придерживаться лечебных столов 1 и 15, подобранных для снижения нагрузки на пищеварительный тракт, а также поджелудочную железу и печень.
Как наладить стул
Стул после терапии
Восстановительный период с применением диетотерапии направлен на восстановление моторной функции, поддержание достаточного уровня ферментов, а также заживлениям послеоперационных рубцов и защиты слизистой оболочки.
Для восстановления моторной функции в течение первых суток с момента проведения операции назначаются средства способствующие активации перистальтики. К ним относят группы антихолинэстеразных, нейролептиков и ганглиоблокаторов.
Фосфатидилхолин предотвращает кишечную непроходимость. Из-за возможного влияния препаратов на состояние микрофлоры применяются бифидобактерии.
Ранняя активация пациента приводит к улучшению кровообращения, а также ускорению процесса восстановления раны. На начальных стадиях рекомендуется совершать дыхательную гимнастику.
Запрещено задерживать акт мочеиспускания или дефекации. Запор при стоме требует консультации специалиста. Врач определит, чем вызван запор при стоме и что делать для устранения проблемы.
Длина тонкого кишечника у здорового человека примерно 6 метров. Общая площадь поверхности слизистой тонкой кишки огромна – около 500 м2, что соизмеримо с площадью корта для большого тенниса; толстой кишки – 4 м2 – равна площади стола для настольного тенниса. При удалении большой части кишечника его функции значительно снижаются, что приводит к кишечной недостаточности и появлению синдрома короткой кишки. Особенно тяжело протекает восстановление в случае сохранения менее 2 метров кишечника.
Основные причины, по которым проводится обширная резекция кишечника:
- тромбоз и эмболия сосудов кишечника (30-90 %);
- болезнь Крона (50 %);
- синдром Гарднера (20 %);
- узелковый периартериит (15 %);
- опухоли кишечника (1-16 %);
- постлучевой энтерит (10 %);
- ангиоматоз кишечника (4 %).
Анатомия кишечника
Пища из желудка попадает в тонкий кишечник, состоящий из трех отделов, которые отличаются по выполняемым функциям. Далее комок переваренной пищи – химус – попадает в толстый кишечник, состоящий также из трех отделов. Между ними находится илеоцекальный клапан, выполняющий роль заслонки. Нижний отдел толстого кишечника – прямая кишка – служит для скопления кала, заканчивается анальным отверстием.
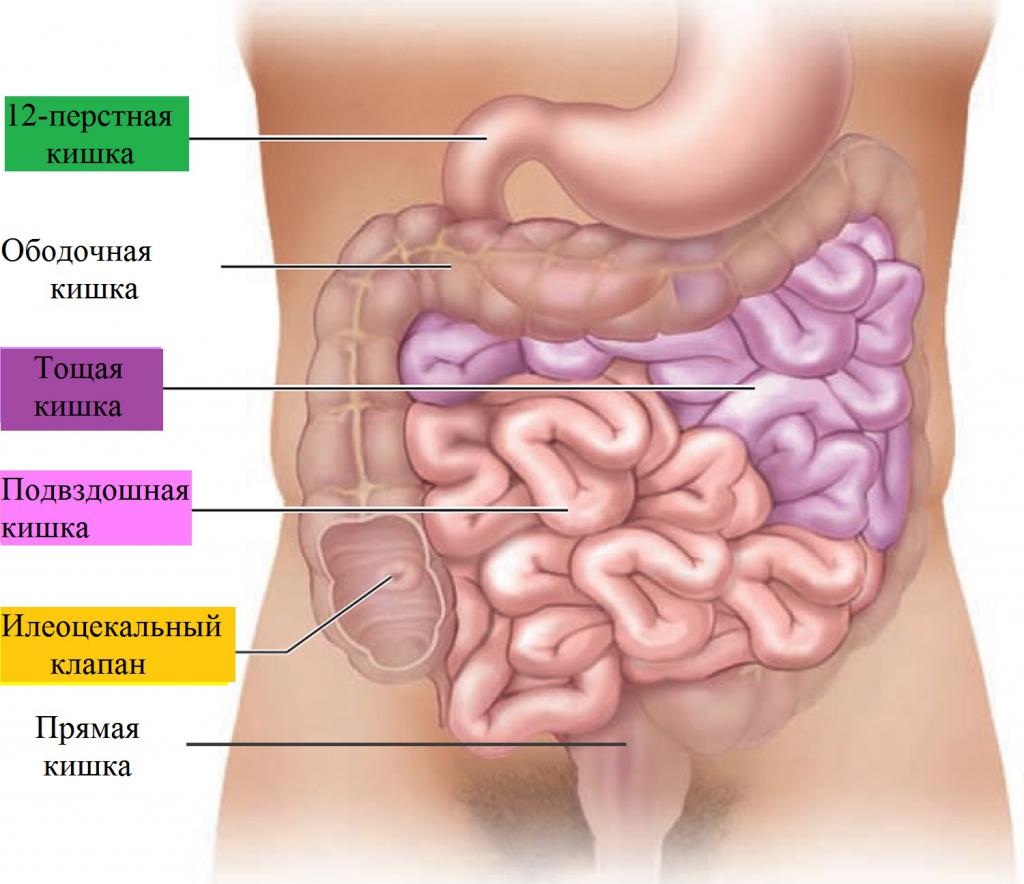
Варианты операции
В зависимости от локализации патологии, из-за которой проводится операция, может быть удалена часть или весь тонкий кишечник, часть толстой или прямая кишка. Различают три типа резекции.
- Удаление части тонкой кишки с сохранением части подвздошной, илеоцекального клапана и толстого отдела кишечника. У таких пациентов редко встречаются серьезные послеоперационные расстройства.
- Удаление части тощей, всей подвздошной кишки и илеоцекального клапана с созданием соединения (анастомоза). У таких пациентов будут присутствовать стеаторея, недостаточность питательных веществ и другие расстройства. Однако со временем возможна адаптация организма к новым условиям.
- Резекция толстого кишечника (колэктомия) с созданием искусственного свища из тощей (еюностома) или подвздошной (илеостома) кишки через брюшную стенку наружу. Через созданное отверстие будут выводиться каловые массы, поэтому его называют противоестественным задним проходом. У таких пациентов не наблюдается адаптации кишечника. Возможен постоянный прием физраствора, глюкозы, антидиарейных препаратов, у ряда пациентов – парентеральное питание.
Особенности послеоперационных расстройств в зависимости места резекции
В зависимости от того, какую часть органа удалили, преобладают те или иные симптомы.
В тонком кишечнике происходит переваривание всех видов питательных соединений, здесь же всасывается подавляющая часть гидролизированных веществ, витаминов, микроэлементов и воды. Резекция тонкого кишечника приводит к:
- дефициту всех видов питательных веществ в организме при их нормальном поступлении в пищеварительный тракт;
- диарее из-за резкого снижения всасывания воды.
Каждый отдел тонкого кишечника выполняет свою работу, поэтому резекция разных частей кишки проявляется разными симптомами.
Вода и питательные вещества всасываются преимущественно в верхнем отделе кишечника (тощая кишка). Вырабатываемые в пищеварительном тракте секреты, желчь, ферменты, всасываются в основном в нижнем отделе (подвздошная кишка), здесь же всасывается часть воды. Поэтому:
- Резекция тощей кишки не сопровождается диареей, поскольку всасывание жидкости берет на себя оставшаяся подвздошная кишка.
- Удаление подвздошной кишки вызывает тяжелую диарею, так как секретам, произведенным в предыдущих отделах тракта, всосаться негде, они разжижают химус, вызывая тем самым водянистый частый стул. Кроме того, при отсутствии подвздошной кишки не всасываются желчные и жирные кислоты, которые проходят в толстый кишечник, где притягивают на себя воду, усугубляя диарею.
Илеоцекальный клапан, закрывающий проход между тонким и толстым кишечником, имеет большое значение в пищеварении. Удаление этой заслонки при обширной резекции тонкого кишечника:
- ускоряет прохождение химуса, что приводит к снижению всасывания электролитов, питательных веществ и жидкостей;
- способствует проникновению микрофлоры из толстого кишечника в тонкий, что приводит к появлению избыточного роста бактерий.
В толстом кишечнике всасывается часть воды и электролитов, формируются каловые массы. Микрофлора этой части органа синтезирует витамины группы В и витамин К. Здесь идет окончательная ферментация жиров до коротких жирных кислот, которые являются важными энергетическими субстратами, а также обладают противомикробным действием.
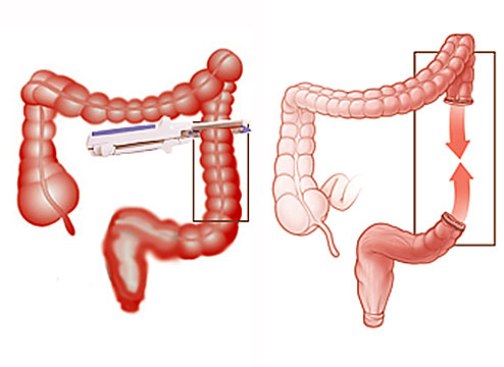
Резекция толстого кишечника приводит к потере части воды и минеральных веществ, к недостатку витаминов. Каловые массы не успевают сформироваться. Сохранение толстой кишки значительно компенсирует нарушения всасывания углеводов и жиров, а также жидкости.
Совокупность всех расстройств, возникающих вследствие резекции кишечника, объединяют под общим названием – синдром короткой кишки. Все возникающие расстройства обусловлены:
- нарушением переваривания;
- нарушением всасывания;
- трофологической недостаточностью;
- вовлечением других органов в патологический процесс.
Восстановление после удаления кишечника
Изменения в организме после операции резекции кишечника идут в три этапа.
- Послеоперационный этап – продолжается от недели до нескольких месяцев. Характеризуется водной диареей (до 6 л в сутки), сопровождающейся потерей натрия, калия, хлоридов, магния, бикарбонатов. Это вызывает дегидратацию и выраженную электролитную недостаточность, развитие тяжелых расстройств метаболизма, нарушение белкового, водного, электролитного и витаминного обмена.
- Фаза субкомпенсации – продолжается в течение года после резекции кишечника. Происходит постепенная адаптация пищеварительной системы: снижается частота стула, нормализуются обменные процессы. При этом всасывание питательных веществ не восстанавливается. Поэтому отмечаются недостаточность витаминов и анемия, проявляющиеся общей слабостью, дерматитами, нарушениями чувствительности (онемения, «мурашки», покалывания), сухостью кожи, ломкостью ногтей. Почти у всех пациентов отмечается дефицит массы тела.
- Фаза адаптации – начинается примерно через два года после резекции кишечника. Для ее начала необходима компенсационная структурная перестройка тонкой кишки. Если кишечник адаптируется, состояние больного стабилизируется. Снизятся проявления диареи, восстановится масса тела. Но могут возникнуть осложнения в виде синтеза камней в желчном и мочевом пузыре, появления язв желудка. Анемия может сохраняться.

После резекции кишечника восстановление функций возможно, если обеспечивать максимально ранние:
- нормализацию содержания белков, жиров, углеводов, витаминов в организме;
- начало стимуляции пищеварения;
- начало процессов всасывания;
- восстановление кишечной микробиоты.
Самый эффективный способ запустить процессы адаптации в кишечнике – заставить его работать. Без поступления питательных веществ орган не начнет восстанавливаться. Поэтому важно как можно раньше начать энтеральное питание. Контакт питательных веществ с энтероцитами запускает синтез гормонов и ферментов кишечника и поджелудочной железы, что стимулирует процессы адаптации. Большую роль играет и характер питания. В рационе должны быть пищевые волокна, глутамин, короткие жирные кислоты.
Принципы питания в послеоперационном периоде
В послеоперационном периоде резекции кишечника для сохранения жизни пациента первостепенными являются мероприятия по предотвращению осложнений: дегидратации, гиповолемии, гипотензии, электролитных нарушений. Когда эти состояния устранены, на 2-3 день после операции, начинают налаживать парентеральное (минуя пищеварительный тракт) питание с введения энергетических субстратов. Внутривенно вводят большие объемы глюкозы, изотонические растворы хлорида натрия, солей кальция, калия, магния.
Когда состояние пациента стабилизировано, диарея взята под контроль, назначают энтеральное (с использованием пищеварительного тракта) питание. После небольшой резекции кишечника питание назначают на 3-5 день, после обширной — через зонд через 2-4 недели. Возможно усиление диареи после начала энтерального питания. Однако прекращать его нельзя, нужно уменьшить скорость введения препаратов.
Постепенно при улучшении состояния пациента переходят на нормальное пероральное (через рот) питание. Обычно назначают последовательно диеты № 0а, 1а, 1, 1б.
Диета 0а имеет низкую энергетическую ценность, поэтому пациент испытывает недостаток в питательных веществах. Особенно опасен недостаток белков. Процессы катаболизма начинают преобладать над процессами синтеза, восстановительные механизмы тормозятся, что чревато неблагоприятным исходом, особенно, если метаболические процессы уже были нарушены перед операцией. Поэтому назначают комбинированное питание с парентеральным и энтеральным введением питательных веществ. Общая калорийность значительно повышена и составляет до 3500 ккал в сутки.
В случае хорошей переносимости нулевой диеты, через 2-3 дня пациенту назначают диету № 1а (другое название – 0б). Как правило, больной остается на этом варианте диеты после резекции кишечника до выписки из медучреждения.
Принципы питания после выписки
Назначение правильной диеты и ее неукоснительное соблюдение являются важнейшими условиями выздоровления.
Через две недели после резекции кишечника диету меняют с № 1а на 1 хирургическую. Но в течение 3-4 недель рекомендуется протирать всю пищу. Необходимо соблюдать принцип термического и механического щажения. Блюда готовят на пару или отваривают, вся пища тщательно измельчается до жидкой или кашицеобразной консистенции, фрукты протираются, из них готовят кисели и компоты. Исключают продукты, усиливающие гниение и брожение – консервы, копчености, пряности.

Если такой рацион хорошо переносится, можно постепенно переходить на непротертый вариант диеты № 1 хирургической. Это означает ежедневное сокращение блюд с максимальной механической и термической обработкой. Хорошая переносимость нового блюда говорит о формировании компенсаторных реакций пищеварительного тракта, нормализации его функций, что позволяет расширять рацион. Такой переход должен занимать не менее 2 недель, а иногда доходить и до 5-6.
В непротертом варианте диеты пищу можно отваривать, после отваривания можно запекать куском. Разрешается более широкий выбор овощных и фруктовых пюре, компотов. Прием пищи должен быть дробным – не менее 6 раз в сутки.
К последствиям резекции кишечника относится повышение чувствительности пищеварительного тракта к некоторым продуктам. В первую очередь речь идет о цельном молоке, а также жирных продуктах, в том числе растительном масле, крепких бульонах, отварах, свежих овощах и фруктах, кислых продуктах. Непереносимость молока отмечается у 65 % больных после резекции кишечника, питание в таком случае нужно изменять, не нужно практиковать «тренировку» неокрепшего органа молочными продуктами. Цельное молоко нужно заменить соевым или другим растительным на несколько месяцев или даже лет, пока не пройдет непереносимость лактозы.
Диеты в первый месяц после операции
В первый месяц после резекции и тонкого, и толстого кишечника назначают одинаковое питание.
Диета 0а.
Назначается на два-три дня. Пища жидкая или желеобразная. Калорийность рациона 750-800 ккал. Можно выпить около 2 л свободной жидкости.
Разрешены: слабый мясной бульон без жира, рисовый отвар со сливочным маслом, процеженный компот, жидкий кисель, отвар шиповника с сахаром, не более 50 мл свежеприготовленного сока из фруктов или ягод, разведенного в 2 раза водой. На третий-четвертый день при стабилизации состояния можно добавить яйцо всмятку, сливочное масло или сливки.

Исключают: плотную пищу, цельное молоко и сливки, сметану, соки из овощей, газированные напитки.
Диета 1а хирургическая.
Калорийность 1500-1600 ккал, жидкость – до 2 л, приемов пищи – 6. К уже введенным блюдам добавляют протертые жидкие каши из геркулеса, рисовой, гречневой крупы, приготовленные на мясном бульоне или на воде пополам с молоком; слизистые супы из круп на овощном бульоне; омлет из белков на пару, паровые пюре или суфле из мяса или рыбы (без фасций и жира), сливки (до 100 мл), желе, муссы из некислых ягод.
Диета 1б хирургическая.
Является более расширенной версией предыдущей диеты и служит для подготовки пищеварительного тракта пациента к переходу на полноценное питание. Калорийность рациона повышается до 2300, приемов пищи остается 6. Блюда должны быть не горячими (не более 50 °С) и не холодными (не менее 20 °С).
Добавляются супы в виде пюре или крема, блюда на пару из протертого отварного мяса, рыбы или курицы; свежий творог, протертый со сливками до консистенции густой сметаны, блюда на пару из творога, кисломолочные продукты, запеченные яблоки, пюре из овощей и фруктов, белые сухари. Каши варят на молоке, молоко можно добавлять и в чай.
Диета после резекции тонкой кишки
При резекции кишечника рекомендуется следующий перечень блюд и продуктов:
- Вчерашний пшеничный хлеб.
- Супы на слабом бульоне – мясном или рыбном, с фрикадельками, вермишелью или разваренными крупами.
- Котлеты или фрикадельки из говядины, телятины, кролика, курицы, индейки. Рыба нежирных сортов, приготовленная на пару или отварная.
- Картофель и морковь в виде отдельного блюда или гарнира — отваренные и протертые. Исключают капусту, свеклу, редис, репу, помидоры, чеснок, щавель, грибы.
- Каши (кроме перловой и пшенной) на воде с добавлением трети молока, блюда из бобовых, макарон.
- Яйцо вареное или паровой омлет из двух белков.
- Разрешены в небольшом количестве молоко (только в составе каш), сметана и сливки (в качестве добавки к блюдам). Разрешен свежий творог, запеченные или паровые творожные пудинги. При появлении непереносимости молока придется надолго (иногда навсегда) отказаться от использования молока. Молочные продукты заменяют соевыми, которые к тому же являются богатым источником белка.
- Кисели, протертые компоты, желе, яблоки только печеные.
- Отвар шиповника, чай, черный кофе.
Для поддержки пациентов с обширной резекцией кишечника в послеоперационный период часто применяют питательные смеси, которые используют как дополнение к рациону или основное питание. Подобные смеси, разработанные за рубежом и в нашей стране, широко представлены в аптеках и магазинах. Они позволяют значительно увеличить калорийность рациона, обеспечить пластические и энергетические потребности, при этом не перегружая ферментные системы пищеварительного тракта.
Диета после резекции толстой кишки
Особое питание должно быть у пациентов после резекции толстого кишечника и выведением противоестественного заднего прохода. Такие больные должны соблюдать три главных параметра питания:
- количество съедаемого;
- качество продуктов, обеспечивающих либо разжижение, либо сгущение кала;
- время приема пищи.
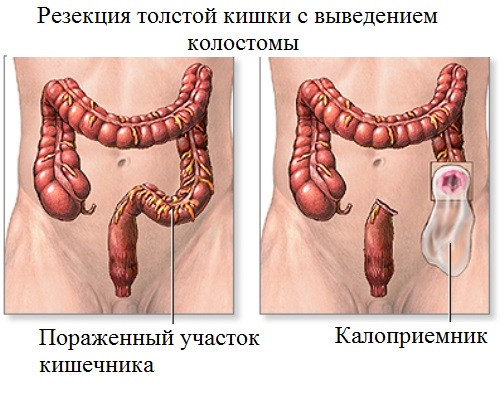
Количество съедаемой твердой пищи всегда должно быть в одинаковой пропорции с выпитой жидкостью. Например, на завтрак пациент всегда съедает одну тарелку каши и выпивает один стакан чая. Каша может быть из разной крупы, а чай – разной степени заварки. Обед, ужин и другие приемы пищи также должны включать стабильное количество плотной пищи и жидкости. Так можно будет контролировать плотность стула.
При необходимости сгущения кала каши варят более густыми, из риса и гречи, манную и гороховую исключают. Отменяют все, что способствует перистальтике и газообразованию: кислые молочные продукты, свежие фрукты, кофе с молоком, компот из слив.
Для разжижения кала увеличивают пропорцию жидкости в рационе, уменьшают порцию пищи, снижают количество соли, в рацион вводят чернослив, фрукты, простоквашу, овощные супы без мяса.
Третьим условием нормального стула является прием пищи в определенные, установленные раз и навсегда часы.
Реабилитация пациентов
После резекции кишечника реабилитация включает в себя физиотерапию и кинезитерапию – лечение физическими нагрузками.
После операции у пациентов возникают расстройства, связанные с самим заболеванием, оперативным вмешательством, наркозом, недостаточностью движений. Например, боли в месте разреза приводят к уменьшению объема вдоха, больной может вообще не задействовать диафрагму. Кроме того, залеживание и наркоз вызывают спазмы мелких бронхов, закупорке их слизью. Поэтому после операции, особенно если пациент долго находится на постельном режиме, необходимы дыхательные упражнения, которые задействуют весь объем легких, позволят легким расправиться.
В послеоперационном периоде физические упражнения позволяют:
- предупредить осложнения – застойную пневмонию, ателектаз, атонию кишечника, тромбозы;
- улучшить деятельность сердечно-сосудистой и дыхательной систем;
- улучшить психоэмоциональное состояние,
- предупредить появление спаек,
- сформировать эластичный, подвижный рубец.
Противопоказания к лечебной физкультуре: тяжелое состояние, острая сердечно-сосудистая недостаточность, перитонит.
При отсутствии противопоказаний упражнения начинаются с первых часов после операции – дыхательная гимнастика, разминка для пальцев, стоп и кистей, массаж грудной клетки.
Постельный режим необходимо соблюдать 1-6 суток после операции в зависимости от состояния больного. Назначают дыхательную гимнастику, легкие упражнения для мышц брюшного пресса, задания на диафрагмальное дыхание, сокращение мышц промежности (снижение застойных явлений в органах малого таза), повороты туловища.
На 6-12 сутки заниматься можно в положении лежа, сидя и стоя.
На 12-14 сутки выбор видов физической активности значительно расширяется, можно применять гимнастические снаряды, малоподвижные игры, разрешена дозированная ходьба.
Через месяц после операции необходимо выполнять общетонизирующие упражнения, задания на укрепление мышц брюшного пресса для профилактики послеоперационных грыж. Рекомендуются ходьба, элементы спортивных игр, ближний туризм, ходьба на лыжах.
