Противопоказания при пересадке печени

Трансплантация или пересадка печени при раке или циррозе зачастую является единственным способом спасти жизнь пациента. Первый успешный случай пересадки зафиксирован в больнице Денвера, США в 1963 году. С того времени подход к операции существенно изменился. Благодаря проведенной научной работе найдены способы предотвратить разрушение пересаженной печени, появилась возможность частичной пересадки органа. Теперь трансплантация — распространенная операция, которая продлевает жизнь тысячам больных.
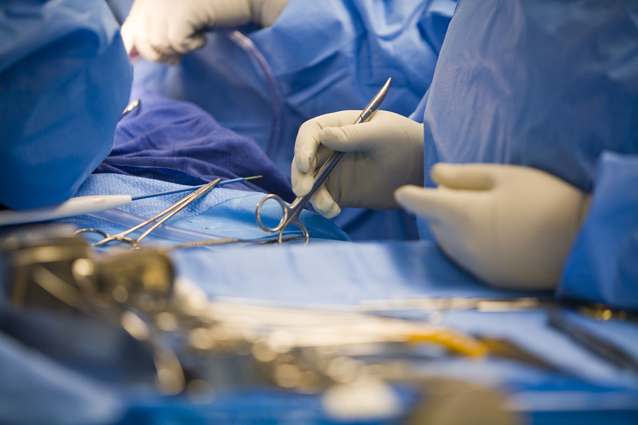
Показания
Пересадку назначают когда терапия неэффективна и становится ясно, что пациент погибнет без радикальных мер. Показания к трансплантации печени следующие:
- Билиарная артезия (тяжелая патология грудничков) — распространенный показатель, с которым на трансплантацию поступают дети.
- Пересадка при раке считается более эффективным способом лечения, чем удаление злокачественного новообразования, если рак не задел другие внутренние органы. При наличии метастаз пересадка неэффективна.
- Порок развития.
- Поликистоз — заболевание, при котором в одном из сегментов печени образуется киста.
- Муковисцидоз.
- Острая печеночная недостаточность после тяжелого отравления.
- Цирроз — диагноз, который чаще всего встречается у взрослых, нуждающихся в пересадке. В результате цирроза здоровые ткани органа необратимо замещаются стромой или фиброзной соединительной тканью, что приводит к развитию печеночной недостаточности. Трансплантация печени при циррозе дает возможность продлить жизнь больному. Болезнь распространена: на территории СНГ ею страдают 1% населения. Заболевание развивается при злоупотреблении алкоголем; является осложнением после перенесенного аутоиммунного гепатита; при нарушениях работы дренажной системы печени; вследствие гепатита типа В или С; печеночных венах тромба; если нарушен обмен веществ меди из-за гепатоцеребральной дистрофии.
Пересадка печени при циррозе проводится в соответствии с требованиями стандарта, т. е. при выявлении у пациента одного или нескольких симптомов: поражение большей части печени, асцит, печеночная кома, пищевые вены постоянно кровоточат.
Вернуться к оглавлению
Отбор больных для операции
 Отбор больного зависит, в первую очередь, от степени угрозы для жизни.
Отбор больного зависит, в первую очередь, от степени угрозы для жизни.
При решении вопроса очередности пациентов приоритет отдается тем людям, жизнь которых зависит от пересадки. Очередность зависит от типа заболевания, его стадии и степени угрозы для жизни, наличия внепеченочных заболеваний, алкоголизм, а также вероятности успешности операции. Люди, страдающие алкоголизмом, могут пересадить печень только после 6-месячного воздержания от употребления спиртных напитков. Если пациент болен гепатитом, перед попаданием в список он обязан пройти противовирусное лечение.
Заболевшему человеку при выборе центра трансплантологии нужно учитывать следующие факторы:
- количество пересадок в год;
- процент выживаемости пациентов;
- условия проведения операции;
- процесс реабилитации пациента (наличие групп поддержки и т. д.).
Вернуться к оглавлению
Противопоказания
| Абсолютные противопоказания к трансплантации печени | Относительные противопоказания |
| Инфекционные заболевания на стадии активного развития и неизлечимые (ВИЧ, туберкулез, остеомиелит, активный вирусный гепатит). | Наркозависимость, алкоголизм, при низкой социальной ответственности или психических изменениях на фоне злоупотребления |
| Тяжелые нарушения работы внутренних органов, такие как сердечная недостаточность, неизлечимые аномалии | В анамнезе операции на печени или других органах брюшной полости |
| Онкология на стадии образования метастаз | Пациенты с удаленной селезенкой |
| Тромбозы воротной и брыжеечной вены |
Вернуться к оглавлению
Донор для пересадки
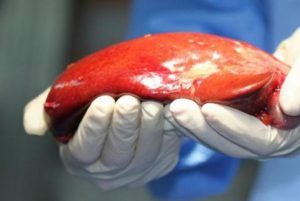 Печень для пересадки можно брать у живого или умершего человека.
Печень для пересадки можно брать у живого или умершего человека.
Для пересадки берется печень у живого человека или умершего. Иногда пациент находит донора среди родственников или знакомых. Для донора одного желания помочь мало: он проходит детальное медицинское и психологическое обследование. Этот вид пересадки имеет свои плюсы и минусы. К преимуществам относятся: высокая приживаемость органа (особенно у детей), меньшие временные затраты на подготовку органа. Печень способна генерировать на 85% как у донора, так и у реципиента. Психологически перенести донорство от родственника проще, чем от умершего человека.
К отрицательным факторам относятся возможные нарушения функционирования пересаженного органа у донора после операции, а также техническая сложность самой операции. Есть определенный процент рецидивов заболевания, ставшего причиной пересадки. Также трудности вызывает необходимость подогнать часть пересаживаемого органа под организм больного человека.
Пересаживают правую долю органа — она крупнее, что гарантирует более высокий процент приживания, а также хирургически удобнее расположена. Ребенку до 15-ти лет достаточно половины доли.
Требования к донору:
- Должны совпадать группы крови.
- Если донором является близкий человек, степень родства до 4 колена.
- Донор печени должен быть совершеннолетним.
- Подлежащий пересадке орган должен быть здоров.
Если донором является умерший человек, возможна пересадка всей печени или одной ее доли. Иногда печень разделяют чтобы помочь нескольким больным. Перевозка донорского органа проводится в солевом растворе, сохранение необходимых функций возможна в течение 8−20 часов. В этом случае риск для больного вызывает затянувшийся период между смертью донора и моментом операции.
Вернуться к оглавлению
Подготовка к пересадке
 Перед трансплантацией органа очень важно соблюдать диету.
Перед трансплантацией органа очень важно соблюдать диету.
Трансплантация печени — это технически сложная операция. К ней привлекают бригаду врачей, процесс подготовки и восстановления занимает несколько месяцев. Если донора еще нет, пациент соблюдает следующие правила:
- строго придерживается назначенной диеты;
- полный отказ от курения и алкоголя;
- контролирует свой вес, не забывает делать назначенный комплекс физических упражнений;
- принимает лекарства согласно назначениям;
- при любых изменениях в состоянии сообщает хирургу;
- держит собранными все необходимые вещи и документы в случае экстренной операции, а также находится на связи круглосуточно на случай появления здорового органа.
Если печень для трансплантации получена, перед операцией проводится комплекс обследований:
- Анализ крови (общий, биохимия, на СПИД и гепатит), кожные пробы на предмет инфекций.
- Электрокардиограмма.
- Тесты на наличие онкозаболеваний в ранней стадии.
- Исследования внутренних органов брюшной полости — поджелудочной железы, желчного пузыря, состояния кровеносных сосудов вокруг печени и тонкого кишечника.
- По возрастным показаниям проводится колоноскопия.
- Главное исследование — это введение образцов ткани и крови донора для профилактики отторжения.
Вернуться к оглавлению
Этапы операции
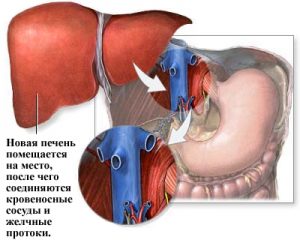 Операция по пересадке печени может проводиться несколькими специалистами — хирургом, гепатологом, кардиологом. Из донорского органа откачивают кровь и жидкость, вставляются дренажи. Производят отвод желчи, контролируя ее объем и цвет. Затем перерезаются сосуды и печень или ее доля изымается. Реципиенту делают надрез в форме буквы L, после чего проводится гепатэктомия (удаление больного органа). Для этого проводят пересечение желчных протоков и сосудов, идущих к печени. Затем делаются шунты для обеспечения кровоснабжения. Следующий этап — имплантация печени. Желчные протоки и сосуды сшиваются.
Операция по пересадке печени может проводиться несколькими специалистами — хирургом, гепатологом, кардиологом. Из донорского органа откачивают кровь и жидкость, вставляются дренажи. Производят отвод желчи, контролируя ее объем и цвет. Затем перерезаются сосуды и печень или ее доля изымается. Реципиенту делают надрез в форме буквы L, после чего проводится гепатэктомия (удаление больного органа). Для этого проводят пересечение желчных протоков и сосудов, идущих к печени. Затем делаются шунты для обеспечения кровоснабжения. Следующий этап — имплантация печени. Желчные протоки и сосуды сшиваются.
После того как печень пересадили, главное — восстановить кровоснабжение. Во время операции приток крови от ног к сердцу обеспечивается при помощи насоса. Вся процедура занимает от 4-х до 12-ти часов. Первое время пациент находится в палате интенсивной терапии. Пока орган не начал работать, его функции выполняет аппарат «искусственная печень».
Вернуться к оглавлению
Осложнения и последствия пересадки печени
Первая неделя после пересадки — самая сложная. Какие последствия и осложнения могут возникать:
- Первичная недостаточность происходит из-за острой реакции отторжения. При этом начинается интоксикация, а затем — некроз клеток. В таких случаях нужна повторная трансплантация. Характерно при пересадке органа от умершего.
- Разлитие желчи и желчный перитонит наблюдается в 25% случаев.
- Кровотечения возникают в 7% случаев.
- Тромбоз воротной вены диагностируются при помощи УЗИ. Вероятность — 1,3% от всех случаев.
- Проблемы с сосудами наблюдается в 3,5%. При обнаружении на ранней стадии возможно местное лечение. В остальных случаях делают повторную пересадку.
- Инфекционные осложнения коварны тем, что иногда протекают бессимптомно. Поэтому в послеоперационный период проводится антибактериальная терапия.
- Отторжение имплантата происходит, когда иммунитет пациента вырабатывает антитела к чужеродному агенту. Профилактикой является супрессия иммунитета на протяжении всей жизни.
Вернуться к оглавлению
Период восстановления
 В период восстановления необходимо регулярно посещать врача-гепатолога и сдавать анализы.
В период восстановления необходимо регулярно посещать врача-гепатолога и сдавать анализы.
Если операция прошла успешно, в дальнейшем пациент будет жить под врачебным наблюдением. Основные действия, которые должен предпринимать пациент после операции для обеспечения достаточного качества жизни:
- Постоянно принимать иммунносупрессорные препараты согласно назначениям врача. Зачастую это «Циклоспорин А» и глюкокортикоиды.
- Регулярно посещать гепатолога.
- С установленной периодичностью сдавать общие и клинические анализы, проходить УЗИ, ЭКГ и все необходимые исследования.
- Соблюдать соответствующий режим питания: исключить жирную, жареную пищу, кофе, чай и алкоголь. Питаться малыми порциями, дробно. Прописывается диета № 5.
- Исключить физические нагрузки.
- Из-за угнетенного иммунитета в первое время необходимо избегать людных мест, а также контактов с носителями вирусных заболеваний, включая ОРВИ.
Вернуться к оглавлению
Прогнозы при различных патологиях
На процент выживаемости влияет предоперационное состояние. В 85% случаев пересадка дарит человеку до 20-ти лет жизни. Эти цифры не предел. Ведется большая научная работа и технология восстановления утраченных функций печени совершенствуется. В течение 9−12 месяцев после операции практически полностью восстанавливается организм донора и больного.
| Факторы, влияющие на продолжительность жизни | Процент выживаемости в течение первого года |
| Перед операцией находился в интенсивной терапии | 50% |
| Перед операцией был в больнице | 70% |
| Перед операцией пациент в работоспособном состоянии | 85% |
| Если предоперационный диагноз включал гепатит В, рак печени, молниеносный гепатит, тромбоз воротной вены, почечная недостаточность | выживаемость — 60%, на протяжении 5 лет — 35% |
| Возраст старше 65 лет | выживаемость — 60%, на протяжении 5 лет — 35% |
| Повторная пересадка | 50% |

Все материалы на сайте подготовлены специалистами в области хирургии, анатомии и профильных дисциплинах.
Все рекомендации носят ориентировочный характер и без консультации лечащего врача неприменимы.
Печень – самый большой внутренний орган нашего организма. Она выполняет около сотни функций, основными из которых являются:
- Продукция и выведение желчи, которая необходима для пищеварения и всасывания витаминов.
- Синтез белков.
- Дезинтоксикация организма.
- Накопление энергетических веществ.
- Выработка факторов свертывания крови.
Без печени человек прожить не сможет. Можно жить с удаленной селезенкой, поджелудочной железой, почкой (даже при отказе обеих почек возможна жизнь на гемодиализе). Но научиться заменять чем-то функции печени медицина пока не научилась.
А заболеваний, приводящих к полному отказу работы печени, достаточно много и с каждым годом число их увеличивается. Лекарств, эффективно восстанавливающих клетки печени, нет (несмотря на рекламу). Поэтому единственным способом сохранить жизнь человеку при прогрессирующих склеротических процессах в этом органе, остается пересадка печени.
Трансплантация печени – метод достаточно молодой, первые экспериментальные операции были проведены в 60-х годах ХХ века. К настоящему времени по всему миру насчитывается около 300 центров по пересадке печени, разработано несколько модификаций этой операции, число успешно выполненных пересадок печени насчитывает сотни тысяч.
Недостаточная распространенность этого метода в нашей стране объясняется малым количеством центров по трансплантации (всего 4 центра на всю Россию), пробелы в законодательстве, недостаточно четкие критерии по забору трасплантатов.
Основные показания для трансплантации печени
Если сказать в двух словах, то трансплантация печени показана тогда, когда ясно, что болезнь неизлечима и без замены этого органа человек погибнет. Какие же это болезни?
- Конечная стадия диффузных прогрессирующих заболеваний печени.
- Врожденные аномалии печени и протоков.
- Неоперабельные опухоли (рак и другие очаговые образования печени).
- Острая печеночная недостаточность.
Основные кандидаты на пересадку печени – это пациенты с циррозом. Цирроз – это прогрессирующая гибель печеночных клеток и замещение их соединительной.
 Цирроз печени может быть:
Цирроз печени может быть:
- Инфекционной природы (в исходе вирусных гепатитов В, С).
- Алкогольный цирроз.
- Первичный билиарный цирроз печени.
- Как исход аутоиммунного гепатита.
- На фоне врожденных нарушений обмена веществ (болезнь Вильсона-Коновалова).
- В исходе первичного склерозирующего холангита.
Больные циррозом печени погибают от осложнений – внутреннего кровотечения, асцита, печеночной энцефалопатии.
Показаниями для трансплантации является не само наличие диагноза цирроза, а скорость прогрессирования печеночной недостаточности (чем быстрее нарастают симптомы, тем скорее нужно принимать меры для поиска донора).
Противопоказания для пересадки печени
Существуют абсолютные и относительные противопоказания для этого метода лечения.
Абсолютными противопоказаниями для пересадки печени являются:
- Хронические инфекционные заболевания, при которых происходит длительное персистирование инфекционного агента в организме (ВИЧ, туберкулез, активный вирусный гепатит, другие инфекции).
- Тяжелые нарушения функции других органов (сердечная, легочная, почечная недостаточность, необратимые изменения нервной системы).
- Онкологические заболевания.
Относительные противопоказания:
- Возраст старше 60 лет.
- Ранее перенесенные операции на верхнем этаже брюшной полости.
- Пациенты с удаленной селезенкой.
- Тромбозы воротной вены.
- Низкий интеллект и социальный статус пациента, в том числе и на фоне алкогольной энцефалопатии.
- Ожирение.
Какие существуют виды трансплантации печени
 Существует две основные техники трансплантации печени:
Существует две основные техники трансплантации печени:
- Ортотопическая.
- Гетеротопическая.
Ортотопическая пересадка печени – это пересадка печени донора на свое обычное место в поддиафрагмальное пространство справа. При этом сначала удаляется больная печень вместе с участком нижней полой вены, и на ее место помещается печень донора (целая или только часть).
Гетеротопическая трансплантация – это пересадка органа или его части на место почки или селезенки (к соответствующим сосудам) без удаления своей больной печени.
По видам используемого трансплантата пересадка печени делится на:
- Пересадка целой печени от трупа.
- Пересадка части или одной доли трупной печени (методика СПЛИТ- разделение печени донора на несколько частей для нескольких реципиентов).
- Пересадка части печени или одной доли от ближайшего родственника.
Как подбирается донор
Печень – это орган, очень удобный для подбора донора. Для определения совместимости достаточно иметь одну и ту же группу крови без учета антигенов системы HLA. Еще очень важен подбор по величине органа (особенно это актуально при пересадке печени детям).
Донором может быть человек со здоровой печенью, у которого зафиксирована смерть мозга (чаще всего это люди, погибшие от тяжелой черепно-мозговой травмы). Здесь существует достаточно много препятствий для забора органа у трупа в связи с несовершенностью законов. Кроме того, в некоторых странах забор органов у трупов запрещен.

Процедура пересадки печени от трупа состоит в следующем:
- При установлении показаний для пересадки печени пациент направляется в ближайший центр трансплантации, где проходит необходимые обследования и заносится в лист ожидания.
- Место в очереди на трансплантацию зависит от тяжести состояния, скорости прогрессирования заболевания, наличия осложнений. Довольно четко это определяется несколькими показателями – уровнем билирубина, креатинина и МНО.
- При появлении подходящего трупного органа специальная врачебная комиссия всякий раз пересматривает лист ожидания и определяет кандидата на пересадку.
- Пациент экстренно вызывается в центр (в течение 6 часов).
- Проводится экстренная предоперационная подготовка и сама операция.
Родственная пересадка части печени проводится от кровного родственника (родителей, детей, братьев, сестер) при условии достижения донором возраста 18 лет, добровольного согласия, а также совпадения групп крови. Родственная трансплантация считается более приемлемой.
Основные преимущества родственной пересадки:
- Не нужно долго ждать донорскую печень (время ожидания в очереди на трупную печень может составлять от нескольких месяцев до двух лет, многие нуждающиеся просто не доживают).
- Есть время для нормальной подготовки как донора, так и реципиента.
- Печень от живого донора, как правило, хорошего качества.
- Реакция отторжения наблюдается реже.
- Психологически легче переносится пересадка печени от родственника, чем от трупа.
- Печень способна регенерировать на 85%, часть печени «вырастает», как у донора, так и у реципиента.

Для родственной пересадки печени ребенку до 15 лет достаточно половины одной доли, взрослому – одной доли.
Краткое описание этапов ортотопической трансплантации печени
80% всех пересадок печени – это ортотопическая пересадка. Длительность такой операции -8-12 часов. Основные этапы этой операции:
-
 Гепатэктомия. Больная печень удаляется вместе с прилегающим к ней участком нижней полой вены (если будет пересаживаться целая печень также с фрагментом полой вены). При этом пересекаются все сосуды, идущие к печени, а также общий желчный проток. Для поддержания кровообращения на этом этапе создаются шунты, проводящие кровь от нижней полой вены и нижних конечностей к сердцу (для перекачивания крови подключается специальный насос).
Гепатэктомия. Больная печень удаляется вместе с прилегающим к ней участком нижней полой вены (если будет пересаживаться целая печень также с фрагментом полой вены). При этом пересекаются все сосуды, идущие к печени, а также общий желчный проток. Для поддержания кровообращения на этом этапе создаются шунты, проводящие кровь от нижней полой вены и нижних конечностей к сердцу (для перекачивания крови подключается специальный насос). - Имплантация донорской печени. На место удаленного органа помещается донорская печень (целая или часть). Основная задача этого этапа – полностью восстановить кровоток через печень. Для этого сшиваются все сосуды (артерии и вены). В бригаде обязательно присутствует опытный сосудистый хирург.
- Реконструкция желчеотведения. Донорская печень пересаживается без желчного пузыря, во время операции формируется анастомоз желчного протока донорского органа и реципиента. Анастомоз, как правило, дренируется, и дренаж выводится первое время наружу. После нормализации уровня билирубина в крови дренаж удаляется.
Идеально, когда две операции проходят одновременно и в одной больнице: изъятие органа у донора и гепатэктомия у пациента. Если это невозможно, донорский орган сохраняют в условиях холодовой ишемии (максимальный срок – до 20 часов).
Послеоперационный период
Трансплантация печени относится к самым сложным операциям на органах брюшной полости. Восстановление кровотока через донорскую печень происходит обычно сразу на операционном столе. Но самой операцией лечение пациента не заканчивается. Начинается очень сложный и долгий послеоперационный этап.
Около недели после операции пациент проведет в отделении реанимации.
 Основные осложнения после трансплантации печени:
Основные осложнения после трансплантации печени:
- Первичная недостаточность трансплантата. Пересаженная печень не выполняет свою функцию – нарастает интоксикация, некроз печеночных клеток. Если не провести срочную повторную трансплантацию, больной погибает. Причиной такой ситуации чаще всего является острая реакция отторжения.
- Кровотечения.
- Разлитие желчи и желчный перитонит.
- Тромбоз воротной вены или печеночной артерии.
- Инфекционные осложнения (гнойные процессы в брюшной полости, пневмонии, грибковые инфекции, герпетическая инфекция, туберкулез, вирусный гепатит).
- Отторжение трансплантата.
Отторжение трансплантата – это основная проблема всей трансплантологии. Иммунная система человека вырабатывает антитела на любой чужеродный агент, попадающий в организм. Поэтому если не подавлять эту реакцию, произойдет просто гибель клеток донорской печени.
Поэтому пациенту с любым пересаженным органом придется всю жизнь принимать препараты, подавляющие иммунитет (иммуносупрессоры). Чаще всего назначается циклоспорин А и глюкокортикоиды.
В случае с печенью особенность в том, что с течением времени риск реакции отторжения снижается и возможно постепенное снижение дозы этих препаратов. При пересадке печени от родственника также требуются меньшие дозы иммуносупрессоров, чем после пересадки трупного органа.
Жизнь с пересаженной печенью
После выписки из центра больного просят в течение 1-2 месяцев не уезжать далеко и еженедельно наблюдаться у специалистов центра трансплантации. За это время подбирается доза иммуносупрессивной терапии.
Пациенты с пересаженной печенью, получающие постоянно препараты, подавляющие иммунитет – это группа высокого риска прежде всего по инфекционным осложнениям, причем заболевание у них могут вызвать даже те бактерии и вирусы, которые у здорового человека болезней обычно не вызывают (условно-патогенные). Они должны помнить, что при любых проявлениях инфекции им нужно получать лечение (антибактериальное, антивирусное или противогрибковое).
И, конечно, несмотря на наличие современных препаратов, риск реакции отторжения сохраняется всю жизнь. При появлении признаков отторжения требуется повторная трансплантация.
Несмотря на все трудности, более чем тридцатилетний опыт трансплантологии печени показывает, что пациенты с донорской печенью в подавляющем большинстве живут более 10 лет после пересадки, возвращаются к трудовой активности и даже рожают детей.
Где можно сделать пересадку печени в России и сколько это стоит
 Пересадка печени в России оплачивается государством по программе высокотехнологичной медпомощи. Направление в один из центров трансплантации выдается региональным минздравом. После обследования и определения показаний пациент заносится в лист ожидания донорской печени. В случаях с родственной пересадкой ситуация проще, но также нужно будет подождать очереди.
Пересадка печени в России оплачивается государством по программе высокотехнологичной медпомощи. Направление в один из центров трансплантации выдается региональным минздравом. После обследования и определения показаний пациент заносится в лист ожидания донорской печени. В случаях с родственной пересадкой ситуация проще, но также нужно будет подождать очереди.
Пациентам, не желающим ждать и имеющим деньги, интересно будет знать цены на платную трансплантацию.
Операция пересадки печени относится к самым дорогим. За рубежом цена такой операции составляет от 250 до 500 тыс. долларов. В России- порядка 2,5-3 миллионов рублей.
Существует несколько основных центров по пересадке печени, а также есть около десятка медучреждений в крупных городах, имеющих на это лицензию.
- Основной центр пересадки печени в России – ФНЦ трансплантологии и искусственных органов им. Шумакова, Москва;
- Московский центр трансплантации печени НИИ Скорой помощи им. Склифосовского;
- РНЦРХТ в Санкт-Петербурге;
- ФБУЗ « Приволжский окружной медицинский центр» в Нижнем Новгороде;
- Пересадками печени занимаются также в Новосибирске, Екатеринбурге, Самаре.
