Противопоказания при вальгусной деформации

Большой риск искривления стопы отмечается у людей, имеющих склонность к суставным патологиям и носящих неудобную обувь. Болезнь, при которой выпирает косточка у первой фаланги большого пальца, называется hallux valgus. Из-за деформации ступни чаще страдают женщины. Чтобы исправить искривление, необходимо удалить халюс вальгус, операция выполняется при 3-4 стадиях заболевания. Частота встречаемости патологии зависит от возраста человека. Стопа начинает деформироваться при длительном ношении обуви на высоких каблуках. Процесс длится в течение нескольких лет. Изменение ширины ступни чаще отмечается в среднем и пожилом возрасте.
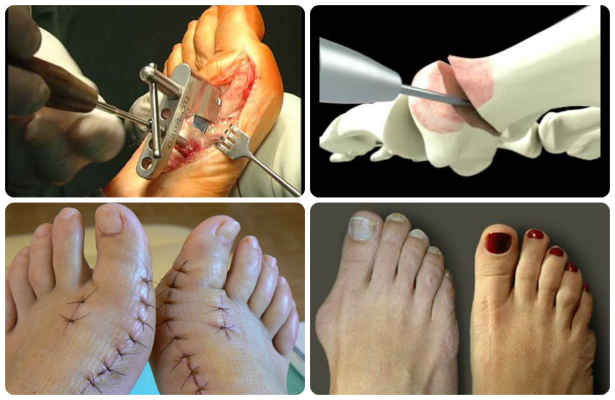
Врачи отмечают, что операция по исправлению стопы – это процедура, без которой нельзя обойтись, если косточка приобрела большие размеры, и мешает ходьбе. Шишка на ноге затрудняет движение. Главный признак прогрессирования hallux valgus —, это боль. Деформация стопы наблюдается у людей с плоскостопием и длинной плюсневой костью. Лечением патологии халюс вальгус занимается ортопед. Он помогает восстановить нормальное положение стопы и предотвратить повторное появление косточки.
Стадии патологического процесса
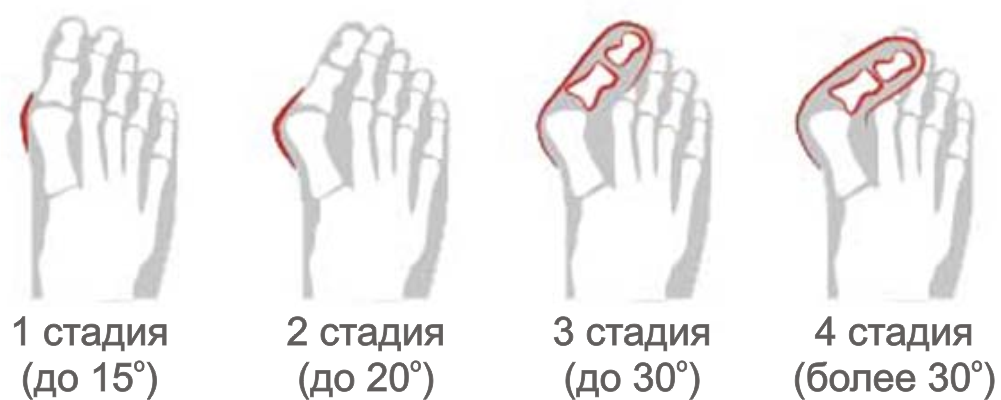
Решение о том: должна ли проводиться операция халюс вальгус, принимает врач. Он обращает внимание на степень искривления ступни. При первых 2 стадиях болезни выполняется консервативная терапия. Если коррекция становится невозможной, требуется хирургическое вмешательство. Выделяют 4 степени тяжести халюс вальгуса:
- Первая стадия. Угол отклонения плюснефалангового сустава не превышает 15 градусов,
- Вторая стадия. Характеризуется возникновением небольшой, но заметной шишки. Угол отклонения равен 15-20 градусов,
- Третья стадия. Косточка на стопе становится выраженной, воспаляется при ходьбе и ношении тесной обуви. Отклонение сустава составляет от 20 до 30 градусов,
- Четвертая стадия. Характеризуется болевым синдромом и развитием осложнений. Угол отклонения плюснефалангового сустава превышает 30 градусов.
На начальных стадиях болезни операция вальгусной деформации первого пальца стопы не требуется. В этих случаях проблему можно устранить без хирургического вмешательства. Если нагрузка на ноги не будет снижаться, произойдет вальгусное искривление стопы. По мере прогрессирования патологии, большой палец все больше отклоняется вовнутрь, в то время как сустав – наружу. В результате ступня расширяется. На поздних стадиях hallux valgus наблюдается постоянный отек шишки на стопе. Болевые ощущения появляются не только во время ходьбы, но и в покое.
Показания к операции
После проведения диагностических процедур, ортопед решает: нужна ли операция на стопе при вальгусной деформации. Хирургическое лечение искривления ступни проводят при отклонении сустава более чем на 20 градусов. Сильно выпирающий халюс вальгус на стопе у взрослого человека не пройдет самостоятельно. Поэтому, операция при деформации 3 и 4 степени – это вопрос времени.Выраженное искривление основания ступни при отсутствии болевого синдрома и воспалительных явлений относится к показаниям для хирургического вмешательства. Если hallux valgus приносит дискомфорт, то операция вальгусной деформации большого пальца стопы обязательна. Перед тем, как проводить хирургическое лечение, выполняют ряд исследований.
Выделяют следующие показания к оперативному вмешательству:
- Частая и сильная боль в области основания большого пальца,
- Развитие воспаления при ношении обуви,
- Отек большого пальца,
- Плоская стопа,
- Отсутствие эффекта от консервативных методов лечения,
- Возникновение осложнений.
Перед тем, как приступать к лечению, врач и пациент обсуждают все «за» и «против» операции халюс вальгус. Больной должен понимать, что хирургическое вмешательство поможет избежать опасных последствий деформации. К осложнениям вальгусного искривления стопы относят: формирование язв на поверхности ткани деформированного сустава, инфицирование кости, нарушение походки.
Противопоказания к оперативному лечению
Существуют случаи, когда восстанавливать форму стопы при помощи операции нельзя. К ним относятся тяжелые заболевания жизненно-важных органов. Операция при вальгусной деформации первого пальца стопы противопоказана, если у больного имеются выраженные изменения в анализах. Удалять косточку не рекомендуется, если угол отклонения сустава менее 20 градусов. К абсолютным противопоказаниям к выполнению операции халюс вальгус, относятся следующие состояния:
- Нарушение свертывающей системы крови,
- Декомпенсация сахарного диабета,
- Острая недостаточность сердечно-сосудистой и дыхательной системы,
- Неконтролируемая артериальная гипертензия,
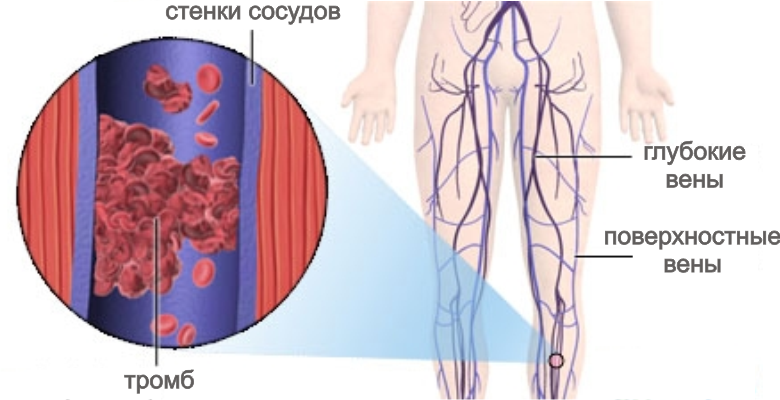
- Тромбофлебит вен нижних конечностей,
- Хронические болезни костно-суставной системы.
Выявляют наличие противопоказаний после выполнения биохимического и общего анализов крови, коагулограммы и рентгенографии стопы. Оперативное вмешательство может быть не запрещено, но перед его выполнением следует пройти курс лечения. Среди относительных противопоказаний: острые инфекционные болезни и обострение хронических воспалительных патологий.
Методы хирургического лечения
Имеются различные виды операций халюс вальгус. Выбор определенного способа лечения зависит от степени деформации и состояния пациента. Выделяют малоинвазивные и открытые оперативные вмешательства. В зависимости от стадии вальгусного отклонения большого пальца различают следующие методы хирургического лечения:
- Манипуляции на мягких тканях ступни,
- Проксимальная и дистальная остеотомия,
- Операция Лапидус,
- Артропластика Келлера.
Известно около 200 разновидностей хирургических вмешательств по устранению вальгусной деформации. Все лечебные процедуры направлены на исправление искривления плюсневой кости. Целью каждой из операций является удаление косточки на ноге и избавление пациента от боли. Каким образом восстановить нормальную форму стопы, решает ортопед.
К малоинвазивным процедурам относят чрескожные вмешательства. Они заключаются в иссечении костной ткани. Восстановление после вальгусной операции такого типа происходит быстро. Чрескожное удаление шишки на ноге показано в случаях, когда искривление выражено не сильно.
Манипуляции на мягких тканях заключаются в рассечении мышц и связок стопы. Они проводятся при небольшой деформации, а также в тех случаях, когда вмешательство на органах костно-суставной противопоказано. Одной из разновидностей манипуляций на мягких тканях является операция Мак-Брайда.
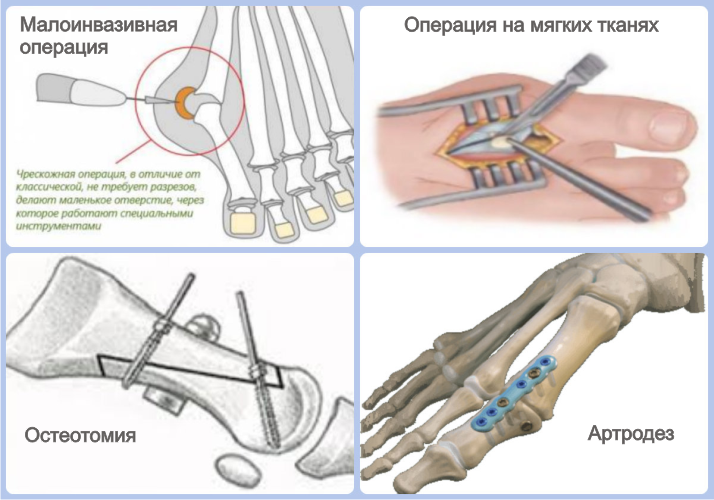
Остеотомия – это хирургическое вмешательство, которое подразумевает искусственный перелом плюсневой кости и ее фиксацию в нужном положении. В зависимости от выраженности вальгусного искривления подбирается определенная техника этой операции.
Артродез – это придание суставу правильного положения. Применяется при деформации 3-4 степени. Чтобы избавиться от косточки выполняют артродез по Лапидусу – это означает, что сустав фиксируют в нужном положении специальными приспособлениями. Удалить халюс вальгус можно при помощи операции Келлера. Она заключается в резекции пораженных тканей суставных поверхностей и фиксации плюсневой кости. Ее выполняют в редких случаях, так как подвижность большого пальца после данной процедуры нарушается.
Каждая операция отличается специальной хирургической техникой выполнения. Чтобы удалить халюс вальгус по медполису, требуется встать на очередь и пройти все обследования. Хирург должен заранее обговорить операционную тактику с пациентом. Больного предупреждают, на какой день планируется вмешательство и сколько времени займет период восстановления.
Подготовка к операции
Перед тем, как оперировать, врач проводит подготовку к процедуре. Она заключается в проведении диагностических исследований. За несколько дней до операции следует выполнить:
- ОАК,
- ОАМ,
- Биохимический анализ крови,
- Коагулограмму,
- Рентген стопы в боковой проекции,
- Электрокардиографию,
- Анализы на ВИЧ, сифилис и гепатит.
По усмотрению врача и пациента решается вопрос о проведении обезболивания. Если планируется удалять косточку малоинвазивным методом, то выполняют местный наркоз. При отсутствии противопоказаний и желании пациента вырезать шишку можно под общим обезболиванием. Внутривенный наркоз проводят в тех случаях, когда планируется открытое хирургическое вмешательство. Отзывы об операции халюс вальгус в большинстве случаев положительны. Практически все пациенты отмечают, что не чувствовали дискомфорта во время процедуры, несмотря на местное обезболивание.
Операции на мягких тканях
Иссечение мягких тканей стопы применяется в качестве лечения вальгусной деформации. Показанием для этого метода оперирования служит отклонение большого пальца менее чем на 25 градусов. Данный способ лечения часто сочетают с другими хирургическими процедурами. К разновидностям вмешательств на мягких тканях стопы относится операция Мак-Брайда.
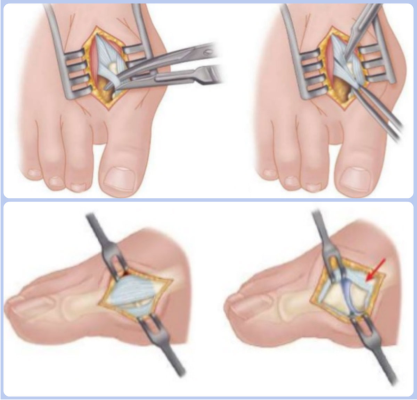
Техника данной хирургической манипуляции заключается в рассечении мышцы, приводящей большой палец. Благодаря этой процедуре кость принимает правильное положение. После отсечения мышцы проводится удаление капсулы сустава с латеральной стороны. Сухожилие подшивают к головке плюсневой кости. Эта процедура приводит к надежной фиксации большого пальца. Реабилитация после операции халюс вальгус занимает несколько месяцев.
Техника выполнения артродеза
Возможный метод лечения вальгусной деформации – это операция Лапидус. Она подразумевает артродез плюснефалангового сустава. Чтобы исправить искривление выполняют репозицию хрящевой ткани. Суставу придают физиологическое положение и фиксируют его с помощью специальной пластины.
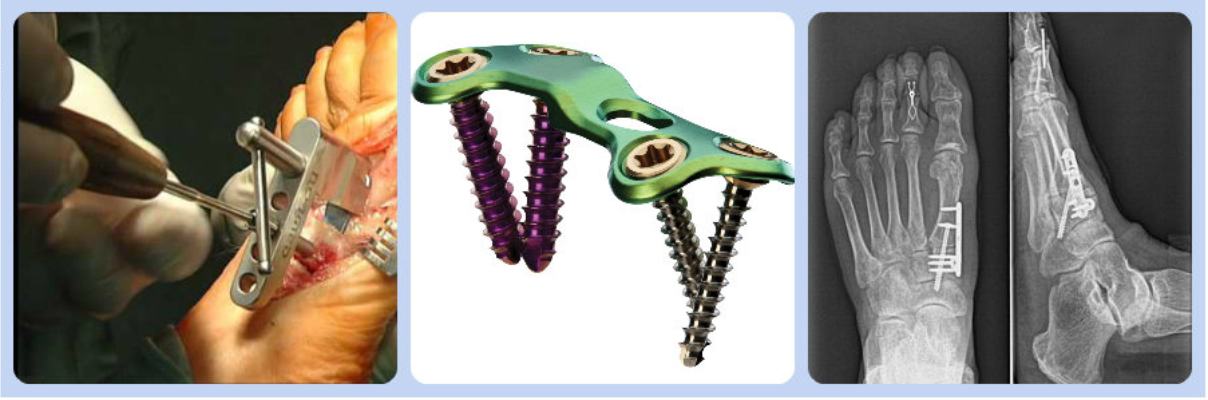
Ортопедическую обувь после операции халюс вальгус носят в течение 8 недель. Требуются специальные ботинки, которые помогают снизить нагрузку на передний отдел стопы. Артропластика по Келлеру практически не применяется.
Проксимальная и дистальная остеотомия
Остеотомию выполняют при значительном отклонении большого пальца стопы. Суть операции заключается в выполнении перелома кости с последующей ее фиксацией в нужном направлении. Дистальная остеотомия по Шеврону применяется чаще всего. Производится V-образный перелом плюсневой кости. Затем, производится латеральное смещение и фиксация компрессионными винтами. Хирургический шов снимают через 2 недели. Всем пациентам показана ЛФК и массаж стоп после операции халюс вальгус.
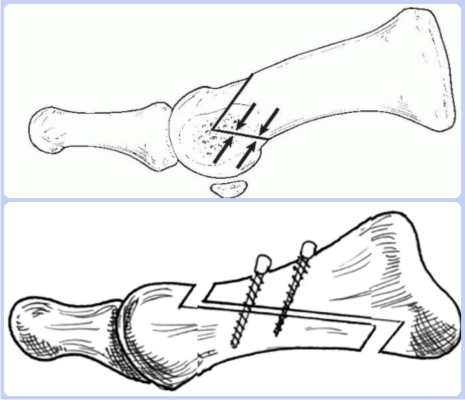
Проксимальная остеотомия проводится путем рассечения тканей стопы от основания большого пальца до плюсневой кости. Этим методом оперируют, если отклонение составляет более 40 градусов. После разреза тканей производят Z-образный распил кости, а затем осуществляют ее скрепление титановыми винтами.
Осложнения после хирургического лечения
В редких случаях возникают осложнения операции. Они могут произойти во время выполнения хирургической процедуры или в восстановительном периоде. К возможным осложнениям относятся:
- Повреждение нервов стопы,
- Тромбоз артерий и вен ноги,
- Инфицирование тканей ступни,
- Асептический некроз головки плюсневой кости,
- Онемение большого пальца.
Чтобы послеоперационный период прошел удачно, важно следовать всем рекомендациям врача. Деятельность сустава восстанавливается постепенно, поэтому нагрузки должны быть минимальными. После сращения костей показана лечебная физкультура. Стоимость операции при вальгусной деформации большого пальца стопы зависит от разновидности хирургического вмешательства. Она колеблется в пределах от 20 до 55 тысяч рублей.
Восстановительный период
Чтобы результат операции был удачным, в первые дни стопу фиксируют в одном положении. В первые дни движения в ногах ограничивают. После стихания болевого синдрома назначают массаж стопы.
Чтобы сустав пришел в действие, следует его разрабатывать в течение нескольких месяцев. С этой целью всем пациентам рекомендуется комплекс специальных упражнений. Гимнастика разрешена только через 3 месяца после операции. До этого времени сустав разрабатывают при помощи выполнения пассивных движений и массажа. Упражнения для пальцев стопы после вальгусной операции выполняют в течение нескольких месяцев. Они не должны оказывать большую нагрузку на сустав. Гимнастика заключается в сгибании и разгибании большого пальца, напряжении мышц ступни. Реабилитационный период составляет около полугода. Через 6 месяцев больные возвращаются к обычным физическим нагрузкам.

Для восстановления функций стопы пациенты носят ортопедическую обувь со специальными стельками. Это нужно, чтобы основная нагрузка распределялась на задние отделы ступни. Ортопедические вкладыши после операции на стопе рекомендуется носить несколько месяцев до полного восстановления.
Отзывы об операции халюс вальгус
Косточка возле пальца ноги у меня появилась еще в молодости. К врачам много лет не обращалась. Когда шишка стала мешать мне ходить, я решила сделать снимок. Ортопед поставил диагноз: халюс вальгус. Стадия искривления была уже последней, направили на операцию. После остеотомии я долго соблюдала режим, носила только ортопедическую обувь. Через полгода смогла нормально ходить, вальгуса как не бывало!
Ирина, 65 лет, Саранск
Несмотря на молодой возраст, у меня обнаружили тяжелое искривление стопы. Врачи сказали, что халюс вальгус появился из-за ношения обуви на каблуках и плоскостопия. Мне сделали операцию Мак-Брайда. Перед этим я лечилась у физиотерапевта и носила ортопедические стельки. После операции шишка исчезла. Сейчас соблюдаю рекомендации врача, чтобы она не вылезла снова.
Елена, 32 года, Москва
После 50 лет мне стало сложно покупать новую обувь, косточка возле пальца стала такой большой, что нога не влезала ни в одни туфли! Врачи настояли на операции. Сказали, что у меня развился халюс вальгус и нужно ставить специальные винты для фиксации сустава. После операции шишка практически исчезла. Я снова могу нормально ходить и выбирать понравившуюся обувь. Для профилактики деформации пью препараты кальция.
Оксана, 57 лет, СПб
Искривление ступней приводит к нарушению походки и другим осложнениям. Деформация стопы и появление болезненной косточки служат показаниями для обращения к ортопеду. Если консервативные методы неэффективны, следует удалить халюс вальгус, операция поможет устранить симптомы патологии. Приведенные выше отзывы подтверждают эффективность хирургического вмешательства. После оценки всех рисков, опытный ортопед поможет выбрать оптимальную тактику лечения.
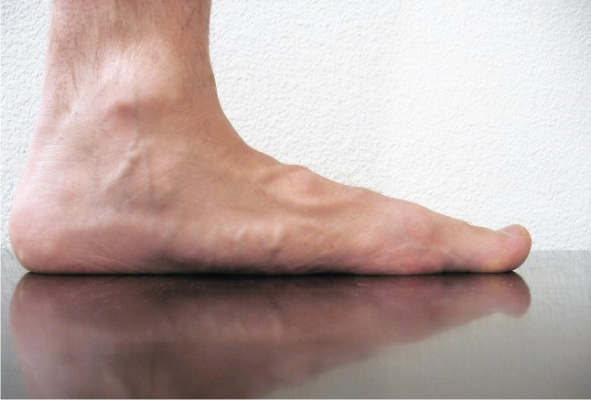
Вальгусное деформирование ступни представляет собой заболевание, при котором свод стопы уплощается с заваливанием ее внутрь. Диагноз вальгус пятки ставят, опираясь на визуальный осмотр, после прохождения плантографии, рентгена и подометрии.
Терапия на этапе развития вальгуса пяток консервативная, заключается в выполнении физиотерапевтических манипуляций и хождение в ортопедических туфлях. Если искривление пятки выраженное, то требуется оперативное решение проблемы.
Вальгусная деформация
Вальгусное деформирование пяток характеризуется деформированием оси, происходит опущение среднего отдела стопы, развертывание пятки к наружной стороне и опущение внутреннего края пяточки.
В зоне голеностопа и ступней формируется искривление Х-образной формы, фиксируется опора пятки о поверхность своим внутренним краем. В стоячей позе, соединив вместе прямые конечности, пятки будут размещаться друг от друга на 4 см и больше.
Развитие патологии обычно наблюдается у детей в младшем возрасте. Взрослое поколение также может столкнуться с искажением пятки за счет обострения плоскостопия, влияния разных причин травматического и нетравматического течения.
Варусная деформация
При варусной ступне наблюдается искривленность оси и ее свода. Вместе с деформацией происходит неравномерное распределение давления, главный упор приходится на внешний бок.
Визуально видно, что голени приобретают О-образный вид, суставы колена не совмещаются, пятки смотрят вовнутрь, с поднятием края стопы вверх.
Первоначальное развитие варусной болезни проявляется некомфортными ощущениями при хождении в привычных туфлях, затем развиваются боли.
Через время больной сталкивается:
- С нарушением функциональности переднего отдела стопы.
- Сближением и сгибанием пальцев, что ведет к затруднительному току крови и нервной непроводимости.
В период передвижения,расположение ступней при варусной патологии, похоже как при косолапости. Поэтому нередко эти заболевания путают.
Однако эти отклонения имеют различную природу:
- Косолапость – дефект врожденного происхождения.
- Варусная пятка – приобретенное нарушение.
В ходе формирования варусная пятка проявляется сдавливанием внутреннего мениска, что ведет к нарушению величины суставной щели. Внутренний ее участок становится меньше, а внешний растет.
При подобной варусной искривленности просматриваются и в мыщелке костей бедер, являясь фактором растягивания мышц ног, которые поддерживают колени.
При неверном размещении давления фиксируется состояние, в ходе которого имеются нарушения в позвоночном столбе, суставах таза и бедра.
Появление варусной болезни пятки приносит много серьезных проблем:
- Конечности быстро устают.
- Отсутствует возможность бегать, длительно сидеть.
- При носке туфлей возникает боль, припухлость.
- Изменяется походка – косолапие, стаптывание каблуков с внешнего бока.
Причины развития деформации
У детей наличие варусной деформация пяток встречается редко и не часто проходит как самостоятельное проявление. Наиболее частыми факторами выделяют расхождения в обменных процессах либо системные болезни костной, мышечной, нервной структур.
К основным причинам варусной и вальгусной пятки относят:
- Врожденное заболевание
- Нехватка витамина D, рахит. Нередко проявляется у маленьких детей, что ведет к многочисленным порокам формирования костно-мышечной системы – деформация осанки.
- ДЦП
- Диабетическая патология
- Изменение обмена веществ
- Травмирование стоп
- Неправильное распределение нагрузки на ступни, хождение в неудобной обуви.
Искривление варусной ступни не появляется одномоментно. Через время искривленность видна по обуви, возникают боли при передвижении.
Достаточно тяжелый вид варусной болезни – конская стопа. Косолапость возникает при вывороте переднего участка стопы и опущение ее наружного бока, что сложно поддается исправлению.
Возникновение вальгусных пяток у взрослых наблюдается при вынашивании ребенка, стремительном наборе массы при уже имеющемся плоскостопии. При травматизации скелета, парализации, искаженная пятка образовывается и без ранее имевшегося плоскостопия.
Стадии плоско вальгусной деформации
Терапия вальгусной (варусной) патологии пяток назначается после выявления стадии деформирования стоп.
- Легкий тип – осевой купол в высоту 15-20 мм, у пятки угол наклона около 15 градусов, а высоты – 140 градусов, передняя зона отдалена на 8-10 градусов, а задняя принимает искаженную позицию до 10.
- Средний – свод в высоту 10 мм, угол уклона 0-5 градусов, а высоты 150-160 градусов. Задняя зона пятки принимает вальгусное расположение, у передней части просматривается его отклонение до 15 градусов.
- Тяжелый — купол имеет высоту 0-5 мм, ступня с углом наклона 0-5 градусов, и высотой 160-180 градусов. Передняя часть отведена, а задняя имеет искаженное положение больше чем на 20 градусов. Ощущение бесконечных болей в зоне сустава Шопара. Искривление невозможно исправить при помощи консервативной корректировки.
Чем раньше выявить развитие варусной болезни, тем большая вероятность преодоления патологии без оперативного лечения.
Но выявить заболевание пяток до формирования запущенного этапа непросто.
Наиболее очевидные признаки вальгусной деформации пятки:
- На первоначальном этапе появляется дискомфорт при хождении в ранее используемой обуви.
- Возникают явные болевые ощущения в зоне пяток (остро при плоско деформированном типе).
- Частое появление болевых мозолей.
- Большие размеры приобретает сустав большого пальца.
- Наблюдается выворачивание пальца внутрь.
- Поздняя стадия проявляется нахождением большого пальца на остальные.
- Иногда дополняется плоскостопие.
- Формируется артроз плюснефаланговых суставов.
Первоначальный и второй этап плоско вальгусного искривления пяток лечат без хирургического вмешательства.
Вальгусная деформация стопы у взрослых
С патологией пяток чаще сталкиваются женщины, чем мужчины, коэффициент 8:2. Наличие поперечного плоскостопия связано с формированием слабости соединительной и костной ткани ступни.
Образование подобного типа плоскостопия возможно вследствие хождения в неудобных и тесных туфлях, обуви на шпильке, что ведет к неверному размещению давления на конечность. Вследствие этого деформируется передняя часть ступни, возникает артроз сустава большого пальца.
У взрослых кости пяток при варусной болезни искривляются из-за травм, которые привели к повреждению, смещению суставов. Дефект пятки у взрослого нередко образуется вследствие продолжительной неподвижности.
Варусное искривление голени не дает возможности полностью разогнуть колени и нередко стает фактором болезненного синдрома в зоне колена при сгибании.
Вальгусная деформация стопы у детей
Образование искаженных стоп у детей реально обнаружить в младшем возрасте, если сразу заметить признаки патологии.
Иногда до 3-х лет определяют плоскостопие, а в возрасте 6 лет, косточки встают в физиологическое положение. К этим годам у ребенка происходит формирование верного размещения костей.
Вальгусная пятка у ребенка с низким куполом, пальцевой и пяточный участок ступни отведены к наружи, а голеностопный сустав сдвинут внутрь. Искривление возможно как на одной стопе, так и 2-х одновременно.
У детей вальгусная пятка наследственного характера проявляется сдвигом ступни кверху на 5-20 градусов. Для ребенка самая тяжкая форма болезни считается стопа-качалка, характеризующаяся опусканием сводов и крутым выпадом пяток.
В качестве приобретенного варианта заболевания основу искривлений формирует ослабленность сухожилий, связок и мышц.
Зачастую дети сталкиваются с болезнью пяток, в следствие:
- Недоношенности
- Наследственного приобретения
- Постоянных воспалений и вирусных болезней
- Изменений соединительной ткани
- Дистрофии, гипотрофии мышц.
- Другие
При варусной пятке ребенок приобретает неуклюжую, неуверенную и шаркающую походку, у него болят конечности, позвоночник. На вечер пятка опухает, могут быть спазмы в голени. По обуви ребенка видно, что она стаптывается на внутренний бок подошвы.
Диагностика
Диагностические мероприятия варусной патологии пятки начинаются с осмотра. Благодаря осмотру специалист определяет факторы появления болезни, степень образования деформации.
Ортопедом учитывается наследственный фактор (семейный анамнез), общие симптомы, особенность искривленности, возраст больного и состояние организма. Затем прописывают ряд манипуляций.
Рентген
Благодаря результатам рентгенографии зачастую можно тщательно исследовать кости, связки формирующие стопу, суставы, что позволяет поставить правильный диагноз. Изучив изображение, будет сделано заключение о присутствии врожденного или приобретенного заболевания стопы.
Процедура помогает выявить привлечение болезненных проявлений, сопутствующие заболевания – диабет, артрит.
Рентген варусной болезни пятки проводят в 3-х проекциях, так удается рассмотреть изменения расположения стоп относительно друг друга.
Снимок рентгена не всегда может быть информативен, а особенно, когда его проводят маленьким пациентам. У них до конца не сформированы кости ступни, их часть образована хрящевой тканью, не просматривающаяся при такой диагностике.
Узи
Чтобы уточнить диагноз в ряде случаев могут назначить ультразвуковое исследование. Используя метод Узи, проверяют систему кровообращения в стопе.
Если брать во внимание детей, то обнаружение врожденной варусной патологии с помощью Узи возможно еще в период развития внутри утробы, на 19 неделе.
Плантография
Данная методика позволяет выявить плоскостопие. Смысл способа заключается в том, что снимается плантограмма – след подошвы. Чтобы получить отпечаток, применяют плантограф.
Диагностика варусной пятки устанавливает морфологические размеры ступни и, опираясь на рассчитанные специальные показатели, выявить присутствие и стадию плоскостопия продольного, поперечного типа.
Основываясь на извлеченные отпечатки, возможно изготовление личных ортопедических стелек.
Подометрия
Метод подометрии предусматривает вычисление подометрического индекса. Измеряется длина, высота стопы. Потом высота умножается на 100 и делится на длину. Нормальный показатель 29-31.
Когда полученная цифра стоит между 27-29, то говорят об имении плоскостопия. Показатель меньше 25 указывает на выраженное течение плоскостопия.
Лечение вальгусной деформации стопы
Методики терапии варусной болезни пятки выбираются в индивидуальном порядке. Учитываются стадия патологии, возраст и самочувствие больного.
Если присутствующая искривленность не стала фактором тяжелых проявлений, то назначают меры профилактики – курс массажа, рациональное питание.
При обнаружении сложных нарушений лечение комплексное, с назначением разных терапевтических мер.
Часто обращение пациентов фиксируется при ярко выраженных признаках искажения пятки.
Лечение тяжелых случаев болезни провести нереально, поэтому нужна операция, чтобы ее устранить.
Исправление через операцию
Когда комплексное лечение не принесло эффекта либо при позднем обнаружении варусной патологии, назначают операцию. Также хирургический путь решения проблемы возможен в серьезных ситуациях, когда искажения существенные и их невозможно исключить привычными способами.
Устранение варусной деформации происходит путем остеотомии. Процедура проходит с выполнением разрезов в костях голени, с установлением конструкции Илизарова.
Аппараты подбирают в каждом конкретном случае. Лечение продолжительное, может затянуться на месяцы.
ВРАЧИ РЕКОМЕНДУЮТ!
Эффективное средство от вальгусной деформации и «косточек» на стопах. Восстанавливает их анатомически правильную форму. При длительном использовании устраняет поперечное плоскостопие. Узнать Больше..
Исходя из специфичности деформирования, осуществляется мгновенная (голень выстраивается в необходимую позицию) или постепенное завершение искривления (раскручивание гаек постепенное, с корректировкой взаимного размещения элементов).
После оперативного лечения назначают ЛФК, физиотерапию. Чаще всего корректировка формы ног длится до 2-х месяцев.
При вальгусном искажении пяток операция осуществляется в редких ситуациях, когда врожденная таранная кость размещена вертикально либо короткое ахиллово сухожилие.
Взрослым, исходя из формы и стадии плоскостопия, проводят удаление таранно-пяточного сустава, трансплантацию сухожилия.
Физиолечение
Чтобы облегчить боли у взрослых и предупредить возникновение разных осложнений у детей поможет физиотерапия.
- Воздушные ванны
- Примочки
- Использование холода и тепла
- Иглоукалывание
- Механическое влияние
- Воздействие электротоком
- Лечение грязями
Благодаря физиотерапии можно достичь большей эффективности при лечении варусной стопы. При плоскостопии часто прописывают процедуры электрофореза.
Гипсование
Детально изучив физиологию и биомеханику стопы, может быть назначено гипсование. Зачастую полная корректировка пятки наблюдается после 6 гипсований. Полный курс лечения занимает 4-8 недель.
Когда курс окончен, нужно носить ортопедические фиксатор – брейс, который растягивает мышцы, предотвращая рецидивы.
Лечебные ванночки и плавание
Ванночки полезны для поднятия активности связок с мышцами при варусной патологии пятки. Для ванны нужно взять 1/3 стакана морской соли, 10 литров воды. Погрузиться в воду на 15 минут до пояса.
Манипуляция выполняется через сутки на протяжении месяца. Лечебные процедуры повторяются каждые 4 месяца.
Принимать такую ванну полностью запрещено.
Действенно также плавание, которое благотворным образом воздействует на кости, суставы с мышцами при варусной позиции пятки.
Лечебный массаж
Массажная манипуляция способствует улучшению обращения крови, активизирует тканевое питание, отчего возрастает мышечная активность.
Массаж ребенку подбирает специалист.
Главный акцент делается на мышцы голени, сгибатели и разгибатели стоп. Лечебные процедуры можно проходить у массажиста либо дома после консультации.
Рекомендуют пользоваться массажными ковриками, оказывающие аналогичное воздействие при имении варусной болезни пятки.
Ортопедическая обувь
При искривленности пяток требуется применение ортопедических туфлей, которые удерживают конечность в правильной позиции.
У них имеется:
- Устойчивый каблук, поддерживающий супинатор.
- Высокий жесткий задник, голенище.
Применение специальных стелек при варусной патологии пятки – это альтернатива, если нет возможности покупать лечебную обувь.
Профилактика искривления
Чтобы избежать появления варусной искривленности ступни потребуется:
- Осматриваться у врача 2 раза в год
- Ходить в специальной обуви
- Рационально питаться
- Придерживаться здорового образа жизни
- Своевременно лечиться
Для предупреждения рахита у детей требуется прием витамина D, микроэлементов.
Когда болезнь запущена, могут возникнуть тяжелые последствия.
Из возможных осложнений выделяют:
- Нарушена походка
- Затруднена ходьба
- Боль при передвижении
- Плоскостопие
- Отечность
- Воспаления
- Инвалидность
- Другое
Ранняя профилактика и диагностирование варусной искривленности способствуют повышению шансов на успех. Не стоит игнорировать лечение, это может привести к серьезным ортопедическим проблемам.
