Противопоказания при вторичной катаракте

Вторичная катаракта является одним из наиболее часто встречаемых состояний после успешно проведенной операции замены хрусталика глаза. Миллионы людей с нарушениями зрения и слепотой получают возможность вновь четко видеть окружающий мир после удаления катаракты, ведь имплантация искусственного хрусталика, без сомнения, является одним из самых успешных изобретений современной офтальмохирургии. Однако, последствия этого вмешательства все же существуют. И одно из них – вторичная катаракта.
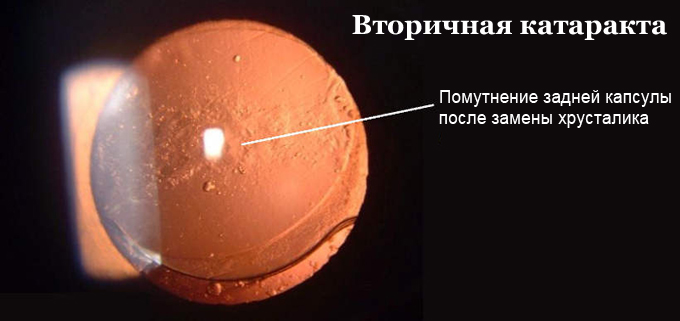
Несмотря на свое название, катарактой описываемые изменения после замены хрусталика называть неправильно. Будучи единожды удаленной, катаракта не может возникнуть у человека вновь. Впервые замена хрусталика была выполнена в 1950 году английским офтальмологом Сэром Гарольдом Ридли. После этого техника операции постоянно совершенствовалась, что позволило уменьшить частоту возникновения вторичной катаракты после замены хрусталика. Однако полностью избавиться от этого осложнения врачи не могут до сих пор.
Вторичная катаракта после замены хрусталика — что это?
В процессе вмешательства офтальмохирург удаляет помутненный хрусталик, заменяя его искусственным. Анатомия глаза такова, что хрусталик у человека расположен в капсуле – капсульном мешке. В ходе операции хирург иссекает переднюю стенку капсульного мешка, удаляет собственно сам помутневший хрусталик, и внутрь капсулы имплантирует искусственный хрусталик. Задняя стенка капсульного мешка – задняя капсула – остается нетронутой, чтобы обеспечить в первые недели и месяцы после операции стабильное положение искусственного хрусталика в оперированном глазу. Изменения со стороны оставшейся задней капсулы, ее фиброзирование и помутнение через некоторое время после замены хрусталика и получили название «вторичная катаракта».
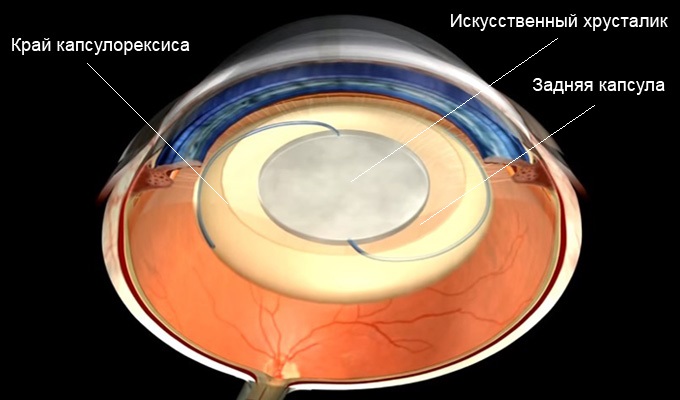
Вторичная катаракта после замены хрусталика является достаточно частым осложнением катарактальной хирургии. Причины развития вторичной катаракты предопределяют развитие двух форм данного заболевания:
- Фиброз задней капсулы – помутнение капсулы и развитие вторичной катаракты после замены хрусталика вызвано фиброзной метаплазией клеток эпителия хрусталика, что приводит к уплотнению и, впоследствии, к помутнению задней капсулы, и сопровождается значительным снижением остроты зрения после замены хрусталика.
- Жемчужная дистрофия или, собственно, «вторичная катаракта» — наиболее часто встречающийся морфологический вариант. При этом вторичная катаракта после замены хрусталика образуется за счет медленного роста эпителиальных хрусталиковых клеток, которые формируют хрусталиковые волокна, как это происходило бы в норме. Однако эти хрусталиковые волокна анатомически и функционально являются неполноценными и получили название шаров Адамюка-Эльшнига. При миграции из ростковой зоны в центральную оптическую часть клетки-шары Эльшнига формируют плотное помутнение задней капсулы в виде пленки, значительно снижая послеоперационное зрение. Вышеописанные изменения приводят к нарушению прохождения светового луча через заднюю капсулу хрусталика, что и вызывает значительное снижение остроты зрения.
Вторичная катаракта после замены хрусталика развивается у 20%-35% оперированных пациентов в течение 6-18 месяцев после операции катаракты.
Вероятность возникновения вторичной катаракты больше у пациентов молодого возраста. Часто такое осложнение имеет место у оперированных по поводу врожденной катаракты детей. При этом у пожилых пациентов, как правило, встречается фиброз задней капсулы хрусталика, в то время как у молодых чаще обнаруживается собственно вторичная катаракта.
Частота возникновения вторичной катаракты после операции также зависит от модели искусственного хрусталика и используемого при его изготовлении материала. Использование силиконовых интраокулярных линз с округлыми краями кромки оптической части ассоциировано с повышенной частотой вторичной катаракты, нежели применение акриловых искусственных хрусталиков с квадратным краем кромки.
Симптомы вторичной катаракты
Удаление катаракты и имплантация интраокулярной линзы приводят к заметному улучшению зрения. Однако через некоторое время после замены хрусталика – от нескольких месяцев до нескольких лет, регистрируется прогрессивное ухудшение зрения. Поскольку симптоматика схожа с проявлениями первичного заболевания, такое состояние получило название «вторичная катаракта». Основные признаки, появляющиеся после возникновения вторичной катаракты, достаточно характерны, и, как правило, их развитие никогда не происходит незаметно:
- Прогрессивное снижение остроты зрения и нечеткость изображения после заметного послеоперационного улучшения.
- Нарастающее чувство «тумана» или «дымки» в оперированном глазу. У подавляющего количества пациентов вторичная катаракта после замены хрусталика вызывает ощущение «целлофанового пакета».
- Черные или белые точки в поле зрения, вызывающие значительный зрительный дискомфорт.
- Иногда у пациентов после развития вторичной катаракты может появляться постоянное двоение в глазах или искажение изображения.
- Скорректировать возникшее помутнение и снижение зрения очками или контактными линзами, как ранее при первичной катаракте, не представляется возможным.
Появление таких симптомов после перенесенной в прошлом операции по замене хрусталика должно натолкнуть на мысль о наличии вторичной катаракты. Всем пациентам в такой ситуации рекомендуется не затягивать с обращением к врачу, так как симптомы будут только прогрессировать, постепенно увеличивая зрительный дискомфорт и значительно снижая остроту зрения.
Диагностический алгоритм
Перед тем как предложить пациенту дисцизию вторичной катаракты, врач проводит расширенное офтальмологическое обследование, изучает историю болезни на предмет сопутствующих заболеваний и проводит комплексное офтальмологическое обследование и осмотр:
- Оценка остроты зрения.
- Биомикроскопия глаза с помощью щелевой лампы – для определения протяженности и типа помутнения задней капсулы, а также с целью исключения отека и воспалительного процесса в передней части глазного яблока.
- Измерение внутриглазного давления.
- Обследование глазного дна на предмет отслойки сетчатки или проблем в макулярной области, которые могут снизить положительный эффект выполнения дисцизии вторичной катаракты.
- Если подозревается наличие отека макулы, что случается у 30% пациентов, перенесших оперативную коррекцию катаракты, возможно проведение флуоресцентной ангиографии или оптической когерентной томографии.
Такой диагностический алгоритм выполняется для достоверной постановки диагноза заболевания, а также для выявления ряда состояний, при которых лечение вторичной катаракты невозможно. Речь идет об активных воспалительных процессах и отеке макулы.
Лечение вторичной катаракты
Дисцизия вторичной катаракты или капсулотомия представляет собой иссечение измененной задней капсулы хрусталика и является основным методом лечения вторичной катаракты глаза.

Начиная с момента первой имплантации искусственного хрусталика при проведении экстракапсулярной экстракции катаракты, офтальмохирурги столкнулись с необходимость проведения капсулотомии в отдаленном послеоперационном периоде. И до «лазерной эры» удаление вторичной катаракты выполнялось механическим способом. Несмотря на амбулаторный характер проведения манипуляции и минимальную операционную травму, как и любое оперативное вмешательство механическая дисцизия вторичной катаракты могла сопровождаться рядом нежелательных осложнений.
С 2004 года стандартная практика офтальмохирурга современной глазной клиники подразумевает проведение лазерной капсулотомии, которая отличается не только безболезненным и неинвазивным характером оперативного вмешательства, но и минимальным количеством послеоперационных осложнений.
Лазерная дисцизия вторичной катаракты
Сегодня золотым стандартом лечения вторичной катаракты после замены хрусталика считается лазерная дисцизия вторичной катаракты – лазерная капсулотомия. Наиболее распространенный вариант удаления вторичной катаракты основывается на использовании лазера на алюмо-иттриевый гранате с неодимом. Его латинская аббревиатура выглядит как Nd:YAG, а врачи его называют YAG — лазер (ИАГ-лазер).
Механизм действия YAG — лазера – фотодеструкция помутненных тканей задней капсулы хрусталика. У такого лазера отсутствуют температурные реакции и коагуляционные свойства, что позволяет избежать различных осложнений.
Лазерная дисцизия вторичной катаракты заключается в формировании при помощи YAG-лазера круглого отверстия в задней капсуле хрусталика вдоль зрительной оси пациента. Это позволяет лучу света беспрепятственно попадать на центральную зону сетчатку, и все симптомы ухудшения зрения купируются.
Удаление вторичной катаракты YAG — лазером показано при наличии у пациентов симптомов вторичной катаракты, значительно ухудшающих качество жизни и затрудняющих выполнение повседневных задач. Также лазерная дисцизия вторичной катаракты должна быть проведена и при необходимости постоянного контроля за состоянием сетчатки у оперированных пациентов.
Противопоказания к лазерной капсулотомии:
- помутнение и рубцовое изменение роговицы,
- отек роговицы,
- воспалительные процессы глазного яблока,
- кистозный отек макулярной области,
- различная патология сетчатки и/или макулы, в частности, разрывы сетчатки и витрео-макулярные тракции.
Вторичная катаракта — лечение лазером в Москве
Лазерная дисцизия вторичной катаракты проводится амбулаторно в лазерном кабинете офтальмолога. Госпитализация в стационар для того вмешательства не требуется.
Удаление вторичной катаракты проводится под местной анестезией. За 30-60 минут до операции пациенту закапывают в глаз анестезирующие и расширяющие зрачок капли. Пациент должен удобно расположиться в кресле перед щелевой лампой. Особое внимание следует уделить фиксации головы в правильном положении.
Во время процедуры пациент может слышать «щелчки», возникающие в результате работы YAG-лазера, а также видеть вспышки света. Пугаться этого не нужно. Иногда, для лучшей фиксации века и глазного яблока во время удаления вторичной катаракты врачи используют специальную контактную линзу, подобную гониоскопической. Такая линза имеет увеличительные свойства, что позволяет лучше визуализировать область задней капсулы хрусталика.
YAG-лазером выполняется округлый разрез в области задней капсулы. На этом вмешательство можно считать завершенным. По окончанию операции в глаз закапываются антибактериальные и противовоспалительные капли.
Несмотря на амбулаторный характер операции, лазерная дисцизия вторичной катаракты требует соблюдение определенного послеоперационного режима.
Послеоперационный период
Как и любая офтальмологическая операция YAG-лазерная дисцизия вторичной катаракты может иметь определенные осложнения. Наиболее частое – повышение внутриглазного давления. Контроль его необходим через 30 и 60 минут после удаления вторичной катаракты. Если имеет место допустимый уровень внутриглазного давления, то пациента отпускают домой с рекомендациями по применению местной противовоспалительной и антибактериальной терапии. Максимальный пик повышения внутриглазного давления наблюдается в первые три часа после лазерного лечения вторичной катаракты, нормализация его происходит в течение суток. Пациентам с глаукомой, а также имеющим тенденцию к гипертензии, как правило, дополнительно назначаются гипотензивные капли и повторный осмотр офтальмолога на следующий день после лазерной капсулотомии.
Второе по частоте потенциальное осложнение – развитие переднего увеита. Предупредить его можно местным применением антибактериальных и противовоспалительных средств. Купирование воспалительной реакции необходимо в течение недели после лазерного лечения вторичной катаракты. Поэтому капли после вторичной катаракты назначаются сроком на 5-7 дней. Другие возможные осложнения – отслойка сетчатки, отек макулы, повреждение или смещение искусственного хрусталика, отек роговицы и кровоизлияние в радужку после вторичной катаракты, встречаются крайне редко, и, как правило, являются погрешностями в технике проведения лазерной дисцизии вторичной катаракты.
После вторичной катаракты
При успешном выполнении дисцизии вторичной катаракты вне зависимости от метода капсулотомии максимальная острота зрения возвращается в течение 1-2 дней у 98% пациентов.
Присутствие мушек или плавающих точек перед глазами допустимо в течение нескольких недель после вторичной катаракты. Пугаться не стоит – они возникают из-за нахождения в поле зрения частиц разрушенной задней капсулы. Постепенно такие проявления исчезнут.
Присутствие мушек перед глазами в течение месяца и более или появление вспышек света и пятен перед глазами без внимания оставлять нельзя и необходимо обратиться к своему лечащему врачу. Врачебного контроля также требует постепенное снижение остроты зрения после выраженной положительной динамики.
В большинстве случаев, дисцизия вторичной катаракты протекает без осложнений и имеет хорошие отдаленные результаты. Опасаться такого вмешательства не следует. Абсолютно безболезненное и нетравматичное удаление вторичной катаракты поможет вернуть остроту зрения и значительно улучшить качество жизни.
Стоимость лечения вторичной катаракты
Цена дисцизии вторичной катаракты варьирует в зависимости от метода проведения операции. При механической капсулотомии цена составляет 6-8 тысяч рублей. В то же время стоимость более щадящего по отношению к тканям глаза неинвазивного метода – лазерная дисцизия вторичной катаракты – находится в пределах 8-11 тысяч рублей. К этой цене лечения вторичной катаракты также необходимо добавить стоимость обследования, проводимого перед выполнением капсулотомии, средняя цена которого составляет 2-5 тысяч рублей.
| 20.07 | Лазерные операции при вторичной катаракте | |
| 2007010 | YAG-лазерная дисцизия вторичной катаракты для пациентов клиники | 6200 руб. |
| 2007011 | YAG-лазерная дисцизия вторичной катаракты для пациентов, оперированных в других клиниках | 8200 руб. |
Прайс-лист клиники

Что такое лазерная дисцизия? Под этим медицинским термином скрывается чистка хрусталика, проводимая при вторичной катаракте. Рассмотрим подробнее что же это такое.
По данным ВОЗ, катаракта — это одна из основных причин полной потери зрения. Ее опасность в том, что у пациентов, прошедших лечение, часто встречаются случаи рецидивов, то есть вторичной катаракты. В таких ситуациях врачи применяют современный метод лечения — лазерную дисцизию. О том, что это такое, мы расскажем в данной статье.
Согласно статистике ВОЗ, на сегодняшний день более 253 миллионов человек во всем мире страдают от различных нарушений зрения. 81% от общего количества людей, полностью утративших зрение, относятся к возрастной группе старше 50 лет. По мнению мировых экспертов в области офтальмологии, основной причиной утраты зрительных функций считается не прооперированная катаракта.
Опасность этой болезни заключается в том, что она может быть вторичной, то есть, несмотря на своевременность удаления глазной катаракты, возникнуть снова.

Что такое катаракта?
Сама по себе катаракта представляет помутнение хрусталика, обусловленное денатурацией входящего в его состав белка, то есть изменения естественного построения белковой молекулы. Причин развития вторичной катаракты немало: это и преклонный возраст, и прием некоторых медикаментов, например, кортикостероидов, и различные травмы глаза, и неблагоприятное воздействие окружающей среды. Так, например, ликвидаторы трагедии на Чернобыльской АЭС, подвержены высокому риску развития данной патологии. Она требует обязательной коррекции, а именно хирургического вмешательства, заключающегося в замене хрусталика на интраокулярную линзу.
Почему возникает вторичная катаракта?
К сожалению, операции по удалению возрастной катаракты не являются гарантированной панацеей. В среднем, от 30 до 50% пациентов, перенесших замену хрусталика, вновь возвращаются к врачу с той же проблемой. В таких случаях диагностируется вторичная катаракта. Она тоже заключается в помутнении хрусталика прооперированного глаза, но, на этот раз — его задней капсулы. Во время проведения операции по замене хрусталика эту капсулу оставляют нетронутой, а внутрь нее помещают интраокулярную линзу. Однако иногда на этой самой капсуле происходит разрастание клеток эпителия, которые и провоцируют собой помутнение. Но это лишь наиболее распространенная версия рецидива. Истинные причины возникновения вторичной катаракты не выяснены. Некоторые офтальмологи сходятся во мнении, что после удаления хрусталика на его капсуле могут оставаться частицы пораженных клеток, способные разрастаться, формируя особую пленку.

Другие же специалисты считают, что причины патологий хрусталика после удаления катаракты связаны с индивидуальной реакцией организма, а точнее — капсульных клеток на наличие в глазу искусственного хрусталика. Не стоит забывать и о таких факторах риска, как:
- механические повреждения глаза после проведения операции;
- нарушение обмена вещества или эндокринологические заболевания;
- токсические отравления, например, лекарственными препаратами;
- заболевания зрительных органов различной природы;
- склонность к употреблению алкоголя или курение.
Какая бы из причин не привела к осложнениям после удаления катаракты, необходимо сразу же записаться на прием к врачу-офтальмологу, который, проведя осмотр, определит дальнейшие действия.
Что представляет собой капсула хрусталика?
Капсула хрусталика — это довольно тонкий по своей структуре и эластичный мешочек. Она является наиболее плотной и основной мембраной тела человека. Спереди капсула толще, чем сзади. Ее размеры могут достигать 15,5 микромиллиметров. Несмотря на это, капсула вмещает в себя твердую структуру натуральной оптической линзы глаза. Именно внутрь нее после проведения операции и помещается интраокулярная линза. При замене хрусталика хирургическим методом структура внешней части капсулы, являющейся более утолщенной, чем задняя, может нарушаться, в связи с чем ее удаляют вместе с содержимым — корой пораженного болезнью хрусталика и мутным ядром. Задняя часть капсулы хрусталика после удаления катаракты сохраняется и в нее имплантируется интраокулярная линза.

Диагностика помутнения искусственного хрусталика
Вторичная катаракта может «вернуться» в любой момент, вне зависимости от того сколько прошло времени с момента операции по ее удалению. Как говорят врачи-офтальмологи, в некоторых случаях может пройти несколько лет, а в других — немногим более полугода. В этом случае все индивидуально и зависит от особенностей организма. Будучи вторичной, болезнь развивается поэтапно. Как правило, диагностика данного заболевания не вызывает никаких проблем у врачей. Основным видом исследования при первых подозрениях на рецидив патологии является обычный офтальмологический осмотр глаза, проводимый при помощи щелевой лампы. Если результат удаления возрастной катаракты окажется неэффективным, то врачу через щелевую лампу будет видна пелена, покрывающая зрачок. С помощью нее офтальмолог сразу же сможет определить уровень помутнения, остроту зрения и динамику ее изменения. На основании этих данных он сможет сделать свое заключение относительно лечения лазером при вторичной катаракте. С какими же симптомами стоит обращаться к врачу? Офтальмологи выделяют следующие:
- резкое снижение качества зрения;
- светочувствительность глаз;
- нарушение цветовосприятия;
- двоение изображения или возникновение бликов;
- появление сероватого пятна в области зрачка.
При обнаружении у себя вышеперечисленных симптомов следует как можно скорее обратиться к лечащему врачу для проведения полноценного обследования и принятия специалистом решения касательно чистки хрусталика.
Как происходит чистка искусственного хрусталика лазером?
Наиболее распространенным и действенным способом чистки искусственного хрусталика является лазерная дисцизия, более известная как чистка хрусталика. Осуществляется лечение YAG-лазером. Данное устройство широко используется в различных целях, например, при указании цели во время военных действий или для обработки металлов. В офтальмологии применяется лечение лазером, мощность которого не превышает 50 Ватт. Процесс удаления вторичной катаракты довольно прост и не занимает много времени. При помощи лазерного устройства происходит удаление помутневшей задней капсулы из оптической оси.
Согласно отзывам пациентов, процедура является абсолютно безболезненной, реабилитация проходит быстро после операции. Лечение катаракты, являющейся вторичной, не требует никаких хирургических манипуляций с глазами. Достаточно использования местной анестезии. При этом риск возникновения каких-либо осложнений крайне минимален.

Противопоказания для проведения чистки хрусталика
Несмотря на то, что лазерная дисцизия при вторичной катаракте является довольно безболезненной операцией, существуют определенные противопоказания, при которых ее проведение невозможно. К ним относятся:
- нарушения обмена веществ и другие заболевания эндокринной системы;
- хронические и аутоиммунные патологии в стадии обострения;
- механические повреждения роговой оболочки глаза;
- нарушения системы свертываемости крови;
- повышение внутричерепного или внутриглазного давления;
- психические отклонения, при которых пациент находится в неадекватном состоянии;
- онкологические заболевания.
Именно ввиду наличия данных противопоказаний при вторичном случае катаракты врач-офтальмолог порекомендует предварительно пройти обследование у врача-терапевта.

Возможные осложнения лазерного лечения
Несмотря на безопасность лазерной дисцизии вторичной катаракты она, все же, является операцией, а потому после нее могут возникнуть определенные осложнения, такие, как:
- механические повреждения искусственного хрусталика;
- различного рода воспаления, например: радужки или цилиарного тела;
- резкое повышение внутриглазного давления;
- отек или отслойка сетчатой оболочки глаза;
- хроническое воспаление внутренних структур глаза.
При первых симптомах необходимо сразу же записаться на прием к врачу-офтальмологу. Берегите себя и свое зрение!
