Противопоказания тромболизиса при им

Оглавление темы «Тромболизис.»:
- Тромболизис. Показания к проведению тромболизиса. Противопоказания к проведению тромболизиса
- Препараты для тромболизиса. Признаки эффективного тромболизиса
- Осложнения тромболизиса. Профилактика ретромбоза после тромболизиса
- Антикоагулянтная терапия при инфаркте миокарда. Антиаггрегантная терапия при инфаркте миокарда
- Улучшение кровообращения зон инфаркта. Нитраты при лечении инфаркта миокарда
- Видео урок тромболизис при инфаркте миокарда
Тромболизис — показания, противопоказания
При раннем (до 3 ч) проведении тромболизиса отмечена похожая эффективность внутрикоронарного метода (делают только в специализированных кардиологических отделениях) и внутривенного системного (проводят в машине «скорой помощи» в период транспортировки, в любом отделении стационарного медучреждения или на дому). Последний обладает меньшими побочными эффектами (менее часто вызывает КШ и опасные аритмии). Так, в Англии 50% всех тромбонизисов проводится на дому (в 2/3 случаев — в первые 2 ч).
В Западной Европе в настоящее время для тромболизиса при инфаркте миокарда используются два временных промежутка «звонок—игла» (не должен превышать 90 мин) и «дверь—игла» (не должен превышать 30 мин). Тромболизис не показан, если не известно точно время начала ИМ или если тромболизис не может быть проведен в первые 12-24 ч.
При состоявшейся диагностике инфаркта миокарда больному в течение первых 6 ч целесообразно назначить тромболизис, так как ИМ любого типа в большинстве случаев обусловлен развитием тромбоза. Развивающийся некроз миокарда сопровождается большим выходом факторов (адреналина, АДФ, кусков базальной мембраны), вызывающих начало свертывания Обычно для тромболизиса применяют проактиваторы фибринолизина стрептокиназу, урокиназу, образующие комплекс с плазминогеном и переводящие его в активную форму — плазмин — с последующим расщеплением фибринового компонента тромба
Показания к проведению тромболизиса
Показания к проведению тромболизиса (пожилой возраст — не противопоказание):
• на ЭКГ определяются подъем интервала ST более 1 мм в двух и более смежных отведениях (при подозрении на передний ИМ) или в 2 из 3 отведений от конечностей II, III, avF (при подозрении на нижний ИМ), или наличие БЛНПГ (вероятно, когда субтотальная окклюзия коронарной артерии прогрессирует в тотальную), или идиовентрикулярный ритм,
• первые 6 ч инфаркта миокарда. Но при сохранении боли, подъеме сегмента ST и отсутствии зубца Q (когда миокард еще жив) «годятся» и первые 12 ч, если ИМ не завершился и имеется «мозаичность» клинической картины Решение о проведении тромболизиса в сроки после 12 ч принимается на основании клинической картины, анамнеза и ЭКГ
Проведение тромболизиса при ОКС без стойкого подъема сегмента ST (или с инверсией зубца Т, или отсутствием изменений на ЭКГ) не показано
Противопоказания к проведению тромболизиса
Противопоказания к проведению тромболизиса (обычно связаны с риском кровотечений):
• абсолютные:
— активное кровотечение, в том числе кровотечения из ЖКТ на протяжении последнего месяца, предшествующий свежий (не старше 6 месяцев) геморрагический инсульт (или субарахноидальное кровотечение в анамнезе);
— крупные хирургические вмешательства, роды, серьезные травмы (ЧМТ) в предыдущих 3 неделях;
• относительные:
— предполагаемое расслоение аорты;
— внутримозговая патология, не относящаяся к абсолютной (нарушения мозгового кровообращения, случившиеся в течение предыдущих 2 месяцев, даже при полном восстановлении всех функций к настоящему моменту);
— свежая травма;
— крупная операция давностью менее 3 недель;
— внутреннее кровотечение; множественные повторные ИМ с тяжелым постинфарктным кардиосклерозом; язвенная болезнь в фазе обострения;
— тяжелые болезни печени (цирроз печени — ЦП); геморрагический диатез; гломерулонефриты; болезни крови с кровоточивостью;
— тяжелая, плохо корригируемая АГ (более 180/110 мм рт. ст.);
— СД с тяжелой ангиоретинопатией; возможная беременность; лечение оральными антикоагулянтами в терапевтических дозах;
— пункция сосудов, не поддающихся прижатию; недавнее лечение сетчатки глаза лазером;
— травматическая или длительная реанимация (более 10 мин);
— аллергическая реакция на стрептокиназу в анамнезе (последние 2 года).
В этих случаях вводят ретеплазу или тенектоплазу.

Учебное видео тромболизиса при инфаркте миокарда
При проблемах с просмотром скачайте видео со страницы Здесь
— Также рекомендуем «Препараты для тромболизиса. Признаки эффективного тромболизиса.»
— Вернуться в оглавление раздела «Кардиология.»
Тромболизис
Показания к проведению тромболизиса
(пожилой возраст — не
противопоказание)
• на ЭКГ определяются подъем интервала ST более 1 мм в двух и более
смежных отведениях (при подозрении на передний ИМ) или в 2 из 3 отведений от конечностей II, III, avF (при подозрении на нижний ИМ), или наличие БЛНПГ (вероятно, когда субтотальная окклюзия
коронарной артерии прогрессирует в тотальную), или идиовентрикулярный ритм,
• первые 6 ч инфаркта миокарда. Но при сохранении боли, подъеме сегмента
ST и отсутствии зубца Q (когда миокард еще жив) «годятся» и первые 12 ч, если ИМ не завершился и имеется «мозаичность» клинической картины Решение о проведении тромболизиса в сроки после 12 ч
принимается на основании клинической картины, анамнеза и ЭКГ
Проведение тромболизиса при ОКС без стойкого подъема сегмента ST (или с
инверсией зубца Т, или отсутствием изменений на ЭКГ) не показано
Противопоказания к проведению тромболизиса
(обычно связаны с риском кровотечений)
• абсолютные — активное кровотечение, в том числе кровотечения из ЖКТ на протяжении последнего
месяца, предшествующий свежий (не старше 6 месяцев) геморрагический инсульт (или субарахноидальное кровотечение в анамнезе); крупные хирургические вмешательства, роды, серьезные травмы (ЧМТ) в
предыдущих 3 неделях;
• относительные — предполагаемое расслоение аорты; внутримозговая патология, не относящаяся к
абсолютной (нарушения мозгового кровообращения, случившиеся в течение предыдущих 2 месяцев, даже при полном восстановлении всех функций к настоящему моменту); свежая травма; крупная операция
давностью менее 3 недель; внутреннее кровотечение; множественные повторные ИМ с тяжелым постинфарктным кардиосклерозом; язвенная болезнь в фазе обострения; тяжелые болезни печени (цирроз печени —
ЦП); геморрагический диатез; гломерулонефриты; болезни крови с кровоточивостью; тяжелая, плохо корригируемая АГ (более 180/110 мм рт. ст.); СД с тяжелой ангиоретинопатией; возможная беременность;
лечение оральными антикоагулянтами в терапевтических дозах; пункция сосудов, не поддающихся прижатию; недавнее лечение сетчатки глаза лазером; травматическая или длительная реанимация (более 10
мин); аллергическая реакция на стрептокиназу в анамнезе (последние 2 года). В этих случаях вводят ретеплазу или тенектоплазу.
Актилизе следует применять как можно
раньше от момента возникновения симптомов.
При инфаркте миокарда при 90-минутном
(ускоренном) режиме дозирования для
пациентов, у которых лечение может быть начато в течение 6 ч после развития симптомов, препарат назначают в дозе 15 мг в/в струйно, затем — 50 мг в виде в/в инфузии в течение первых 30 мин, с
последующей инфузией 35 мг в течение 60 мин до достижения максимальной дозы 100 мг.
У пациентов с массой тела менее 65 кг дозу препарата следует рассчитывать в зависимости от массы тела. Вначале препарат
назначают в дозе 15 мг в/в струйно, затем — 750 мкг/кг массы тела (максимально 50 мг) в течение 30 мин в/в капельно, с последующей инфузией 500 мкг/кг (максимально 35 мг) в течение 60 мин.
При инфаркте миокарда при 3-часовом режиме
дозирования для пациентов, у которых лечение может быть начато в промежутке между 6 ч и 12 ч
после развития симптомов, препарат назначают в дозе 10 мг в/в струйно, затем — 50 мг в виде в/в инфузии в течение первого часа, с последующей в/в инфузией 10 мг в течение 30 мин до достижения в
течение 3 ч максимальной дозы 100 мг.
У пациентов с массой тела менее 65 кг суммарная доза не должна
превышать 1.5 мг/кг.
Рекомендуемая максимальная доза Актилизе при остром инфаркте
миокарда составляет 100 мг.
Вспомогательная
терапия: ацетилсалициловую кислоту следует назначить как можно раньше после начала тромбоза и
продолжать прием в течение первых месяцев после перенесенного инфаркта миокарда. Рекомендуемая доза — 160-300 мг/сут.
Одновременно должно быть начато применение гепарина на период 24 ч или
более (при ускоренном режиме дозирования — не менее 48 ч). Рекомендуется начинать с в/в струйного введения гепарина в дозе 5000 ЕД/ч до начала тромболитической терапии.
В последующем гепарин вводят инфузионно со скоростью 1000 ЕД/ч. Дозу
гепарина следует корректировать в зависимости от результатов повторного определения АЧТВ (значения должны превышать исходный уровень в 1.5-2.5 раза).
При тромбоэмболии легочной
артерии Актилизе вводят в суммарной дозе 100 мг в течение 2 ч. Наибольший опыт получен при
использовании следующего режима дозирования: сначала препарат назначают в дозе 10 мг в/в струйно в течение 1-2 мин, затем — 90 мг в/в капельно в течение 2 ч.
У пациентов с массой тела менее 65 кг общая доза не должна превышать 1.5
мг/кг массы тела.
Вспомогательная терапия: после применения Актилизе, если АЧТВ превышает исходный уровень менее чем в 2 раза,
следует назначить (или продолжить) гепарин.
Дальнейшую инфузию проводят также под контролем АЧТВ, которое должно
превышать исходный уровень в 1.5-2.5 раза.
При остром ишемическом инсульте рекомендуемая доза составляет 900 мкг/кг (максимально 90 мг), в виде в/в инфузии в
течение 60 мин после первоначального в/в струйного введения дозы препарата, составляющей 10% от величины суммарной дозы. Терапия должна быть начата как можно быстрее после появления симптомов
(желательно в течение 3 ч).
Вспомогательная терапия: безопасность и эффективность указанного выше режима терапии, применяемого в сочетании
с гепарином и ацетилсалициловой кислотой в первые 24 ч после начала симптомов, изучены недостаточно.
В связи с этим в первые 24 ч после начала терапии Актилизе применения
ацетилсалициловой кислоты или в/в введения гепарина следует избегать.
Если применение гепарина требуется по другим показаниям (например, для
профилактики тромбоза глубоких вен), его доза не должна превышать 10 000 ME в день, при этом препарат вводится п/к.
Правила приготовления раствора для
инфузий
Лиофилизированный порошок, содержащийся во флаконе (50 мг), растворяют
в стерильных условиях 50 мл воды для инъекций. Конечная концентрация алтеплазы составляет 1 мг/мл.
Полученный раствор можно разводить стерильным физиологическим раствором
(0.9%) до минимальной концентрации алтеплазы 0.2 мг/мл.
Экстренная помощь при ОИМ на догоспитальном этапе должна быть направлена на:
- адекватное обезболивание;
- возобновление проходимости поврежденного сосуда, предупреждение реокклюзии (повторного прекращения кровообращения);
- поддержание проходимости венечных артерий, уменьшение агрегации тромбоцитов;
- ограничение зоны ишемии, профилактику или устранение осложнений.
Что такое тромболизис и как его проводят?
Тромболизис (ТЛТ) – это процесс растворения тромба под влиянием введённого в системный кровоток фермента, который вызывает разрушение основы тромба.
 Препараты для проведения ТЛТ (тканевые активаторы плазминогена) делятся на прямые (Стрептокиназа) и непрямые (Альтеплаза, Актилизе, Тенектеплаза).
Препараты для проведения ТЛТ (тканевые активаторы плазминогена) делятся на прямые (Стрептокиназа) и непрямые (Альтеплаза, Актилизе, Тенектеплаза).
В механизме действия ТАП условно выделяют 3 этапа:
- Связывание фермента с плазминогеном, который находится на фибрине (образование тройного комплекса);
- ТАП способствует проникновению плазминогена в фибрин, превращая его в плазмин;
- Образовавшийся плазмин расщепляет фибрин на мелкие фрагменты (разрушает тромб).
Существует прямая зависимость между временем начала ТЛТ и прогнозом для пациента. В методических рекомендациях Европейской ассоциации кардиологов указано на проведение тромболизиса до 12 часов от начала заболевания (далее введение препарата нецелесообразно).
Процедура ТЛТ вызывает активацию тромбоцитов, повышает концентрацию свободных мелких тромбов. Поэтому ТЛТ необходимо проводить вместе с адъювантной антитромбоцитарной терапией.
Тенектеплазу используют для ТЛТ на догоспитальном этапе. Ее вводят внутривенно болюсно (внутривенно струйно, с помощью шприца) на протяжении 10 секунд. Это ТАП III поколения, который имеет высокий профиль безопасности (низкий риск развития геморрагических и гемодинамических осложнений, аллергических реакций), не требует специфических условий хранения и просто в использовании.
 Альтеплаза вводится в условиях стационара. После введения 5 тис ОД гепарина, болюсно вводят 15 мг препарата. Далее переходят на капельное введение 0,75 мг/кг на протяжении 30 минут и 0,5 мг/кг за 60 минут. Общая доза составляет 100 мг. Вся процедура проводиться на фоне непрерывной инфузии гепарина.
Альтеплаза вводится в условиях стационара. После введения 5 тис ОД гепарина, болюсно вводят 15 мг препарата. Далее переходят на капельное введение 0,75 мг/кг на протяжении 30 минут и 0,5 мг/кг за 60 минут. Общая доза составляет 100 мг. Вся процедура проводиться на фоне непрерывной инфузии гепарина.
Стрептокиназа вводится внутривенно капельно в дозировке 1,5 млн ОД разведенной на 100 мл физиологического раствора на протяжении 30-60 минут. Перед применением препарата вводят болюсно 5 тыс ОД гепарина с последующим возобновлением инфузии не ранее чем через 4 часа после окончания введения Стрептокиназы.
Согласно приказу министерства, после проведения ТЛТ пациента нужно доставить в специализированный стационар с возможностью проведения балонной ангиопластики или стентирования не позже 12 часов.
Показания к проведению
Показаниями к тромболизису при инфаркте миокарда являются:
- Длительный (более 20 минут) ангинозный приступ в первые 12 часов от его начала;
- Элевация сегмента ST на 0,1 мВ и более в двух смежных стандартных или 0,2 мВ в соседних перикардиальных отведениях ЭКГ;
- Полная блокада левой ножки пучка Гиса, которая возникла впервые в присутствии болевого синдрома.
ТЛТ показана в условиях отсутствия возможности проведения ПКВ за 90-120 минут с момента первого контакта с больным.
Тромболизис в случае инфаркта миокарда имеет право выполнять специализированная кардиологическая бригада скорой помощи укомплектована всем необходимым для купирования возможных осложнений.
Противопоказания
Абсолютные противопоказания к тромболизису при инфаркте миокарда:
- Перенесенное геморрагическое ОНМК менее 6 месяцев назад;
- ЧМТ в анамнезе, хирургическое вмешательство до 3 недель;
- Желудочно-кишечное кровотечение менее 1 месяца назад;
- Нарушения свертывающей системы крови;
- Расслаивающая аневризма аорты;
- Рефрактерная артериальная гипертензия (САТ более 200 мм.рт.ст., ДАТ выше 110 мм.рт.ст.).
Относительные противопоказания:
- ТИА менее 6 месяцев назад;
- Систематическое применение прямых антикоагулянтов;
- Беременность, первые 28 дней после родов;
- Пунктированные сосудов крупного диаметра недоступных для компрессии;
- Длительная травматическая сердечно-легочная реанимация;
- Недавняя лазеротерапия заболеваний сетчатки глазного дна;
- Печеночная недостаточность;
- Язвенная болезнь желудка в стадии обострения;
- Инфекционный эндокардит;
- Диабетическая геморрагическая ретинопатия и другие кровоизлияния в сетчатку глаза.
Врач обязан предупредить пациента обо всех возможных противопоказаниях и осложнениях процедуры. Согласие на ТЛТ пациент подтверждает письменно в протоколе проведения тромболизиса.
Возможные осложнения тромболитической терапии (встречаются не более чем у 0,7% случаев):
- Паренхиматозные кровоизлияния, кровотечение в месте введения;
- Острые нарушения ритма – фибрилляция предсердия рассматривается как показатель реканализации (восстановление кровообращения) сосуда;
- Аллергическая реакция, лихорадка.
Клинические критерии успешной реперфузии (возобновление кислородного питания) миокарда:
- Быстрая регрессия болевого синдрома;
- Проявления во время введения тромболитика реперфузионных аритмий;
- Инволюция изменений ЭКГ (приближение сегмента ST к изолинии;
- Снижение уровня кардиоспецифических биохимических маркеров некроза.
На эффективность ТЛТ влияет и время суток – реканализация происходит хуже в утренние часы. В это время имеют максимальную дневные показатели активность тромбоцитов, коагуляторных процессов, вязкости крови, вазомоторного тонуса и природного ингибирования фибринолиза.
Выводы
Тромболитическая терапия входит в перечень стандартных мероприятий при оказании помощи больным с острым коронарным синдромом на догоспитальном этапе. Использование ТЛТ в первые часы от появления симптомов ОИМ позволяет спасти пациентов с потенциально некротизированным миокардом, улучшить функцию левого желудочка и снизить показатель смертности от ОИМ. Риск ретромбоза (повторная закупорка) снижает комбинация тромболизиса с гепаринотерапией и длительным применением Аспирина.
Тромболизис при ишемическом инсульте – это процесс устранения тромбов при помощи особых медицинских препаратов. Помимо этого, процедура помогает восстановить функционирование кровотока по сосуду, который был заведомо заблокирован кровавым сгустком.
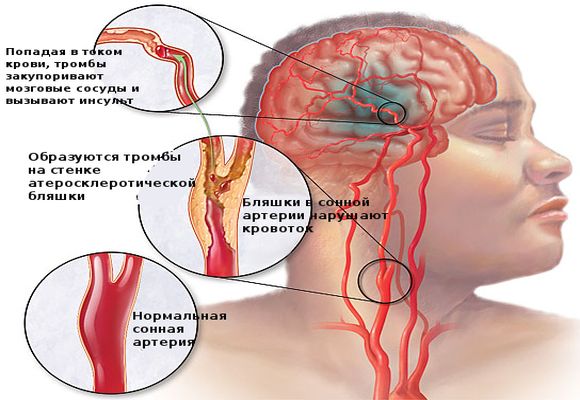
Разновидности и методики
Исходя из того, в какой момент начинается лечение при помощи тромболизиса, способы осуществления подразделяют на два типа:
- Селективный тромболизис. Процедура происходит в первые шесть часов.
- Неселективный тип. Проводится в первые три часа после того, как происходит нарушение работы гемодинамики.
По типу доступа к месту нахождения кровавого сгустка процедура подразделяется на два таких вида, как:
- Системный тромболизис. В таком случае медикаменты, обладающие тромболитическим воздействием, попадают в организм при помощи внутривенного воздействия. Нет необходимости в уточнении конкретной локализации сгустка крови.
- Локальный тромболизис. Препараты помещаются предельно близко к месту положения тромба.
Какие препараты обладают действием
Тромболитики, которые используют медицинские работники, из года в год совершенствуются. Они подразделяются на четыре типа по способу воздействия на организм:
Натуральные ферменты природного происхождения. Такие тромболитики ещё называют системными. Они назначаются соответственно при системной терапии. К ним подразделяют Стрептокиназу, Стрептокиназу, Урокиназу. Они обладают воздействием, направленным на возобновление процесса фибринолиза, способны трансформировать плазминоген в плазмины.
Стоит отметить, что такое действие не оканчивается на тромбе. Помимо этого, может появиться аллергия, так как основой материала является гемолитический стрептококк (если речь идёт о стрептокиназах). Поэтому такие препараты имеют ограничения в использовании.

Средства генной инженерии и биотехнологические препараты. Второе их название – фибрин селективные. К ним относят Альтеплазу и Актилиз. Они селективно возобновляют работу фибриногена в тромбах и их тканях. Не имеют общего воздействия.
Усовершенствованная разновидность, обладающие избирательным и пролонгированным воздействием. К ним относят Ретеплазу, Ланотелеплазу.
Медикаменты комбинированного типа. К ним относится Плазминоген и Урокиназа.
К сожалению, нельзя точно определить, какие препараты воздействуют лучше. Одной из наиболее изученных и проанализированных групп является та, что включает в себя средства генной инженерии. Прочие группы отличаются узконаправленным действием для конкретных случаев.
Однако исходя из скорости лизиса, они обладают наибольшей скоростью, нежели препараты натурального происхождения. Врачи относятся к ним с особой осторожностью, так как они вызывают множественные осложнения.
Показания
Поговорим об общих показаниях к проведению тромболизиса. Они объединены различной патологией сосудов с образованием тромбов, которые приводят к изменению внутренних органов. Для того чтобы сохранить жизнь больного наиболее важными являются такие диагнозы, как:
- острый инфаркт,
- тромбоэмболия,
- инсульт ишемического типа,
- блокировка шунта,
- тромбоэмболия.
Для того чтобы начать тромболизис при инфаркте миокарда на том этапе, когда пациент ещё не помещён в стационар существует лишь одно решение – если есть необходимость в долгой транспортировке больного.
- Во время инфаркта обращают внимание на такие симптомы, как:
Боль, которая продолжается больше, чем тридцать минут. - Блокада пучка Гиса с левой стороны.
- Проявления инфаркта на ЭКГ.
- Проблемы лёгочной артерии и давления в ней.
Ишемический инсульт отличается:
- Клинической симптоматикой в виде парезов, параличей, проблем со зрением и речью.
- Симптоматика неврологического типа, что определяется неврологом.
- Нет реагирования организма на попадание в него препаратов, которые расширяют сосуды.
Исходя из инструкции, можно сделать вывод, что пациенты при ТЭЛА и повышенном риском смерти имеют обязательное показание к тромболизису, несмотря на то, что, по сути, процедура противопоказана. Речь идёт о таких ситуациях, как кровотечение желудочно-кишечное, недавние операции, проведённые в течение трёх недель.

Противопоказания
После того как происходит растворение кровяных сгустков может начаться новое желудочное кровотечение, маточное кровотечение и прочие выделения крови, которые случались у пациента в течение последних полугода.
Противопоказания тромболизис:
- Обострение болезней, которые выражаются наличием выделения крови.
- Недавно перенесённые хирургические вмешательства.
- Последствие от мероприятий реанимационного типа в течение последних шести месяцев.
- Травмы черепа сроком давности до двух недель.
- Проблемы со свёртываемостью крови.
- Гипертония артериального характера.
- Употребления антикоагулянтов.
- Активная желудочная язва.
- Хронические болезни, оказывающие воздействие на распространение излияний крови (панкреатит, аортная аневризма, недоброкачественные опухоли).
Противопоказания к тромболизису по такому критерию, как возраст, у тромболизиса отсутствуют. Однако существует верхняя предельная отметка, которая равняется 75 годам.
Если у пациента есть аллергия на предложенные препараты, то это служит поводом для полного отказа от тромболизиса. Особые противопоказания к проведению присутствуют при ТЭЛА.
Как делать?
Методика проводится двумя путями: локально и системно. Тромболизис при инсульте системного типа отличается тем, что лекарство применяется даже в том случае, когда нет точных данных о месте расположения кровавого сгустка.
Вместе с кровотоком медикамент распространяется по всему организму и растворяет тромб в любой точке. Но в такой ситуации необходимо использовать обильную дозировку препарата, что добавляет нагрузки на систему тока крови.
При локальной методике препараты вводят в область локализации сгустка крови. Подача препарата происходит через катетер.
По международным нормам продолжительность времени от момента поступления пациента в больницу до введения медикамента должна равняться одному часу.
Это самое длительное время, которым располагают медики на диагностирование и консультирование. Только при слаженной работе, врачи могут уложиться в такой срок.
Медики должны соблюдать такие правила лечения, как:
- При необходимости больному ставится катетер мочевого типа либо зонд. Эта процедура осуществляется до тромболизиса. Так как применение медикаментов любое травмирование слизистой оболочки может привести к усилению кровотечений.
- Не стоит проводить процедуру введения инъекций внутримышечного характера.
- Нельзя использовать катетер для крупных вен в первый двадцать четыре часа после процедуры.
Такие нормы одинаковы как при ТЭЛА, так и при инсультах и инфарктах.
Препарат обладает собственной оптимальной дозой, которая высчитывается исходя из веса больного. Обычно струйным методом вводят порядка десяти процентов от всей дозы, далее, капельным путём остатки лекарства в течение одного часа.
Мониторный контроль пациента осуществляется в течение суток. У больного контролируют такие показатели, как:
- давление артериальное,
- пульс и дыхание, их частота,
- температура тела.
Вероятные осложнения
Тромболитическая терапия при ишемическом инсульте, инфаркте миокарда и при ТЭЛА даёт некоторые осложнения, предлагаем вам перечень самых распространённых из них:
- Интенсивные кровотечения, во время которых существенно снижается уровень гемоглобина и тромбоцитов.
- Мелкие кровотечения, например, из дёсен или возле раны, которая находится на месте введения катетера.
- Повышенная температура тела, дрожь в теле.
- Гипотония – снижение давления. Причиной является воздействие Стрептокиназы.
- Может появиться сыпь на кожи. Если случай является тяжёлым, то назначат кортикостероиды.
Исходя из вероятных осложнений, можно установить чёткие противопоказания для тромболизиса.
Оценка эффективности лечения
Результат и эффективность после лечения при помощи тромболизиса оценивают исходя из результатов МРТ и КТ мозга человека, если речь идёт об инсульте. После инфаркта необходимо провести коронарограмму и узнать о силе боли – она должна понизиться.
Коронарография осуществляется спустя полтора часа после тромболизиса. Она даёт возможность неспешного восстановления пропускной способности сосуда через сгусток крови. Образование тромба при этом продолжается, но стоит отметить, что идёт и распад.
Медики разработали шкалу степени эффективности лечения:
0 – контрасты не могут пройти через место, заблокированное сгустком крови.
1 – контрасты скупо проникают через тромбы.
2 – появляется медленный, но заметный поток крови.
3 – сосудистое русло полностью заполнено кровью, проходимость сосуда восстановлена.
Теперь вы знаете о том, что такое тромболизис. Проблема тромболитического лечения является одной из преобладающих проблем в сфере современного здравоохранения.
Однако, проведение такой процедуры даже с учётом ограниченных условий даёт возможность понизить смертность от инфарктов на пятьдесят процентов (при учёте оказания терапии в первый час).
При оказании лечения в первые три часа, вероятность летального исхода снижается на двадцать пять процентов. Именно поэтому ведущие медицинские исследователи со всего мира озадачены разработкой таблетированного препарата, который можно было бы использовать в домашних условиях.
Загрузка…
