Реваскуляризация миокарда показания и противопоказания
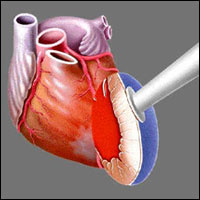
Реваскуляризация миокарда – это вмешательство, направленное на то, чтобы поскорее устранить дефицит кровоснабжения мышцы сердца. Последний возникает из-за острой ишемии коронарных артерий – тех, что питают сердце.
Рассмотрим, что это такое – реваскуляризация, какие есть ее методы, когда она проводится и как происходит восстановление организма после такого хирургического вмешательства.
Что это такое
Чаще всего врачи говорят о хирургическом вмешательстве с применением АКШ (аортокоронарного шунтирования). Но не каждому больному ишемической болезнью сердца могут делать аортокоронарное шунтирование.
Восстановление нормального кровообращения может происходить и путем коронарного стентирования. Такие методы реваскуляризации миокарда на сегодня являются общепризнанными методиками восстановления деятельности сердца после острого миокарда.
В последнее время проводится еще и лазерное восстановление деятельности сердца. Правда, пока оно не является рекомендованным методом лечения, поэтому применяются другие способы.
В некоторых случаях проводят ударно-волновое восстановление деятельности сердечной мышцы. Суть ее в том, что на сердце направляется так называемая акустическая волна. Она запускает в мышце процесс образования новых кровеносных сосудов – артерий. Такое лечение является полностью безболезненным и безвредным.
Что такое прямая реваскуляризация
Бывает прямая и непрямая операция. Под прямой реваскуляризацией подразумевается аортокоронарное шунтирование, баллонная ангиопластика и коронарный вид стентирования.
Непрямая же реваскуляризация – это способ восстановления кровообращения в небольших артериях, питающих миокард. Чаще всего проводится операция с использованием лазерного луча. Рассмотрим подробнее особенности аортокоронарного шунтирования.
Это очень сложная и дорогая операция. Ее могут выполнять только высококвалифицированные врачи. В ходе вмешательства специалист образует анастомоз между аортой и артерий, которая поражена болезнью.
К такой операции человека надо тщательно готовить. Необходимо стабилизировать у него количество сердечных сокращений, уровень давления крови, показатель гликемии. Лучше, чем другие, переносят такое вмешательство пациенты в возрасте от 30 до 55 лет. Хотя в последнее время все более успешно проводятся подобные операции и у лиц более старшего возраста.
Шунт берется из подкожных вен (обычно бедренных или предплечных). Наложение шунта позволяет предотвратить необратимые изменения сердечной мышцы и увеличить продолжительность жизни.
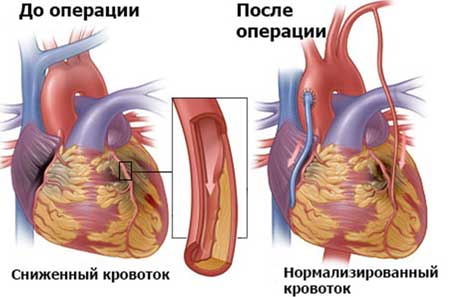
Обычно шунт служит приблизительно пять лет. Существует, однако, высокий риск развития послеоперационных осложнений. У пациентов может развиться недостаточность сердца или произойти инфицирование раны. Операция не делается в таких случаях:
- выраженное общее тяжелое состояние;
- злокачественные процессы;
- гипертония;
- состояние после апоплексического удара;
- некоторые типы стенозов.
Реваскуляризация и ангиопластика
Реваскуляризация с применением ангиопластики – это способ прямого воздействия на артерии. Такая прямая операция проводится обязательно с помощью метода чрескожной пункции и катетеризации (катетеры вводятся в артерии). Это основной метод лечения запущенной ишемической болезни сердца.
Данный метод лечения был впервые апробирован еще в 70 годах ХХ столетия. Теперь для проведения такого лечения используются следующие инструменты:
- Баллонные катетеры. Они используются для проведения ангиопластики.
- Актерэктомические катетеры.
- Ротаблаторы (для осуществления ротационной абляции мелкодисперсного типа).
- Лазерные баллоны (используются для лазерного вида абляции).
- Стенты (используются для эндопротезирования артерий, питающих миокард).
Коронарная хирургия все же использует в основном метод баллонной ангиопластики, так как он имеет меньше всего противопоказаний. Другие же способы лечения несколько ограничены в применении.
Суть данного метода лечения в том, что баллонный катетер вводится по системе артерий в коронарные сосуды. Далее в местах сужения артерий устанавливается баллон и потом раздувается (для этого используется давление). Таким образом можно восстановить прежний просвет сосуда и нормализовать кровообращение.
Кому делают коронарную ангиопластику
Эта операция делается не каждому больному. Для того чтобы назначить пациенту такой способ лечения, необходимо учесть большое количество факторов.
Врач учитывает то, какая степень тяжести ишемической болезни сердца имеется у конкретного больного. С этой целью проводится комплекс диагностических обследований.
Клиническое показание для проведения операции — любая форма ИБС, то есть стенокардия (стабильного или нестабильного типа), любой вид инфаркта миокарда. Обязательно учитываются все показания и противопоказания к хирургическим вмешательствам.
Показания для ангиопластики при стабильной болезни такие:
- медикаментозное консервативное лечение не дает достичь стойкого терапевтического эффекта;
- при условии правильно подобранной медикаментозной терапии у больного сохраняются кардиалгии;
- обнаружение гипокинезии сердечной мышцы;
- стеноз коронарных артерий всех типов.
Стратегическая цель ангиопластики при всех необходимых случаях – по максимуму отсрочить необходимость проведения аортокоронарного шунтирования. Оно проводится, как правило, если имеются прямые запреты для ангиопластики.
Осложнения после операции
Несмотря на то что такое вмешательство является высокоэффективным способом лечения ишемической болезни сердца, все же оно чревато возникновением целого ряда осложнений. К ним относятся:
- Сужение коронарных артерий. Такое осложнение бывает в половине случаев. Обычно рекомендации врача в таком случае – введение в организм специальных препаратов – антагонистов кальция.
- Сохранение нестабильности кровообращения. В этом случае не наблюдается признаков тромба или спазма сосуда. Частота возникновения такого осложнения невелика.
- Закупорка венечной артерии. Такое состояние возникает в результате закупорки артерии тромбом.
- Прободение коронарной артерии. Это осложнение бывает не чаще, чем в 0,1% случаев.
Приблизительно в течение полугода после баллонной ангиопластики у части больных может развиваться рестеноз. Как правило, у них развиваются симптомы ИБС. Такое осложнение бывает тем чаще, чем более травматичной была операция. То же бывает при выраженной ригидности атеросклеротической бляшки.
Противопоказания для коронарной ангиопластики
Существуют полные и относительные противопоказания к проведению такого типа вмешательства. Итак, абсолютные противопоказания для указанной операции:
- Если участок сужения находится в стволе левой артерии, питающей сердце.
- Когда сужение находится в участке артерии, по которой кровь поступает к не пораженному миокарду.
- Если пациент отказывается от такого лечения.
К относительным противопоказаниям можно отнести следующее:
- Тяжелые случаи дисфункции левого желудочка.
- Поражение многих сосудов, при котором наблюдается сложная дисфункция сердечной мышцы.
- Стойкое поражение коронарной артерии, из-за чего нарушается снабжение кровью большого участка миокарда.
- Неконтролируемое или же нестабильное нарушение системного типа. Например, если у больного диагностирована недостаточность функционирования почек, перенесенный апоплексический удар, кровотечение из желудочно-кишечного тракта, лихорадка, вызванная тяжелым инфекционным процессом.
- Плохо контролируемая или терминальная артериальная гипертензия.
- Нарушения обмена электролитов.
- Анафилактические нарушения.
Что такое лазерная реваскуляризация
Она относится к непрямым способам лечения. На данный момент это совершенно новый метод терапии. Процедура выполняется с помощью луча лазера.
На груди делается небольшой разрез, и к нему подводится проводник. С помощью лазерного луча в сердечной мышце делаются небольшие отверстия. Так создаются каналы, через которые в него поступает обогащенная кислородом кровь.
.jpg)
Через некоторое время такие каналы закрываются. Результат же вмешательства сохраняется на некоторое время. Обычно такое лечение рекомендуется пациентам, которым противопоказано аортокоронарное шунтирование.
Несмотря на то что трансмиокардиальная лазерная реваскуляризация является экспериментальным методом, она находит все большее применение в современной кардиохирургии.
Такое вмешательство достаточно редко приводит к осложнениям. Мало кто знает, что для этого не проводится искусственной остановки сердца.
Экспериментальным является и ударно-волновой метод. При этом звуковая волна стимулирует в органе появление новых кровеносных сосудов. Лечение таким способом полностью безболезненно и нетравматично.
Последние медицинские разработки позволяют выбрать наиболее безопасный способ реваскуляризации сердечной мышцы. Все они повышают терапевтический эффект, при этом риск появления осложнений в значительной мере снижается. Такие же вмешательства можно будет делать и пациентам с тяжелыми формами поражения и в более старшем возрасте.
Мы настоятельно рекомендуем не заниматься самолечением, лучше обратитесь к своему лечащему доктору. Все материалы на сайте носят ознакомительный характер!
Реваскуляризация – это хирургическое вмешательство, направленное на восстановление кровотока в коронарных артериях, питающих сердце.
Его проводят при ишемической болезни сердца, если консервативная терапия не возымела необходимого эффекта.
Когда и зачем ее проводят?
Когда в коронарных сосудах образуются тромбы или атеросклеротические бляшки, то просвет в них сужается, ограничивая доступ крови к миокарду.
Без необходимого снабжения, начинается ишемия — опасное сердечно-сосудистое заболевание, вследствие которого может произойти инфаркт и последующая остановка сердца.
Характерные симптомы ишемической болезни — боль в груди, одышка, слабость, ощущение нарушения сердечного ритма.
Для ее лечения, если медикаментозных средств оказывается недостаточно, и проводят данную операцию.
Показания и противопоказания
Реваскуляризация миокарда назначается при ишемической болезни, осложненной:
- Стенокардией, невосприимчивой к медикаментам.
- Инфарктом миокарда в острой форме.
- Сердечной недостаточностью.
- Аритмией желудочков.
- Ишемическим дефектом, почти полным сужением коронарных артерий.
Противопоказания к данному хирургическому вмешательству:
- Почечная недостаточность.
- Патология сердечных клапанов.
- Аневризма левого желудочка сердца.
- Неярко выраженная ишемия, при которой больной не получал медикаментозного лечения.
- Общее тяжелое состояние пациента, не позволяющее провести хирургическое лечение.
- Онкологические заболевания.
Проведение операции пожилым людям сопряжено с определенным риском, но сам по себе старческий возраст не является противопоказанием. Принимая решение, врачи руководствуются в первую очередь показаниями к хирургическому лечению.
Причина для реваскуляризации должна быть весомой, поскольку подобное вмешательство грозит высоким риском осложнений и возможного летального исхода после операции. Тип операции выбирает только врач.
Прямые методы
Хирургическая реваскуляризация проводится с помощью прямых и непрямых методов.
К прямым относятся:
- Аортокоронарное шунтирование.
- Коронарное стентирование.
- Баллонная ангиопластика.
Все эти способы подразумевают восстановление кровотока искусственным путем: благодаря использованию шунтов, стентов или баллонов. Главная цель подобного вмешательства — восстановление кровоснабжения сердечной мышцы.
Шунтирование
Коронарное шунтирование — это очень непростая и дорогая по стоимости операция.
Для ее успешного проведения необходима предварительная подготовка пациента и наличие команды специалистов: хирургов, кардиологов, реаниматологов, анестезиологов.
Перед ее проведением пациенту необходимо:
- Привести в норму артериальное давление.
- Нормализовать уровень сахара в крови.
- Стабилизировать количество сердечных сокращений.
А также, чтобы выявить противопоказания, пациента полностью обследуют.
Помимо общих запретов к проведению вмешательства этим методом, коронарное шунтирование не проводится при:
- Некоторых видах стенозов, когда просвет артерии почти полностью сужен.
- Недавно перенесенном инсульте.
Суть операции состоит в установке шунтов — искусственных проходов, соединяющих пораженную артерию с сердцем. Для восстановления кровообращения кровь пускают в обход пораженного участка.
В качестве материала для шунта используют подкожные вены пациента с плеч или бедер.
Ход операции:
- Врач-анестезиолог вводит пациента в общий наркоз.
- На грудине делают продольный разрез.
- С помощью данных ангиографии выбирают донорскую вену.
- Через небольшой прокол забирают сосуд для шунта.
- Чтобы у пациента не образовались тромбы, ему вводят гепарин.
- Подключают аппарат искусственного кровообращения.
- Накладывают шунт. За одну операцию их не ставят больше чем пять штук.
- Восстанавливают работу сердца и зашивают разрез.
Как правило, срок службы шунтов составляет примерно 5 лет. После операции высок риск осложнений, таких как инфицирование раны или неконтролируемое кровотечение. Цена подобной операции в клиниках довольна высока.
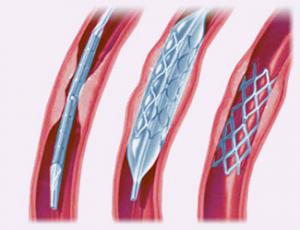
Стентирование
Метод коронарного стентирования заключается в установке специального стента в месте сужения артерии, питающей сердце. Он представляет собой металлический конус, изготовленный из мелкоячеистой сетки.
Используя катетер, сложенный стент вводят в артерию через прокол, наблюдая за операцией с помощью рентгенотелевидения.
Затем его устанавливают в месте сужения и расправляют. После этого он расширяет собой стенки артерии, восстанавливая кровоток.
В отличие от аортокоронарного шунтирования, стентирование — малоинвазивная процедура.
Ангиопластика
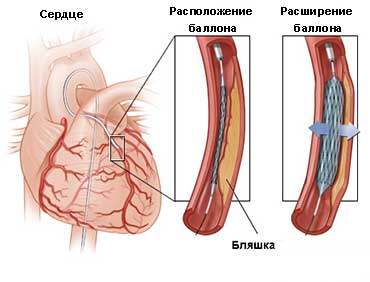
Баллонная ангиопластика по принципу действия схожа с коронарным стентированием: в суженную артерию с помощью катетера вводят баллончик и надувают, тем самым расширяя просвет сосуда.
Перед этим, с помощью ангиографии, специального рентгена с контрастом, выясняется точное расположение места сужения артерий.
Сама операция проводится следующим образом:
- Используя местную анестезию на бедре делают небольшой прокол в бедренную артерию.
- Через него в кровеносную систему вводят катетер с баллоном на конце.
- Под рентгеновским наблюдением баллон доставляют в суженное место и надувают его, расширяя просвет сосуда.
- После того, как сосуд достигнет необходимых размеров, баллон сдувают и катетер вместе с ним вынимают, а место прокола зашивают.
У этого вида лечения ишемии меньше всего противопоказаний, поскольку операция эндоваскулярная, миниинвазивная и низкотравматичная.
По сравнению с другими способами оперативного вмешательства у ангиопластики самый короткий период реабилитации.
Непрямые методы
Непрямая реваскуляризация проводятся с помощью лазерного и ударно-волнового метода.
К ним прибегают если оперативное вмешательство по каким-то причинам невозможно, а медикаментозной терапии недостаточно.
С использованием лазера
Трансмиокардиальная лазерная реваскуляризация миокарда является новым, экспериментальным методом лечения ишемии сердца, но несмотря на этот факт, ее начинают применять все чаще.
Суть ТМЛР заключается в воздействии лазера на миокард. Лазерным лучом в его толще делают отверстия и создают каналы, по которым идет кровоток. Через несколько месяцев они закрываются, но миокард остается реваскуляризирован.
К этому способу прибегают в основном если по каким-либо причинам шунтирование пациенту противопоказано.
Ударно-волновой метод
Также экспериментальный метод, который редко используется из-за отсутствия доказательств его эффективности.
При таком лечении на сердце направляют акустические волны, частота которых лежит в инфразвуковом диапазоне. Их воздействие стимулирует рост артерий и капилляров в пораженной зоне миокарда.
Процедура абсолютно безболезненна.
Возможные осложнения и реабилитация
Самый высокий риск осложнений и долгий период реабилитации наблюдается у коронарного шунтирования, поскольку это серьезное вмешательство, для проведения которого необходимо сделать большой разрез. Операция проводится на открытом, работающем сердце.
На риск возникновения осложнений влияет возраст пациента. Считается, что легче всего оперативное вмешательство переносится в возрасте от 30 до 55 лет. Осложнениями могут выступать — кровотечение, сердечная недостаточность и воспаление из-за инфицирования раны.
А вот после аортокоронарного стентирования период реабилитации составляет всего несколько дней. Осложнений, как правило, не возникает.
Период восстановления после проведения баллонной ангиопластики также небольшой. Осложнения могут возникнуть в течение шести месяцев: обратное сужение артерии, закупорка венечной артерии тромбом, в редких случаях – разрыв артерии. При сужении сосудов, после этой процедуры назначают блокирующие кальций лекарственные средства.
Лазерная реваскуляризация имеет короткий период реабилитации и редко приводит к негативным последствиям.
Ударно-волновая терапия, помимо недоказанности ее эффективности, имеет ряд осложнений, выражающихся в росте холестериновых бляшек, замещении отмершей ткани соединительной. Как итог – результат такого лечения непредсказуем.
Если не соблюдать правильный рацион, не вести здоровый образ жизни и не придерживаться рекомендаций лечащего врача, то только от одной операции проблемы с сердцем не исчезнут, они лишь временно не будут беспокоить.
Автор статьи: Дмитриева Юлия (Сыч) — В 2014 году с отличием окончила Саратовский государственный медицинский университет имени В. И. Разумовского. В настоящее время работает врачом-кардиологом 8 СГКБ в 1 к/о.

Целью лечения ишемической болезни сердца является восстановление нормального кровотока к зоне его дефицита. Для этого проводят прямое шунтирование сосудов, баллонное расширение пораженной коронарной артерии с установкой каркаса (стента), разрушение бляшки из холестерина. Такие виды лечения позволяют повысить качество жизни пациентов и предотвратить осложнения – инфаркт миокарда и внезапную остановку сердца.
Показания к проведению
Пациенты, которых направляют на оперативное лечение ишемической болезни, имеют такие диагнозы:
- стенокардия – устойчивая к лекарственным средствам, прогрессирующая, вариантная Принцметала;
- инфаркт миокарда с осложнениями (острый период);
- недостаточность кровообращения;
- нарушения ритма желудочкового происхождения;
- аневризма левого желудочка;
- сужение коронарных артерий по данным ангиографии;
- выраженный стеноз левого венечного ствола.
Инфаркт миокарда — показание к проведению реваскуляризации
Пациентов со стенокардией чаще оперируют в период стабилизации состояния. Самые лучшие результаты операции до 55 лет. После этого возраста отмечается генерализованный атеросклероз артерий, в том числе и головного мозга, затрудняющий хирургическое лечение.
Рекомендуем прочитать статью о хронической сердечной недостаточности. Из нее вы узнаете о патогенезе и симптомах патологии, проведении диагностики и лечения.
А здесь подробнее о постмиокардическом кардиосклерозе.
Виды и методы реваскуляризации миокарда
Восстановить кровоток в зоне ишемии можно путем установки стента или аортокоронарного шунта. Это способы прямого воздействия. К ним можно отнести также и баллонную ангиопластику венечных артерий. Кроме этого используют лазерную и ударно-волновую методику лечения.
Прямая и непрямая
В зависимости от калибра пораженных сосудов кардиохирург может выбрать прямой метод реваскуляризации – стентирование или шунтирование сосудов. Они показаны, если после коронарографии было установлено, что закупорка имеется на уровне артерий среднего или крупного калибра и на ограниченном участке. В этом случае операция будет успешной.
Если у пациента имеется множественное атеросклеротическое поражение сосудов мелкого диаметра, то его не устранить традиционным способом, поэтому рекомендуется непрямой способ – реваскуляризация при помощи лазерного излучения.
Лазерная
На груди пациента делают разрез, через него подводится специальный катетер к сердцу. Через него лазерным излучением прожигают каналы в сердечной мышце, которые доходят до полости желудочка. Они постепенно заполняются кровью. Таким образом ишемизированный участок получает кислород и необходимые питательные вещества. Такие каналы могут работать около 2 — 3 месяцев, затем они закрываются, а за это время миокард восстанавливает свои функции.
Лазерная реваскуляризация избавляет от приступов стенокардии на период от 2 до 5 лет. Ее назначают пациентам с противопоказаниями к аортокоронарному шунтированию.
Этот метод сравнительно новый, но быстро набирающий популярность. Это связано с такими причинами:
- отсутствует необходимость в широком разрезе грудной клетки;
- не используется аппарат для искусственного кровообращения;
- редко возникают послеоперационные осложнения;
- период восстановления гораздо короче, чем при шунтировании.
В последних результатах исследования лазерной реваскуляризации обнаружен и дополнительный эффект этого метода – разрушаются отростки нервных клеток, что приводит к ликвидации болевого синдрома. Кроме того, стимулируется образование новых сосудистых ветвей.
Хирургическая операция
При аортокоронарном шунтировании создается искусственное соединение между аортой и пораженным венечным сосудом. Для того чтобы эта сложная и затратная операция прошла эффективно, до ее проведения нужно привести к нормальным показателям:
- артериальное давление,
- сахар в крови,
- понизить содержание холестерина в крови,
- избавиться от лишнего веса тела.
Для шунта берут часть вены бедра или предплечья. На грудине делают разрез, пациент подключается к аппарату искусственного кровообращения. После установки анастомоза (их максимум 5) пытаются восстановить самостоятельную работу сердечной мышцы. Срок работы шунта – до 10 лет.
Аортокоронарное шунтирование
Шунтирование на работающем сердце
Этот вид операции назван миниинвазивным, для него не требуется искусственного кровообращения. Для установки шунта на бьющемся сердце используют вакуумные или прессорные (действующие давлением) стабилизаторы. Длительность операции и восстановительного периода при таком варианте сокращается, отсутствует массивное разрушение клеток крови, как при обычном шунтировании.
Баллонная ангиопластика
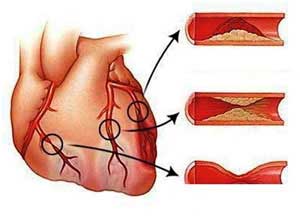
После ангиографии коронарных сосудов определяется закупоренная или суженная артерия. Чтобы ее расширить, используют катетер, на котором закреплен раздувающийся баллончик. Местом введения проводника чаще выбирают артерию бедра. Под рентгеновским контролем баллончик доводится до места снижения кровотока, там баллон раскрывается. Это дает возможность увеличить проходимость артерии на 50 — 75%.
Иногда баллонная ангиопластика совмещается со стентированием. В таком случае на баллончик в не расправленном виде надевается металлический каркас. После прохождения в суженную венечную артерию он раздувается, а стент принимает форму цилиндра. Таким образом создается приток крови к миокарду. Некоторые стенты покрывают лекарством для торможения тромбообразования и рубцевания стенок артерий. Также используют более безопасные конструкции без баллона.
Ударно-волновая терапия
Один из методов с недоказанной клинической эффективностью. Находится на стадии разработки. Механизм влияния на миокард заключается в воздействии акустической волны, которая стимулирует кровоток и образование новых сосудов в зоне ишемии. Прилив крови возникает под действием образовавшейся окиси азота. А ангиогенез вызывается факторами роста эндотелия сосудов.
Способ имеют и отрицательные последствия: рост атеросклеротических бляшек, гибель клеток миокарда, замещение разрушенной ткани неактивной соединительной. Ударно-волновая терапия считается недостаточно обоснованным методом лечения с непрогнозируемыми результатами.
Смотрите на видео о реваскуляризации миокарда:
Реваскуляризация миокарда и антиагреганты
Работа стента или шунта, микроциркуляция в месте ишемии миокарда определяется текучестью крови, поэтому всем пациентам назначают антикоагулянты и антиагреганты. Такая терапия проводится вне зависимости от того, какой способ реваскуляризации был выбран.
Аспирин после реваскуляризации миокарда
При отсутствии противопоказаний всем пациентам как можно раньше рекомендуется начать прием Аспирина в дозе от 150 до 300 мг, а затем перейти на поддерживающие 75 мг в сутки. Минимум на год назначают препараты для торможения образования тромбов:
- Брилинта(тикагрелор) рекомендуется при большом или среднем риске инфаркта миокарда, повышенным содержанием тропонина в крови. Препарат имеет высокую эффективность.
- Эффиент (прасугрел) назначают при сопутствующем сахарном диабете, при отсутствии риска интенсивных кровотечений.
- Плавикс, Зилт, Деплатт (клопидогрел) характеризуются самым широким спектром показаний. Несмотря на несколько замедленный эффект чаще всего используются в терапии. Применяют в сочетании с Аспирином.
При прекращении приема препаратов для разжижения крови раньше рекомендуемого срока повышается риск закупорки шунта или стента, что может быть поводом для новой операции.
Противопоказания к оперативной реваскуляризации
Операция по аортокоронарному шунтированию не проводится при:
- распространенном поражении коронарных артерий,
- рубцовых изменениях в миокарде левого желудочка,
- застойной недостаточности кровообращения,
- снижении сердечного выброса более чем на треть,
- аневризме левого желудочка,
- пороках клапанов сердца,
- онкологических заболеваниях,
- отсутствии эффекта от уже проведенных подобных операций.
Баллонную ангиопластику и стентирование не используют при недавнем инсульте, остром кровотечении из желудка или кишечника, инфекции, лихорадке. Противопоказана эта процедура при выраженной анемии, психических расстройствах. От лазерного метода реваскуляризации отказываются при наличии диабетической ангиопатии, ретинопатии, артериовенозных мальформаций, гемангиом, остром коронарном синдроме.
Оперативное восстановление кровообращения миокарда не проводится при недоказанной ишемии, отсутствии признаков стенокардии или ее легком течении, у пациентов, которые не получали медикаментозную терапию.
Рекомендуем прочитать статью о коронарной недостаточности. Из нее вы узнаете о причинах и симптомах заболевания, формах проявления, методах диагностики и лечения, прогнозе для больных.
А здесь подробнее о постинфарктном кардиосклерозе.
Реваскуляризация миокарда проводится для восстановления кровотока в области ишемического повреждения сердца. Для этого может быть выбран прямой или непрямой метод. Наиболее эффективными способами являются аортокоронарное шунтирование, баллонное расширение артерии с установкой стента, лазерная трансмиокардиальная операция.
Успешность лечения определяется правильным отбором пациентов с учетом показаний и противопоказаний к каждому виду хирургических вмешательств. После проведения реваскуляризации назначается антиагрегантная терапия минимум на 1 год.
