Техника измерения пульса показания противопоказания

Алгоритм действия медсестры.
Манипуляция №8.
“Технология подсчета пульса, измерения АД, регистрация данных ”.
Цель –определить основные свойства пульса;
Показания –определяет врач (контроль за состоянием пациента);
Оснащение: кожный антисептик; секундомер; температурный лист; тонометр; фонендоскоп; ёмкости с дезрастворами (3% р-р хлорамина,3% р-р H2O2); резиновая подушечка;
1. Объяснить пациенту цель, ход предстоящей манипуляции, получить добровольное согласие пациента на выполнение манипуляции;
2. Обработать руки на гигиеническом уровне;
3. Помочь пациенту занять удобное положение: сидя или лёжа, кисти и предплечья не должны быть напряжены;
4. Прижать вторым, третьим и четвертым пальцами рук лучевую артерию к костному основанию до ощущения пульсации крови (пальпировать одновременно на обеих руках – сравнительная характеристика);
5. Пальпировать пульс на одной руке и определить следующие параметры:
· Определить частоту — количество ударов в одну минуту;
· Определить ритмичность пульса — промежутки между отдельными ударами;
· Определить напряжение пульса — сила, с которой нужно прижать артерию до исчезновения пульсации;
· Определить наполнение пульса;
6. Полученные данные зарегистрировать в температурном листе графическим, а в карте сестринского процесса цифровым способом;
7. Освободить плечо от одежды и наложить манжетку тонометра на 2-3 см. выше локтевого сгиба так, чтобы под неё проходили два пальца, закрепить её;
8. Попросить пациента максимально разогнуть руку в локтевом суставе, ладонью вверх, подложить под локоть резиновую подушечку;
9. Найти в локтевом сгибе плечевую артерию, приложить головку фонендоскопа к артерии;
10. Нагнетать грушей воздух в манжетку и манометр до исчезновения тонов;
11. Открыть вентиль на груше и постепенно спускать воздух, запомнить показатели первых тонов(систолическое давление), затем показатели исчезновения тонов (диастолическое давление);
12. Повторить измерения 3 раза на обеих руках, вывести средний результат и запомнить его;
13. Снять с руки пациента манжетку, сообщить ему полученные данные, убедиться в том, что пациент чувствует себя нормально;
14. Инфекционная безопасность:
· обработать головку фонендоскопа 2 р. с интервалом 15 мин. 3% р-ром Н2О2;
· протереть подушку дважды с интервалом 15 минут 3% р-ом хлорамина;
15. Обработать руки на гигиеническом уровне;
16. Полученные данные зарегистрировать в температурном листе графическим, а в карте сестринского процесса цифровым способом;
“Технология постановки согревающего компресса”.
Цель –лечебная (вызвать длительное и равномерное расширение сосудов, улучшение кровообращения в тканях, оказывать болеутоляющее и рассасывающее действие);
Показания:определяет врач(местные воспалительные процессы в коже, подкожной клетчатке;
воспалительные процессы в суставах, среднем ухе; ушибы (через сутки после травмы);
Противопоказания: определяет врач (высокая лихорадка; аллергические и гнойничковые повреждения кожи; нарушение целостности кожных покровов);
Оснащение:кожный антисептик, марлевая салфетка, сложенная в 8 слоёв; компрессная бумага; бинт; вата; лоток для отработанного материала; 45% спирт; стакан с чистыми ножницами; ёмкость с дезраствором (3% р-р хлорамина);
Алгоритм действия медсестры.
1. Объяснить пациенту цель, ход предстоящей манипуляции, получить добровольное согласие пациента на выполнение манипуляции;
2. Обработать руки на гигиеническом уровне.
3. Помочь пациенту занять удобное положение: сидя или лёжа и осмотреть место предполагаемой постановки компресса (при необходимости кожные покровы обмыть тёплой водой);
4. Приготовить слои компресса: первый слой должен быть на 3 см. больше поражённой зоны, каждый последующий слой должен быть больше предыдущего на 2-3 см.;
5. Смочить марлевую салфетку в 45% этиловом спирте, хорошо отжать её и наложить на кожные покровы;
6. Наложить поверх салфетки компрессную бумагу, далее слой ваты, затем зафиксировать компресс бинтом так, чтобы он плотно прилегал к телу, но не стеснял движения (оставить компресс на 4-6 часов);
7. Проконтролировать через 1 час правильность наложения компресса (марлевая салфетка должна быть влажная и тёплая);
8. Убедиться в том, что пациент чувствует себя комфортно;
9. Снять компресс через 4-6 часов и сбросить в лоток для отработанного материала, осушить кожные покровы и наложить сухую повязку,
10. Инфекционная безопасность:
· замочить повязку в 3% р-ре хлорамина –120 мин.;
· замочить лоток в 3% р-ре хлорамина – 60 мин.
11. Обработать руки на гигиеническом уровне;
Подготовка к процедуре
1. Представиться пациенту, объяснить ход и цель процедуры по исследованию пульса. Получить согласие пациента на процедуру.
2. Обработать руки гигиеническим способом, осушить.
3. Предложить пациенту или придать ему удобное положение.
Выполнение процедуры
4. Положить первый палец руки на тыльную сторону выше кисти пациента, а второй, третий и четвертый пальцы — по ходу лучевой артерии, начиная с основания первого пальца пациента.
5. Прижать слегка артерию к лучевой кости и почувствовать её пульсацию.
6. Взять часы с секундомером.
7. Провести подсчет пульсовых волн на артерии в течение 1 мин.
8. Определить интервалы между пульсовыми волнами (ритм пульса).
9. Определить наполнение пульса (объем артериальной крови, образующей пульсовую волну).
10. Сдавить лучевую артерию и оценить напряжение пульса.
Окончание процедуры
11. Провести регистрацию частоты пульса в температурном листе графическим способом, а в листе наблюдения — цифровым способом.
12. Сообщить пациенту результаты исследования.
13. Вымыть и осушить руки.
14. Руки обработать антисептическим средством.
Подсчет пульса необходимо проводить утром, лежа в постели, затем стоя (ортостатическая проба).
Сестринская помощь пациенту в каждом периоде лихорадки.
План.
1. Термометрия, виды и устройство термометров.
2. Основные способы измерения температуры тела.
3. Регистрация температуры в температурный лист.
4. Дезинфекция и хранение термометров.
5. Сестринская помощь пациенту в каждом периоде лихорадки.
Вопросы для актуализации знаний.
1. Физиологические механизмы полдержания температуры внутренней среды организма.
2. Пути теплоотдачи.
3. Понятие о лихорадке.
4. Виды лихорадки.
5. Периоды лихорадки.
1. Термометрия, виды и устройство термометров.
Термометрия — это измерение температуры тела человека.
Чаще температуру тела измеряют максимальным медицинским термометром. Это стеклянный резервуар, в который впаяны шкала и капилляр, имеющий на конце расширение, заполненное ртутью. Ртуть, нагреваясь и увеличиваясь в объёме, поднимается по капилляру до определённой отметки на шкале термометра. Максимальная высота подъёма столбика ртути и определяет название термометра — максимальный. Опуститься в резервуар самостоятельно ртуть не может, так как этому препятствует резкое сужение капилляра в нижней части. Возвращают ртуть в резервуар встряхиванием.
Шкала термометра рассчитана на определение температуры тела с точностью до 0,1 °С — от 34 до 42 °С.
Цифровые (электронные) термометры – достаточно быстро проведут все необходимые измерения и просигнализируют об окончании процедуры звуковым сигналом. Легкий, удобный в использовании термометр дает результат с точностью до +/- 0,1 °С. Есть возможность автоматического вызова результатов последнего измерения, а также автоматическое отключение. При использовании электронного термометра необходимо следовать инструкции по применению данного прибора.
Для быстрого выявления (например, в детских коллективах) людей с высокой температурой применяют «Термотест» — полимерную пластинку, покрытую эмульсией из жидких кристаллов. Для измерения температуры её накладывают на лоб: при 36—37°С зелёным цветом на пластинке светится буква N (Norma), а выше 37 °С — буква F (Febris — лихорадка).
Tempa•DOT – это универсальный одноразовый медицинский термометр, который используются для измерения температуры орально, в подмышечной впадине и ректально. Термометр однократного применения стерилен и имеет индивидуальную упаковку, что сокращает риск передачи микроорганизмов. Одноразовое применение снижает временные затраты на дезинфекцию, повторную калибровку, перезарядку и ремонт электронных, ушных и ртутных термометров. Отсутствие риска интоксикации ртутью делает термометр безопасным для пациентов любого возраста. Снабжен специальной липкой полоской для удержания его на месте измерения.
Инфракрасный термометр WF-1000 обеспечит максимально быстрое и комфортное измерение. Скорость измерения температуры составляет всего 2-3 секунды. Уникальная конструкция термометра WF-1000 позволяет измерять температуру, как в ушной раковине, так и на лбу, благодаря специальному датчику. Можете быстро измерить температуру, не потревожив ребенка даже во время сна. Позволяет измерять температуру воздуха, предметов, жидкости (без погружения прибора в жидкость).
Места измерения температуры тела определяют в зависимости от характера заболеваний. Измерение температуры тела с помощью медицинского термометра проводят:
— в подмышечной впадине;
— паховой складке (у детей);
— полости рта (подъязычной области);
— прямой кишке;
— влагалище.
Термометрию проводят обычно дважды в день: утром в 7—8 ч и вечером в 17—18 ч. Следует отметить, что минимальная температура тела фиксируется рано утром (между 3 и 6 ч), а максимальная — во второй половине дня (между 17 и 21 ч). Измерение температуры тела по назначению врача может производиться чаще, по мере необходимости.
Перед измерением температуры пациент нуждается в отдыхе (10-15 минут); проводить измерения не ранее чем через час после приёма пищи; в экстренных ситуациях это не учитывается.
В ротовой полости и прямой кишке в норме температура выше на 10С, чем в подмышечной впадине.
У пожилых людей температура тела 35,0-36,00С, у новорождённых 37,0-37,20С считается нормой.
Пациент должен быть информирован о предстоящем исследовании температуры.
Письменного подтверждения согласия пациента или его родственников (доверенных лиц) на измерение температуры не требуется, так как данный диагностический метод не является потенциально опасным для жизни и здоровья пациента.
О чём может говорить пульс больного? Измерив его, доктора могут судить о наличии различных заболеваний сердца. Сегодня узнаем, каков алгоритм измерения пульса и какие имеются способы его определения. Кроме того что его точно могут вычислить в больнице, человек самостоятельно также без проблем может проверить его дома. Для этого следует воспользоваться рекомендациями и правилами, которые описаны в этой статье.
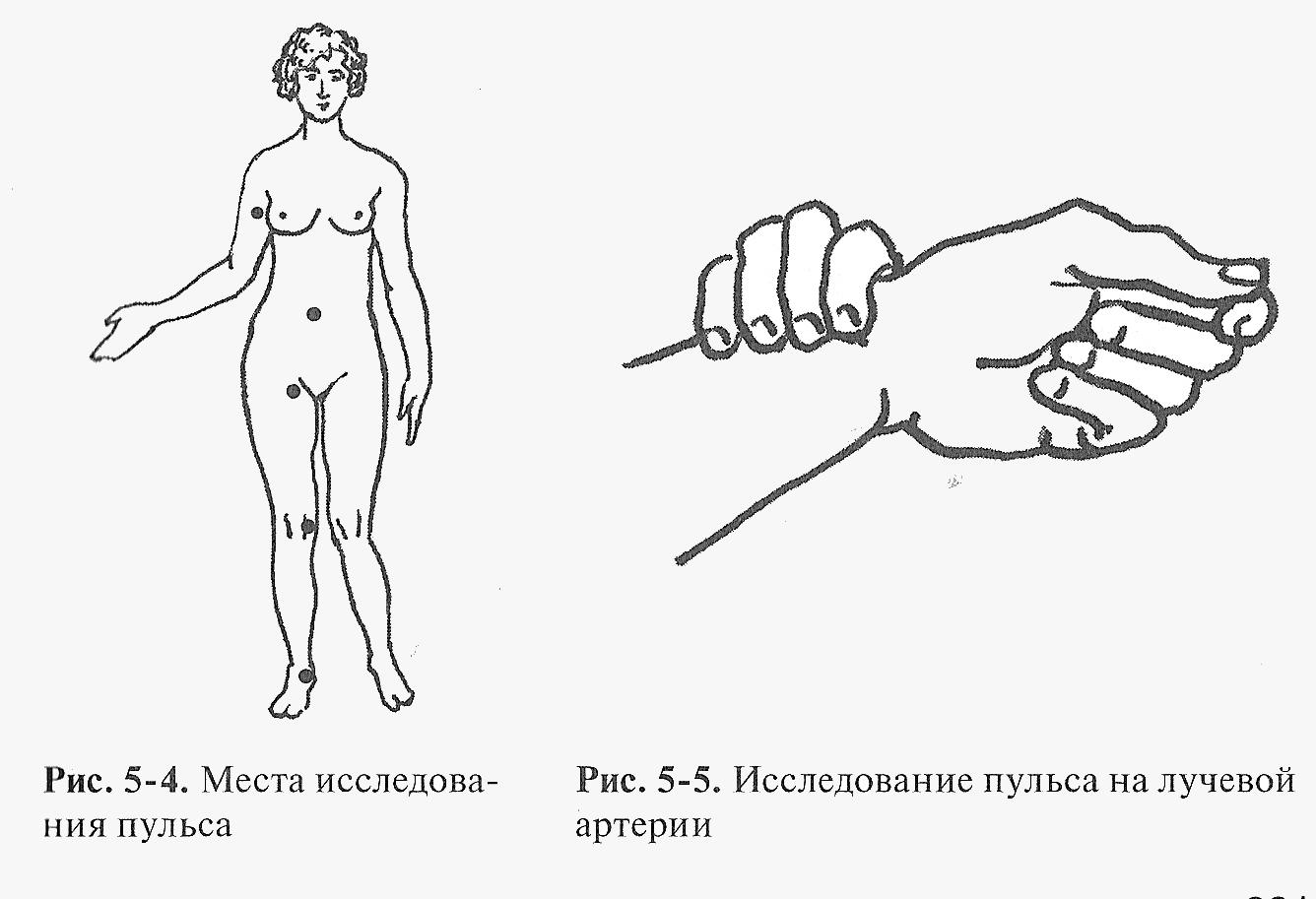
Места на теле, где можно проверить пульс
Прощупать толчкообразные колебания человек может самостоятельно методом пальпации, то есть при помощи осязательных ощущений. Найти пульс на своём теле можно в таких местах:
— На запястье – самый распространённый способ.
— На плечевой артерии.
— В подмышечной впадине.
— На висках.
— На шее.
— На нижней челюсти: между её краем и уголком рта.
— В паху.
— Под коленом: в ямке на сгибе ноги.
— На стопах: над сводом, посередине подъёма или сзади, чуть ниже лодыжки.

Подготовительный этап определения пульса у ребёнка
Для того чтобы выполнить манипуляцию, медсестра должна проинформировать о ней родителей (или одного из них) и получить у них согласие на измерение пульса у детей. Алгоритм действий медработника прост:
- После получения «зелёного света» со стороны мамы или папы специалист должен обязательно вымыть и просушить свои руки.
- Затем медсестра удобно укладывает или усаживает ребёнка (в зависимости от его возраста), при этом кисти и предплечье мальчика или девочки не должны висеть в воздухе.
Основной этап проведения мероприятия
Какова же техника измерения пульса? Алгоритм проведения основной её части таков:
- Правой рукой нужно охватить кисть ребёнка в районе лучезапястного сустава. Большой палец следует определить на тыльной стороне предплечья, а остальными нащупать лучевую артерию, которая пульсирует, и затем прижать её к лучевой кости.
- Затем медсестра должна взять часы либо секундомер и подсчитать количество колебаний строго за 1 минуту.
- Потом специалист оценивает промежутки между пульсовыми волнами. Если интервалы равны между собой, тогда колебания ритмичные. Если промежутки неодинаковые по времени, тогда пульс является аритмичным, то есть неправильным.
- Потом определяется пульсовое наполнение при помощи величины объёма артериальной крови, образующей ритмичную волну. Если она отлично ощущается, то значит, что пульс полный. Если объём циркулирующей крови уменьшается, то колебания артерий являются пустыми.
- Заключительный алгоритм измерения пульса: специалист оценивает напряжение. Для этого он сдавливает лучевую артерию до пропадания пульса. Если она исчезает при умеренном сжимании, то пульс удовлетворительного напряжения. Если артерия пропадает при сильном сдавливании – то импульсы крови усиленные.
- По наполнению и напряжению можно говорить о величине толчкообразных колебаний. Пульс хорошего насыщения и интенсивности называется большим, а слабого – малым. Если количество таких волн еле-еле определяется, то такие колебания называются нитевидными.
Конечный этап проведения мероприятия
- Медсестра проводит регистрацию частоты пульса в специальном температурном листе.
- Специалист сообщает родителям ребёнка о результатах исследования.
- Медсестра моет руки с мылом под проточной водой, а затем обрабатывает их антисептиком.
Алгоритм измерения пульса на лучевой артерии расписан досконально. Теперь стоит узнать, как ещё можно определить норму импульсов крови.

Примечание
Алгоритм измерения пульса ребёнку проводится не так, как взрослому. Считать толчкообразные колебания нужно строго за 1 минуту, поскольку у деток пульс аритмичный.
У взрослых в основном применяется метод проверки на лучевой артерии.
У малышей пульс можно исследовать ещё на плечевых, сонных, височных, бедренных артериях, а также по биению большого родничка.
Определение нормы импульса крови на бедренной артерии
Алгоритм измерения пульса в этом случае достаточно прост:
- Пациента просят лечь либо же удобно сесть.
- Медицинская сестра начинает проводить манипуляцию двумя пальцами (указательным и средним) в районе середины паховой складки.
- После этого специалист оценивает наличие импульса крови и его частоту.
Измерение пульса: алгоритм действия популярного способа
Известный метод определения импульса крови – изучение пульсации лучевой артерии. Человек самостоятельно в домашних условиях может провести такую процедуру.
- Следует повернуть левую руку ладошкой вверх. «Почему не правую?» — спросите вы. Дело в том, что на правой конечности пульс может прослеживаться хуже, поскольку левая рука расположена ближе к сердцу, а правая – дальше от него.
- Указательный и средний палец правой руки нужно легко приложить на запястье левой руки, немного ниже основания большого пальца. При этом рука, находящаяся ближе к сердцу, должна лежать на горизонтальной поверхности (на столе, например).
- Теперь следует почувствовать под подушечками пальцев артерию: она должна ощущаться как тоненькая трубочка под кожей.
- Затем необходимо слегка надавить на неё и почувствовать толчки крови.
- Теперь самое главное: человек должен посчитать количество ударов, которые произойдут в течение 1 минуты. Алгоритм измерения пульса пациента может быть немного нарушен, то есть вместо 60 секунд можно считать 30 секунд, а затем просто умножить полученное число на 2.
Важные указания
- Определять колебания сердца большим пальцем второй руки неправильно, поскольку тогда пульсация ощущается очень сильно. Человек в этом случае может легко ошибиться. Поэтому следует проводить манипуляцию при помощи указательного и среднего пальца.
- Несомненно, найти пульс на второй руке тоже можно. Однако он тогда будет слабее, чем на левой, или ощущаться не синхронно, с опозданием. А вот разный пульс на обеих руках свидетельствует о том, что у пациента имеются неполадки в сердечно-сосудистой системе.

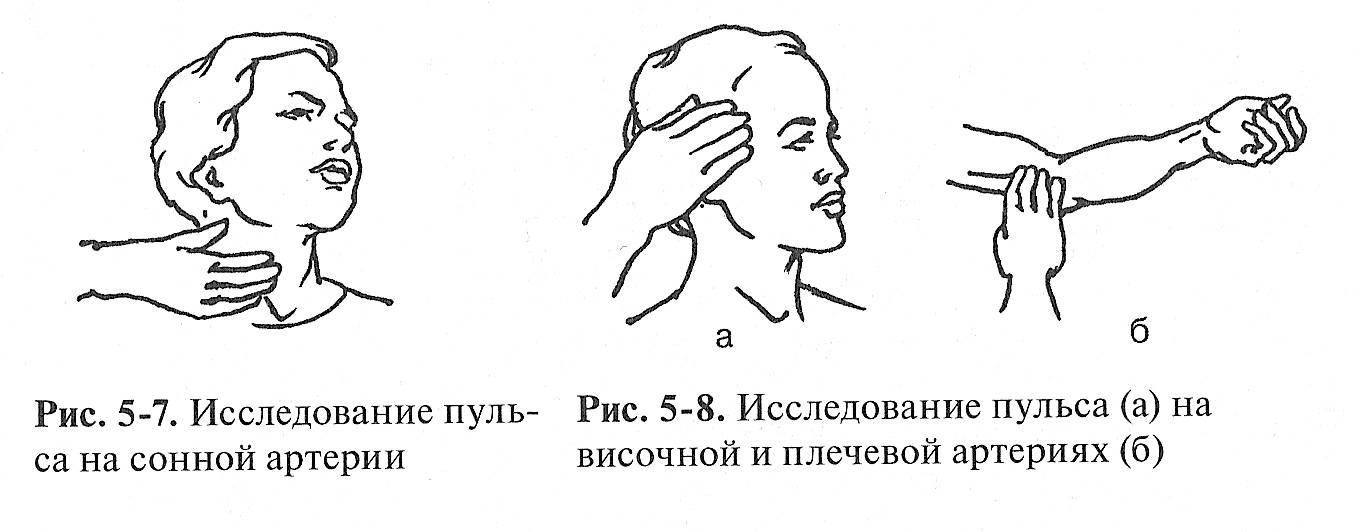
Определение нормы импульса крови на сонной артерии
Измерение сердечных колебаний в этом случае оправдано, если человек, к примеру, потерял сознание. Лучевая артерия на запястье может и не прощупаться. Поэтому актуально проверить пульс именно на сонной артерии. А делается это так:
1. Пациента укладывают на спину, и затем человек, которого допустили к проведению этой манипуляции, своими пальцами (указательным и средним), сложенными параллельно, не спеша проводит по шее больного сверху вниз. Двигаться он должен от основания нижней челюсти к месту, где находится горло.
2. Если человек всё делает правильно, то пульс больного должен прощупываться в маленькой ямке.
3. Запрещается по время проведения мероприятия надавливать на область, которая проверяется, слишком сильно, поскольку это может привести к нарушению кровообращения и даже к обмороку.
Измерение пульса при помощи специального приспособления
Кроме пальпации вышеперечисленных участков тела человека, импульсы крови врачи определяют при помощи монитора сердечного ритма, называемого пульсометр. Датчики этого приспособления крепятся к груди пациента, к пальцу руки или к мочке уха. Найти пульс при помощи этого устройства не составит никакого труда. Достаточно закрепить его ремнём специальной конструкции, после чего измеритель сам определит норму импульса крови пациента.
Норма пульса
— Для взрослого здорового человека — 60–90 ударов в минуту.
— Для спортсменов, атлетов — 40–60 колебаний за 60 секунд.
— Для новорождённых деток — 120–160 ударов в минуту.
— Для малышей от 2 до 7 лет — 75–120 колебаний.
— Для ребятишек старше 7 лет — 75–110 ударов за 60 секунд.
Теперь вы знаете, что измерить пульс можно не только в стенах поликлиники, а и дома. Тем более имеется несколько способов диагностики. Но самым популярным методом является измерение пульса на лучевой артерии. Важно также знать норму колебаний для различных категорий населения, поскольку у деток и у взрослых эти параметры различные.
Различают
венный, артериальный и капиллярный
пульс.
Артериальный
пульс —
это ритмичные колебания стенки артерии,
обусловленные выбросом крови в
артериальную систему в течение одного
сердечного цикла. Артериальный пульс
может быть центральным
(на
аорте, сонных артериях) или периферическим
(на
височной, лучевой, плечевой, бедренной,
подколенной, задней болыпеберцовой
артерии, тыльной артерии стопы и т.п.).
Характер
пульса зависит как от величины и скорости
выброса крови сердцем, так и от состояния
стенки артерии, в первую очередь ее
эластичности. Чаще пульс исследуют на
лучевой артерии, которая расположена
поверхностно между шиловидным отростком
лучевой кости и сухожилием внутренней
лучевой мышцы.
Прежде
чем исследовать пульс, нужно убедиться,
что человек спокоен, не волнуется, не
напряжен, его положение комфортное.
Если пациент выполнял какую-то физическую
нагрузку (быстрая ходьба), перенес
болезненную процедуру, получил плохое
известие, исследование пульса следует
отложить, поскольку эти факторы могут
увеличить частоту и изменить другие
свойства пульса. Запомните!
Никогда
не исследуйте пульс большим пальцем,
так как он имеет выраженную пульсацию
и вы можете сосчитать собственный пульс
вместо пульса пациента.
Измерение
артериального пульса на лучевой артерии
(в условиях стационара). Оснащение: Часы
или секундомер, температурный лист,
ручка, бумага.
Последовательность
действий:
1.
Объяснить пациенту суть и ход исследования.
Получить его согласие на процедуру.
2.
Вымыть руки.
* Во
время процедуры пациент может сидеть
или лежать. Предложить расслабить руку,
при этом кисть и предплечье не должны
быть «на весу».
3.
Прижать 2,3,4-м пальцами лучевые артерии
на обеих руках пациента и почувствовать
пульсацию ( 1 палец находится со стороны
тыла кисти ).
4.
Определить ритм пульса в течение 30 сек.
5.
Взять часы или секундомер и исследовать
частоту пульсации артерии в течение
30 сек: если пульс ритмичный, умножить
на два, если пульс неритмичный — считать
частоту в течение 1 мин.
6.
Сообщить пациенту результат.
7.
Прижать артерию сильнее чем прежде к
лучевой кости и определить напряжение.
8.
Сообщить пациенту результат исследования.
9.
Записать результат.
10.
Помочь пациенту занять удобное положение
или встать. ] 1. Вымыть руки.
12.
Отметить результаты исследования в
температурном листе.
Основные свойства пульса:
Частота
—
число пульсовых колебаний за 1 минуту,
В покое у здорового человека пульс
60-80 в мин. При учащении сердечных
сокращений (тахикардия)
число
пульсовых волн увеличивается
(тахисфигмия), а при замедлении сердечного
ритма (брадикардия)
пульс
редкий (брадисфигмия).
Ритм
— определяют по интервалам между
пульсовыми волнами. Если пульсовые
колебания возникают через равные
промежутки времени, следовательно,
пульс ритмичный.
При
нар}шении ритма наблюдается неправильное
чередование пульсовых волн — неритмичный
пульс.
У здорового человека сокращение сердца
и пульсовая волна следуют друг за другом
через равные промежутки времени.
Напряжение
— определяют по той силе, с которой
исследователь должен прижать лучевую
артерию, чтобы полностью прекратились
ее пульсовые колебания. Напряжение
пульса зависит от артериального
давления. При нормальном АД артерия
сдавливается умеренным усилием, поэтому
в норме пульс умеренного
напряжения. При
высоком артериальном давлении артерию
сжать труднее — такой пульс называют
напряженным,
или
твердым.
В
случае низкого давления артерия
сжимается легко — пульс мягкий.
Частоту
пульса графически отмечают в температурном
листе красным цветом.Места
исследования пульса — это точки прижатия
при артериальном кровотечении.На
сонных артериях пульс исследуют без
сильного давления на артерию, так как
возможно резкое замедление сердечной
деятельности вплоть до остановки
сердца и падения АД, могут появиться
головокружение, обморок, судороги.
• Дефицит
пульса — разница между ЧСС и частотой
пульса (в норме разницы нет).
Алгоритм
определения пульса на лучевой артерии.
1.
Пальцами правой руки охватите кисть
пациента в области лучезапястного
сустава.
2.
Первый палец расположите на тыльной
стороне предплечья.
3.
II-IV
пальцами нащупайте пульсирующую лучевую
артерию и прижмите ее к лучевой артерии.
4.
Определяйте характеристики пульсовых
волн в течение 1 минуты.
5.
Необходимо определять пульс одновременно
на правой и левой лучевых артериях,
сравнивая их характеристики, которые
в норме должны быть одинаковыми.
6.
Данные, полученные при исследовании
пульса на лучевой артерии, записывают
в историю болезни или амбулаторную
карту, отмечают ежедневно красным
карандашом в температурном листе. В
графе «П» (пульс) представлены
значения частоты пульса от 50 до 160 в
минуту.
В
диагностических целях можно определять
пульс на других артериях:
НА
СОННОЙ АРТЕРИИ — при низком артериальном
давлении чаще всего пульс на лучевой
артерии обнаружить очень трудно, поэтому
производят подсчет пульса на сонной
артерии. Исследовать пульс надо
поочередно с каждой стороны без сильного
давления на артерию. При значительном
давлении на артериальную стенку
возможны: резкое замедление сердечной
деятельности, вплоть до остановки
сердца; обморок; головокружение;
судороги. Пульс пальпируется на боковой
поверхности шеи кпереди от
грудино-ключично-сосцевидной мышцы
между верхней и средней третью.
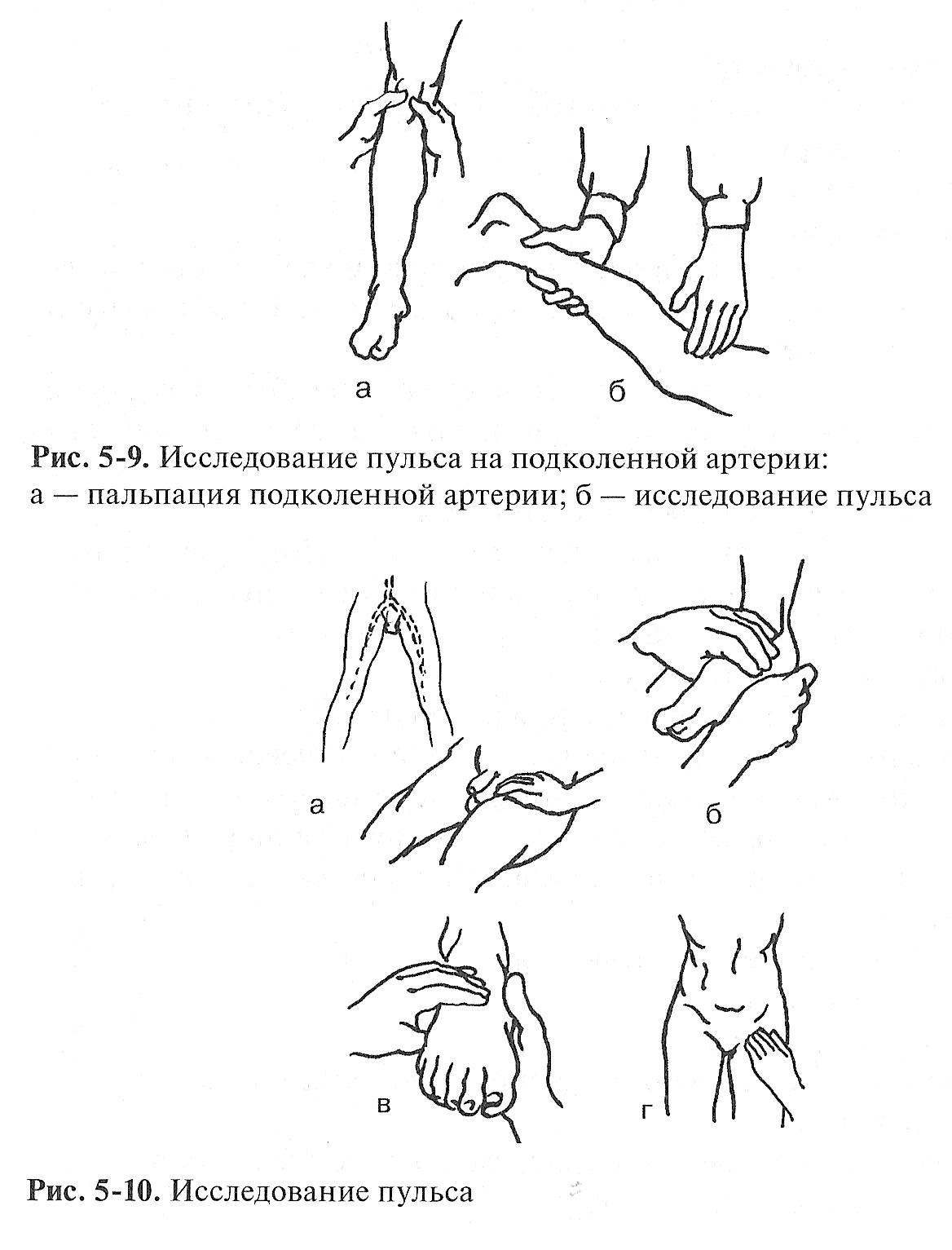
НА
БЕДРЕННОЙ АРТЕРИИ — пульс исследуют в
паховой области при выпрямленном бедре
с небольшим поворотом кнаружи.
НА
ПОДКОЛЕННОЙ АРТЕРИИ — пульс исследуют
в подколенной ямке в положении пациента
лежа на животе.
НА
ЗАДНЕЙ БОЛЬШЕБЕРЦОВОЙ АРТЕРИИ — пульс
исследуют за внутренней лодыжкой,
прижимая к ней артерию.
НА
АРТЕРИИ ТЫЛА СТОПЫ — пульс исследуют
на тыльной поверхности стопы в
проксимальной части первого межплюсневого
пространства.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
