Тромболизис при тэла противопоказания

Тромболитическая терапия ТЭЛА. Показания к тромболитической терапии.
Тромболитическая терапия (ТЛТ) имеет свои особенности. У больных с массивной ТЭЛА рациональный тромболизис (средство первого выбора) быстро устраняет закупорку в ЛА путем активного лизиса свежих мигрировавших тромбов или уже сформировавшиеся легочных эмболов (т.е. очищает легочную сосудистую сеть и сохраняет легочную МЦК, но полный лизис тромба — редкость); уменьшает ЛГ и соответственно постнагрузку на ПЖ (улучшает его функцию); высвобождение серотонина и других гуморальных факторов, которые могут усиливать ЛГ; предотвращает образование тромба; быстро восстанавливает до нормы функцию и перфузию легких (гораздо быстрее, чем на фоне изолированной гепаринотерапии). Так, если больные с ТЭЛА лечатся только гепарином, то тромб не растворяется через 1—4 недели лечения в 75% случаев.
Тромболитическая терапия дополнительно снижает источники тромбов в периферической венозной системе (в малом тазу или венах ног) и, таким образом, уменьшает вероятность рецидивов ТЭЛА.
Тромболитическая терапия показана для лечения всех жизнеопасных, массивных ТЭЛА, протекающих с шоком или отдельным больным с острым массивным венозным тромбозом. Показания для ТЛТ:
• массивная ТЭЛА (большой объем поражения сосудистого русла — ствол или крупная артерия) с нестабильной гемодинамикой (снижение САД менее 90 мм рт.ст. или его падение на 40 мм рт.ст. в течение 15 мин, не связанное с нарушением ритма, гиповолемией или сепсисом) и значительной гипоксемией, включая верификацию диагноза ВПСЛ и доказательства свежей ТЭЛА (менее 7 дней) или массивный илеофеморальный тромбоз;
• субмассивная ТЭЛА (признаки ОПЖН с дефектами перфузии более 30% по данным ВПСЛ и систолическим давлением в ЛА более 60 мм рт.ст.);
• субмассивной ТЭЛА с нормальным АД (или умеренно сниженным), но с нарастающими акроцианозом, одышкой, гипоксемией, клиническими или ЭхоКГ признаками резкой перегрузки ПЖ (острое легочное сердце);
• независимо от степени редукции легочного русла, при значительных гемодинамических нарушениях или дыхательной недостаточности.
Тромболитическая терапия не показана больным без наличия симптомов перегрузки ПЖ. В этих случаях проводится гепаринотерапия (внутривенно болюсом, позднее — подкожно).
При эмболической обструкции более 80% сосудистого русла, стойкой системной гипотензии, тяжелой острой ЛГ (систолическое давление в ЛА более 60 мм рт.ст.) и при нормальном АД, у больного имеется менее 15% шансов выжить при проведении консервативного лечения. В этих жизнеопасных ситуациях абсолютно показана хирургическая эмболэктомия (она — последнее средство). Риск этой операции (летальность 25— 50%) оправдан у большинства больных, особенно у лиц молодого возраста, находящихся в критическом состоянии.
Роль тромболитической терапии точно установлена только для лечения массивной, жизнеопасной ТЭЛА с нестабильной гемодинамикой, при которой на ЭхоКГ выявляется выраженная дисфункция ПЖ (или имеется тромб в его полости). При ТГВГ до конца эта роль не ясна, более чем 80% больных с ТГВГ имеют противопоказания к тромболизису. При субмассивной ТЭЛА (когда нет признаков перегрузки ПЖ) — ТЛТ не показана, но ее можно назначать этим больным при наличии сопутствующих заболеваний сердца и легких (когда мелкие эмболы опасны для жизни).
До проведения тромболитической терапии диагноз ТЭЛА должен быть верифицирован объективными методами (например, ангиографией легких). Эффективность ТЛТ сохраняется на протяжении 14 дней. Гепаринотерапия отменяется на несколько часов перед началом ТЛТ.
Учебное видео тромболизис при инфаркте миокарда
При проблемах с просмотром скачайте видео со страницы Здесь
— Вернуться в оглавление раздела «диагностика болезней.»
Оглавление темы «Лечение ТЭЛА. Консервативная терапия тромбоэмболии.»:
1. Ангиография легких при ТЭЛА. Диагностика тромбоза глубоких вен голени (ТГВГ).
2. Импедансная плетизмография. Шкала Wells для оценки ТЭЛА.
3. Дифференциальный диагноз ТЭЛА. Трудности диагностики ТЭЛА.
4. Лечение ТЭЛА. Цель лечения ТЭЛА.
5. Назначение гепарина при ТЭЛА. Оценка гепаринотерапии.
6. Альтернативные схемы гепаринотерапии. Побочные эффекты гепарина.
7. Противопоказания к назначению гепарина. Антикоагулянты непрямого действия при ТЭЛА.
8. Длительность назначения антикоагулянтов при ТЭЛА. Противопоказания к приему антикоагулянтов.
9. Побочные эффекты антикоагулянтов при ТЭЛА. Антидот антикоагулянтов — витамин К.
10. Тромболитическая терапия ТЭЛА. Показания к тромболитической терапии.
Тромболизис при ишемическом инсульте – это процесс устранения тромбов при помощи особых медицинских препаратов. Помимо этого, процедура помогает восстановить функционирование кровотока по сосуду, который был заведомо заблокирован кровавым сгустком.
Разновидности и методики
Исходя из того, в какой момент начинается лечение при помощи тромболизиса, способы осуществления подразделяют на два типа:
- Селективный тромболизис. Процедура происходит в первые шесть часов.
- Неселективный тип. Проводится в первые три часа после того, как происходит нарушение работы гемодинамики.
По типу доступа к месту нахождения кровавого сгустка процедура подразделяется на два таких вида, как:
- Системный тромболизис. В таком случае медикаменты, обладающие тромболитическим воздействием, попадают в организм при помощи внутривенного воздействия. Нет необходимости в уточнении конкретной локализации сгустка крови.
- Локальный тромболизис. Препараты помещаются предельно близко к месту положения тромба.
Какие препараты обладают действием
Тромболитики, которые используют медицинские работники, из года в год совершенствуются. Они подразделяются на четыре типа по способу воздействия на организм:
Натуральные ферменты природного происхождения. Такие тромболитики ещё называют системными. Они назначаются соответственно при системной терапии. К ним подразделяют Стрептокиназу, Стрептокиназу, Урокиназу. Они обладают воздействием, направленным на возобновление процесса фибринолиза, способны трансформировать плазминоген в плазмины.
Стоит отметить, что такое действие не оканчивается на тромбе. Помимо этого, может появиться аллергия, так как основой материала является гемолитический стрептококк (если речь идёт о стрептокиназах). Поэтому такие препараты имеют ограничения в использовании.

Средства генной инженерии и биотехнологические препараты. Второе их название – фибрин селективные. К ним относят Альтеплазу и Актилиз. Они селективно возобновляют работу фибриногена в тромбах и их тканях. Не имеют общего воздействия.
Усовершенствованная разновидность, обладающие избирательным и пролонгированным воздействием. К ним относят Ретеплазу, Ланотелеплазу.
Медикаменты комбинированного типа. К ним относится Плазминоген и Урокиназа.
К сожалению, нельзя точно определить, какие препараты воздействуют лучше. Одной из наиболее изученных и проанализированных групп является та, что включает в себя средства генной инженерии. Прочие группы отличаются узконаправленным действием для конкретных случаев.
Однако исходя из скорости лизиса, они обладают наибольшей скоростью, нежели препараты натурального происхождения. Врачи относятся к ним с особой осторожностью, так как они вызывают множественные осложнения.
Показания
Поговорим об общих показаниях к проведению тромболизиса. Они объединены различной патологией сосудов с образованием тромбов, которые приводят к изменению внутренних органов. Для того чтобы сохранить жизнь больного наиболее важными являются такие диагнозы, как:
- острый инфаркт,
- тромбоэмболия,
- инсульт ишемического типа,
- блокировка шунта,
- тромбоэмболия.
Для того чтобы начать тромболизис при инфаркте миокарда на том этапе, когда пациент ещё не помещён в стационар существует лишь одно решение – если есть необходимость в долгой транспортировке больного.
- Во время инфаркта обращают внимание на такие симптомы, как:
Боль, которая продолжается больше, чем тридцать минут. - Блокада пучка Гиса с левой стороны.
- Проявления инфаркта на ЭКГ.
- Проблемы лёгочной артерии и давления в ней.
Ишемический инсульт отличается:
- Клинической симптоматикой в виде парезов, параличей, проблем со зрением и речью.
- Симптоматика неврологического типа, что определяется неврологом.
- Нет реагирования организма на попадание в него препаратов, которые расширяют сосуды.
Исходя из инструкции, можно сделать вывод, что пациенты при ТЭЛА и повышенном риском смерти имеют обязательное показание к тромболизису, несмотря на то, что, по сути, процедура противопоказана. Речь идёт о таких ситуациях, как кровотечение желудочно-кишечное, недавние операции, проведённые в течение трёх недель.

Противопоказания
После того как происходит растворение кровяных сгустков может начаться новое желудочное кровотечение, маточное кровотечение и прочие выделения крови, которые случались у пациента в течение последних полугода.
Противопоказания тромболизис:
- Обострение болезней, которые выражаются наличием выделения крови.
- Недавно перенесённые хирургические вмешательства.
- Последствие от мероприятий реанимационного типа в течение последних шести месяцев.
- Травмы черепа сроком давности до двух недель.
- Проблемы со свёртываемостью крови.
- Гипертония артериального характера.
- Употребления антикоагулянтов.
- Активная желудочная язва.
- Хронические болезни, оказывающие воздействие на распространение излияний крови (панкреатит, аортная аневризма, недоброкачественные опухоли).
Противопоказания к тромболизису по такому критерию, как возраст, у тромболизиса отсутствуют. Однако существует верхняя предельная отметка, которая равняется 75 годам.
Если у пациента есть аллергия на предложенные препараты, то это служит поводом для полного отказа от тромболизиса. Особые противопоказания к проведению присутствуют при ТЭЛА.
Как делать?
Методика проводится двумя путями: локально и системно. Тромболизис при инсульте системного типа отличается тем, что лекарство применяется даже в том случае, когда нет точных данных о месте расположения кровавого сгустка.
Вместе с кровотоком медикамент распространяется по всему организму и растворяет тромб в любой точке. Но в такой ситуации необходимо использовать обильную дозировку препарата, что добавляет нагрузки на систему тока крови.
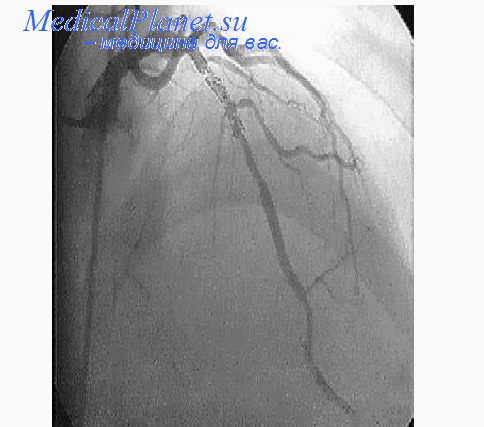
При локальной методике препараты вводят в область локализации сгустка крови. Подача препарата происходит через катетер.
По международным нормам продолжительность времени от момента поступления пациента в больницу до введения медикамента должна равняться одному часу.
Это самое длительное время, которым располагают медики на диагностирование и консультирование. Только при слаженной работе, врачи могут уложиться в такой срок.
Медики должны соблюдать такие правила лечения, как:
- При необходимости больному ставится катетер мочевого типа либо зонд. Эта процедура осуществляется до тромболизиса. Так как применение медикаментов любое травмирование слизистой оболочки может привести к усилению кровотечений.
- Не стоит проводить процедуру введения инъекций внутримышечного характера.
- Нельзя использовать катетер для крупных вен в первый двадцать четыре часа после процедуры.
Такие нормы одинаковы как при ТЭЛА, так и при инсультах и инфарктах.
Препарат обладает собственной оптимальной дозой, которая высчитывается исходя из веса больного. Обычно струйным методом вводят порядка десяти процентов от всей дозы, далее, капельным путём остатки лекарства в течение одного часа.
Мониторный контроль пациента осуществляется в течение суток. У больного контролируют такие показатели, как:
- давление артериальное,
- пульс и дыхание, их частота,
- температура тела.
Вероятные осложнения
Тромболитическая терапия при ишемическом инсульте, инфаркте миокарда и при ТЭЛА даёт некоторые осложнения, предлагаем вам перечень самых распространённых из них:
- Интенсивные кровотечения, во время которых существенно снижается уровень гемоглобина и тромбоцитов.
- Мелкие кровотечения, например, из дёсен или возле раны, которая находится на месте введения катетера.
- Повышенная температура тела, дрожь в теле.
- Гипотония – снижение давления. Причиной является воздействие Стрептокиназы.
- Может появиться сыпь на кожи. Если случай является тяжёлым, то назначат кортикостероиды.
Исходя из вероятных осложнений, можно установить чёткие противопоказания для тромболизиса.
Оценка эффективности лечения
Результат и эффективность после лечения при помощи тромболизиса оценивают исходя из результатов МРТ и КТ мозга человека, если речь идёт об инсульте. После инфаркта необходимо провести коронарограмму и узнать о силе боли – она должна понизиться.
Коронарография осуществляется спустя полтора часа после тромболизиса. Она даёт возможность неспешного восстановления пропускной способности сосуда через сгусток крови. Образование тромба при этом продолжается, но стоит отметить, что идёт и распад.
Медики разработали шкалу степени эффективности лечения:
0 – контрасты не могут пройти через место, заблокированное сгустком крови.
1 – контрасты скупо проникают через тромбы.
2 – появляется медленный, но заметный поток крови.
3 – сосудистое русло полностью заполнено кровью, проходимость сосуда восстановлена.
Теперь вы знаете о том, что такое тромболизис. Проблема тромболитического лечения является одной из преобладающих проблем в сфере современного здравоохранения.
Однако, проведение такой процедуры даже с учётом ограниченных условий даёт возможность понизить смертность от инфарктов на пятьдесят процентов (при учёте оказания терапии в первый час).
При оказании лечения в первые три часа, вероятность летального исхода снижается на двадцать пять процентов. Именно поэтому ведущие медицинские исследователи со всего мира озадачены разработкой таблетированного препарата, который можно было бы использовать в домашних условиях.
Загрузка…
Кунгурцев Е.В., Михайлов И.П., Никитина О.В., Гольдина И.М.,
Арустамян В.А.
НИИ СП им. Н.В.Склифосовского, Москва, Россия.
Венозный тромбоз и тромбоэмболия легочной артерии
Это проблема, с которой сталкиваются врачи всех специальностей. тромбоз и эмболия возникают в самых разнообразных клинических ситуациях и осложняют течение многих заболеваний, даже, несмотря на проводимую профилактику. Так в общей популяции ежегодно на 100.000 населения первично регистрируется тромбоз глубоких вен в 160, а тромбоэмболия легочной артерии – в 50 случаях. В общей структуре причин внезапных летальных исходов массивная тромбоэмболия легочной артерии занимает третье место. Смертность от нее в общей популяции колеблется от 2.1 до 6,2%. (Савельев 2001г.)
Недавно завершенное 25- летнее эпидемиологическое исследование продемонстрировало, что хотя число пациентов с ТЭЛА уменьшилось, однако частота случаев возникновения тромбоза глубоких вен осталась неизменной среди мужчин и увеличивается среди женщин пожилого возраста (1).
Классическая триада Вирхова предложенная более 150 лет назад, до сих про остается правомерной. Гиперкоагуляция, венозный застой и повреждение эндотелия признаются основными причинами развития тромбоза глубоких вен. Все эти причины встречаются у большинства пациентов которым выполняются обширные хирургические вмешательства (2,3,4,5,6).
Одной из наиболее тяжелых форм заболевания является илеофеморальный венозный тромбоз. У пациентов данной категории наиболее выражены симптомы в остром периоде, которые сопровождаются развитием серьезных посттромботических осложнений (7, 8). По данным В.С. Савельева и соавт.(2001) ТЭЛА в 26.3 % случаев является причиной смерти больных в послеоперационном периоде. Этим же автором показаны наиболее частые источником эмболов: система нижней полой вены(85-90%), правые отделы сердца(3-15%).
Наиболее опасные тромбы
Наиболее эмболоопасными тромбами являются так называемые флотирующие тромбы (плавающие), которые имеют единственную точку фиксации в дистальном отделе. Следует отметить, что при флеботромбозах сгусток крови отличается большей ретрактильностью, в связи с чем сокращенный тромб может спокойно располагаться в просвете сосуда. При этом состоянии создаются благоприятные условия для эмболии и ретромбоза.
Тромболитическая терапия у больных с ТГВ осложнившегося ТЭЛА более эффективна, чем традиционное лечение антикоагулянтами, а при условии своевременно начатого лечения возможен полный лизис тромба и востоновление проходимости вен с сохранением клапанной функции (9).
Таким образом, венозный тромбоз и легочная эмболия являются одной из важнейших проблем современной клинической медицины, а тромболитическая терапия одним из наиболее эффективных методов лечения.
Цель работы: оценка эффективности метода системного тромболизиса при оказании неотложной помощи больным с тромбоэмболией легочной артерии.
В 2007-2010 годах в НИИ СП им. Н.В.Склифосовского было проведено лечение 419 пациентам с тромбозом глубоких вен нижних конечностей, осложненным тромбоэмболией легочной артерии (182 мужчины и 237 женщин). Возраст пациентов от 27 до 87 лет и в среднем составил 60,5 года. Тромбоэмболия легочной артерии диагностирована впервые у 77,8 % (326 больных), повторно у 22,2% (93 больных). Во всех случаях источником эмболии был тромбоз в системе нижней полой вены. Общая летальность – 58 больных (13,8 %).
146 (34,8%) пациентам с массивной тромбоэмболией легочной артерии, выраженным дефицитом перфузии от 40 до 70%, тяжелой дыхательной недостаточностью и признаками перегрузки правого желудочка — проведен системный тромболизис. Всем остальным пациентам проводилась стандартная антикоагулянтная терапия гепарином.
Диагноз тромбоэмболия легочной артерии верифицировался на основании радиоизотопной сцинтиграфии легких, исследование повторяли через сутки после тромболизиса. Всем больным выполнено дуплексное сканирование сосудов нижних конечностей при поступлении, после тромболизиса и на 7-ые сутки; в большинстве наблюдений выполняли ЭХО кардиографическое исследование до и после тромболизиса.
Показаниями к системному тромболизису являлись: выраженный двусторонний дефицит легочной перфузии по данным сцинтиграфии (свыше 40-50%); острая субкомпенсированная/декомпенсированная дыхательная недостаточность с развитием артериальной гипоксемии, требовавшая респираторной поддержки. Противопоказаниями к проведению тромболизиса явились недавнее желудочно-кишечное или другие виды значимых кровотечений. Язвенный анамнез (период вне обострения) не рассматривался в качестве противопоказания; на фоне тромболизиса назначались Н2-блокаторы в лечебных дозах.
При ультразвуковом дуплексном сканировании выявлено илеофеморальных тромбозов 78, тромбозов подколенно-бедренного семьента 53, тромбоз нижней полой вены у 15 пациентов. Флотирующий тромб выявлен у 27 больных, размеры флотирующей части от 3 до 8 см. Окклюзионый тромбоз выявлен у 82 больных и неокклюзионный пристеночный у 37 пациентов. У 61 пациента был двухсторонний тромбоз вен нижних конечностей.
На ЭХОКГ отмечались явления перегрузки правых отделов сердца, и гипертензия в легочном стволе от 40 до 70 мм.
Применялись препараты: стрептокиназа (суммарная доза до 3 000 000 МЕ) – 52 (35,6%) пациента, актилизе (суммарная доза 100 мг) — 94 (64,4%) пациента. Тромболизис проводился в условиях реанимационного отделения, под мониторным контролем основных параметров гемодинамики и дыхания.
В 91,7% наблюдений (134 пациента) в первые двенадцать часов после проведения тромболизиса была отмечена положительная клиническая динамика: регресс острой дыхательной недостаточности (снижение тахипноэ, улучшение оксигенации крови) и гемодинамических расстройств (стабилизация системного артериального давления, снижение тахикардии, регресс расстройств ритма и проводимости миокарда).
При контрольном сцинтиграфическом исследовании в первые двое суток после тромболизиса отмечалось уменьшение дефицита перфузии на 10-54%, в среднем улучшение перфузии составило 31%.
В 8,3% наблюдений (12 пациентов) дефицит перфузии легких остался на прежнем уровне; все эти пациенты были госпитализированы в поздние (3-5 недель) сроки от начала заболевания.
При контрольном ультразвуковом дуплексном сканировании сосудов нижних конечностей: у 35 (24%) пациентов было выявлено снижение уровня тромбоза, у 7 (4,8%) – полная реканализация, и у 19 (13%) произошел лизис флотирующей части тромба, а у оставшихся 8 пациентов размеры тромба уменьшились до 1-2см. У 13 (9%) больных было отмечено нарастание уровня тромбоза глубоких вен нижних конечностей, что потребовало оперативного лечения. В 61 (41%) наблюдениях характер тромбоза не изменился. Наилучшие результаты были получены у больных с неокклюзионным тромбозом у всех них отмечалась положительная динамика, в тоже время из 82 пациентов с окклюзионным тромбозом лишь у 8 (9,7%) пациентов отмечена положительная динамика, а у 13(15,9%) отрицательная.
У 28 пациентов (19,%) возникли геморрагические осложнения, в большинстве случаев 21 пациент это были не значимые кровотечения — гематомы в зоне катетеризации центральной вены, гематурия, носовое кровотечение. У 4 пациентов отмечались маточные кровотечения, еще у 3 легочное кровотечение. Все кровотечения останавливались после прекращения тромболизиса. Летальных кровотечений не было. Желудочно-кишечных кровотечений не регистрировали, в 2 наблюдениях отмечались боли в эпигастрии. Частота возникновения кровотечений не зависела от применяемого препарата. Однако у больных, которым использовалось длительное введение тромболитиков – возникшее кровотечение потребовало прекращения тромболизиса, в то время как при применении тромболитиков короткого действия кровотечения возникали после проведенного тромболизиса и достижения желаемого клинического эффекта. В настоящее время врачи института предпочитают тромболитики короткого действия, в 9 из 10 случаев тромболизис проводится актелизе, в то время как в 2007 году из 46 пациентов с массивной ТЭЛА — 28 пациенту тромболизис был проведен стрептокиназой и 18 больным актилизе.
Из 146 пациентов погибло 7 (летальность 4,7%) после начала проведения тромболизиса от декомпенсации сердечно-легочной недостаточности.
При сравнении результатов лечения тромболитиками с гепарином — в группе больных с тромболитической терапией отмечалось снижение летальности и случаев рецидива ТЭЛА, однако, в 4 раза возросло количество кровотечений (табл.1). По данным контрольной сцинтиграфии легких, дефицит перфузии легких, в среднем, снижался вдвое через 48 часов после начала лечения тромболитиками и почти втрое через неделю. В тоже время гепаринотерапия показала более скромные результаты и в более отдаленные сроки (табл. 2).
Таблица 1
Результаты лечения ТЭЛА в сравнении гепаринотерапией с тромболизисом
Показатель | Тромболизис n 146 | Гепарин n 273 | ||
| n | % | n | % | |
| Кровотечение | 28 | 19% | 16 | 5,80% |
| Рецидив ТЭЛА | 4 | 2,70% | 29 | 10,60% |
| Летальность | 7 | 4,70% | 43 | 15,70% |
Таблица 2
Сравнения результатов лечения ТЭЛА по данным сцинтиграфии легких
| Дефицит перфузии легких | тромболизис | гепарин |
| До лечения | 58% | 36% |
| 48 ч после начала терапии | 26% | — |
| 7 суток | 21% | 19% |
Таким образом, при развитии тромбоэмболии легочной артерии на фоне тромбоза глубоких вен нижних конечностей проведение в ранние сроки системного тромболизиса является высокоэффективным и относительно безопасным методом лечения. В настоящее время с появлением возможности широкого использования тромболитиков короткого действия оправдано применение тромболизиса у больных с субмассивной тромбоэмболией легочной артерии и относительными противопоказаниями, а также у больных с неокклюзионными, в том числе и флотирующими, тромбозами вен нижних конечностей.
Автор:
Арустамян Владислав Александрович
