Вторичная катаракта противопоказания при лечении лазером

Капсуле глазного хрусталика свойственна эластичность. При проведении операции по удалению катаракты этот элемент заменяют искусственным вариантом. При этом в качестве опоры для новой интраокулярной линзы выступает задняя капсула, которая нередко начинает мутнеть. Такое явление носит название – вторичная катаракта после замены хрусталика.
Поделиться
Твитнуть
Поделиться
Класснуть
Отправить
Вотсапнуть
Что представляет собой капсула хрусталика?
Капсула хрусталика – это мембрана в виде эластичного мешочка с тончайшей структурой, все время находящаяся в растянутом состоянии. Именно в нее при операции по удалению катаракты помещается искусственная линза (ИОЛ). Спереди капсула имеет большую толщину, чем сзади, а ее размеры, в среднем, составляют 15,5 микромиллиметров. Однако, несмотря на это, такой мешочек способен вместить в себя оптическую линзу органа зрения.
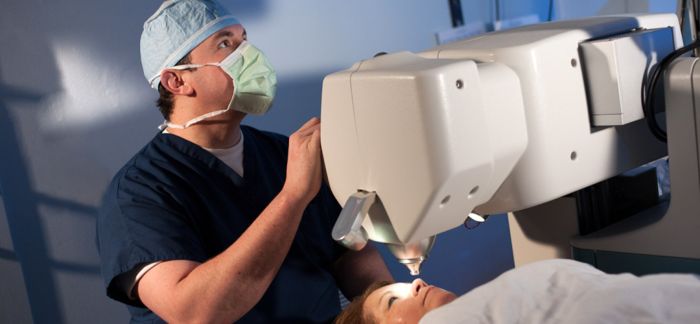
Нередко при замене хрусталика нарушается структура капсулы, а именно – внешней ее части. В связи с этим, данный элемент удаляют вместе с мутным ядром и корой больного хрусталика. После такой операции задняя часть мембраны с более тонкой структурой сохраняется и в нее вставляется искусственная линза.
Что такое катаракта?
Катаракта в переводе с греческого (cataractos) означает водопад. Это заболевание сопровождается потерей хрусталиком прозрачности, в результате чего пациент теряет остроту зрения. В связи с расположением хрусталика (за формирующей зрачок радужкой), его нельзя рассмотреть невооруженным глазом, до тех пор, пока он не помутнеет. Этот фактор искажает свет, а также создает препятствия при его прохождении через хрусталик, приводя к появлению комплекса зрительных симптомов.
Обычно развитие катаракты происходит постепенно и обнаруживается с возрастом. В определенных случаях это можно наблюдать гораздо раньше. Из-за постепенного ухудшения зрения многие люди длительное время даже не догадываются о том, что страдают этим заболеванием.
СПРАВКА. Как правило, катаракта поражает сразу два глаза, но довольно часто ее развитие на одном из них происходит намного быстрее. Катарактой страдают приблизительно 60% пациентов в возрасте от 60 лет.
Почему возникает помутнение искусственного хрусталика?
По мнению специалистов, точные причины осложнений после удаления катаракты пока не раскрыты. В общем, это явление можно объяснить ростом эпителия и его локализацией на поверхности тыльной стороны капсулы. В итоге нарушается ее прозрачность, снижающая остроту зрения.
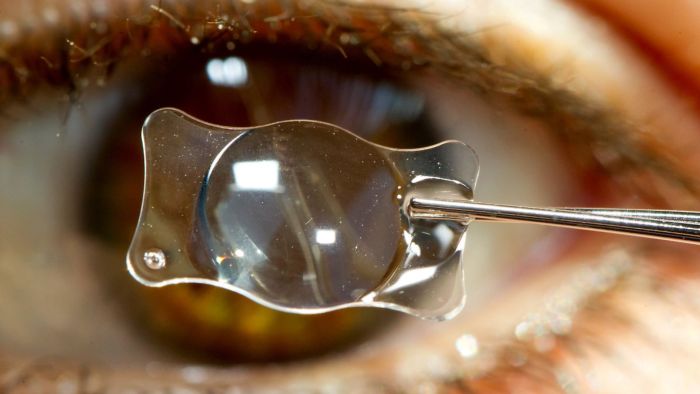
Превратившиеся в волокна клетки эпителия отличаются неправильной формой и функциональной неполноценностью. Поэтому их перемещение в центр оптической зоны способствует возникновению помутнения. Однако этот процесс не является хирургической ошибкой, допущенной во время операции.
Группа риска
В результате исследований офтальмологи установили ряд факторов, способствующих возникновению вторичной катаракты после того, как был заменен хрусталик. К ним относятся следующие:
- Возраст пациента. Катаракта после хирургического вмешательства чаще всего возникает в детском возрасте. Это обусловлено способностью молодых тканей быстро регенерировать, в результате чего, клетки эпителия начинают мигрировать и делиться в задней капсуле.
- Форма интраокулярной линзы. Квадратные ИОЛ значительно снижают риск поражения.
- Материал, из которого выполнено изделие. ИОЛ, изготовленные на основе акрила, становятся причиной помутнения хрусталика гораздо реже. Чего нельзя сказать о силиконовых линзах.
- Наличие у пациента сахарного диабета и некоторых офтальмологических заболеваний.
Признаки патологии
Первый признак возникновения вторичной катаракты – снижение зрительных функций. В процессе развития патологии проявляются другие симптомы, такие как:
- появление перед глазами искр, «мушек» и вспышек;
- затуманивание взгляда;
- диплопия (двойное зрение);
- нарушение фокусировки и восприятия цвета;
- размытость контуров.
Мнение эксперта
Ким Оксана Александровна
Руководитель клиники офтальмологии. Врач-офтальмолог с более чем 10 летним опытом работы.
Первые симптомы могут появиться через несколько месяцев после удаления катаракты. В некоторых случаях данная патология может прогрессировать в течение нескольких лет.
Диагностика
Чтобы определить причины снижения остроты зрения, офтальмолог назначает полное обследование всех частей глазного яблока. В диагностический осмотр при подозрении на возникновение вторичной катаракты входят:
- проверка рефракции (преломления) и остроты зрения;
- проведение тонометрии (измерение уровня внутриглазного давления);
- исследование передней части глаза на щелевой лампе (биомикроскопия), а также в проходящем свете;
- обследование сетчатки с расширением зрачка.
В случае возникновения сопутствующих заболеваний врач назначает дополнительные диагностические мероприятия.
Терапия
Лечение вторичной катаракты осуществляется с целью формирования в помутневшей части капсулы круглого отверстия, благодаря чему произойдет улучшение зрительных функций.
Создать подобное отверстие можно двумя способами:
- хирургический (инвазивный);
- лазерный (непроникающий, неинвазивный).
Первый вариант предполагает проникновение хирурга в глазное яблоко и удаление помутневшей капсулы механическим способом, в результате чего, происходит формирование круглого отверстия. Такая методика считается достаточно травматичной и применяется только в крайних случаях, как правило, при наличии у пациента противопоказаний лазерной терапии.
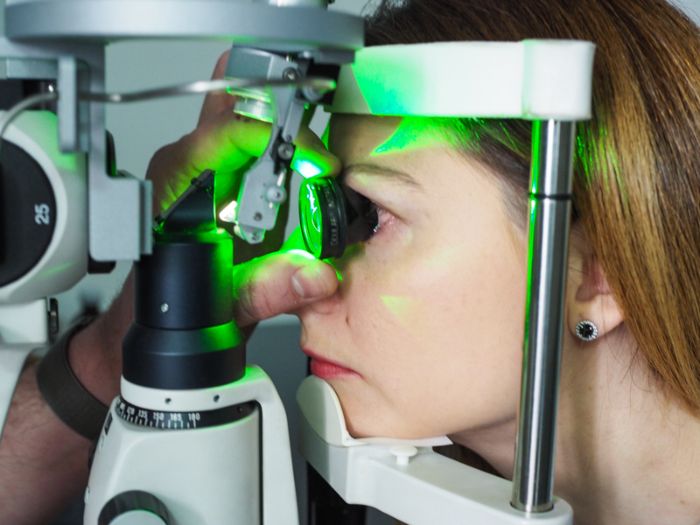
Для устранения вторичной катаракты сегодня активно используется ЛФД – лазерная фотодеструкция. В этом случае при помощи лазерного луча специалисты рассекают помутневшую заднюю стенку капсулы.
Помогут ли медикаменты?
При вторичной катаракте лечение с медикаментозными препаратами абсолютно неэффективно. Чтобы устранить патологию, понадобится операционное вмешательство.
Лазерная дисцизия
Воздействие с высокой точностью лазерного луча на структуру органа зрения позволяет получить эффективных результатов, при минимальном риске травматичности.
Эта современная методика имеет ряд преимуществ:
- возможность быстрого проведения процедуры в амбулаторных условиях;
- отсутствие необходимости в проведении подробного диагностического обследования;
- небольшие ограничения в период реабилитации.
Кроме того, лазерная дисцизия не оказывает влияние на работоспособность пациента.
Показания
Причиной проведения YAG-лазерной дисцизии является вторичная катаракта, выраженная помутнением задней стенки капсулы хрусталика.
Противопоказания
Противопоказания к применению лазера могут быть следующие:
- прогнозирование низкого результата от дисцизии (обычно это связано с сопутствующей патологией этого же глаза);
- наличие острых воспалительных процессов и онкологического заболевания;
- проблемы с эндокринной системой и обменом веществ;
- мутная среда органа зрения создает затруднения при обзоре задней стенки капсулы, что может негативно сказаться на качестве проведения процедуры.
Как происходит чистка искусственного хрусталика
За 30 минут до процедуры офтальмолог наносит на поверхность роговицы глаз пациента мидриатик – специальные капли, стимулирующие расширение зрачка. Также, этот препарат предотвращает повышение глазного давления. Далее, лазерная дисцизия осуществляется следующим образом:
- производится несколько выстрелов лазерными лучами, после чего в капсуле хрусталика появляется прозрачное отверстие и вторичная катаракта удаляется;
- подобная процедура не требует накладывания повязки.
Послеоперационный период проходит безболезненно и длится приблизительно 30 дней. Обычно после YAG операции у пациентов сразу же наблюдается улучшение остроты зрения.
Реабилитация
Устранение вторичной катаракты не требует времени на реабилитацию пациента: ему разрешается сразу же после процедуры вести привычный образ жизни. Иногда офтальмолог назначает глазные капли, снимающие воспалительный процесс, а также гипотензивные препараты. На некоторое время лицу, перенесшему YAG дисцизию, необходимо ограничить физическую активность. Спустя месяц после операции пациенту нужно прийти на осмотр к врачу, чтобы тот смог дать оценку результатам.
Возможные осложнения
Удаление вторичной катаракты с помощью лазерного оборудования может стать причиной развития следующих осложнений:
- Повышение внутриглазного давления (офтальмогипертензия). Подобное явление длится на протяжении трех дней, для его устранения специалист назначает препараты для внутреннего применения или гипотензивные капли.
- Рецидив помутнения. Это осложнение может возникнуть в случае наличия у пациента иридоциклита (воспаления радужной оболочки), пигментного ретинита или сахарного диабета. В этом случае назначают НПВС – нестероидные противовоспалительные препараты, выпускающиеся в виде капель или для употребления внутрь.
- Кровотечение в переднюю камеру органа зрения, иногда может произойти кровоизлияние в стекловидное тело. Оба этих фактора обусловлены склонностью пациента к гематомам и кровотечениям.
- Повреждение роговицы. Данное осложнение возможно при наличии дистрофии роговицы или в результате механического повреждения в процессе использования лазера.
- Отек центральной части сетчатки (макулярный отек) и отслоение сетчатки. Это явление относится к редким видам, и случается у пациентов с ранее диагностированными заболеваниями.
- Грыжа стекловидного тела. Проблема выражена в выпадении стекловидного тела в камеру глаза, расположенную впереди. Происходит это по причине смещения ИОЛ или повреждения связочного аппарата.
- Смещение искусственной линзы, то есть выпадение ее в стекловидное тело. Причиной подобного осложнения является слабый связочный аппарат хрусталика.
- Повреждение искусственной линзы в процессе проведения лазерной операции. Луч лазера способен причинить вред поверхности оптической части ИОЛ. Сегодня такая проблема возникает очень редко, поскольку искусственные изделия изготавливают из акрила, не утрачивающего прочность при контакте с лазером.
Для обеспечения безопасности процедуры и получения эффективного результата необходимо провести предварительное детальное обследование пациента и предусмотреть все возможные риски с целью их предотвращения.
Прогноз
Обычно лазерная дисцизия не сопровождается осложнениями. Повторное вмешательство при удалении вторичной катаракты требуется всего 2% пациентов. К наиболее распространенным явлениям после подобной операции относится ВГД. Для его снижения офтальмолог назначает специальные капли.
Почти у всех пациентов с вторичной формой катаракты наблюдается благоприятный прогноз, а зрительные функции восстанавливаются почти сразу же после проведения процедуры. В первое время врачу еще поступают жалобы на возникновение перед глазами плавающих точек и вспышек. В течение месяца эти проблемы устраняются.
Профилактика патологии
В профилактических целях после операции следует придерживаться ряда рекомендаций:
- не выходить на улицу без солнцезащитных очков;
- не использовать косметические средства в течение 2-3 недель;
- закапывать глаза назначенными лечащим врачом каплями с частотой 3-4 раза в сутки, длительность процедуры – не менее 7 дней;
- не пропускать прохождение планового осмотра;
- при обнаружении подозрительных симптомов немедленно обращаться к офтальмологу.
Стоимость операции
Стоимость процедуры по удалению вторичной катаракты обусловлена рядом факторов: статусом клиники, особенностями конкретного региона и т.п. Средняя сумма, необходимая для такой операции, стартует от 25 000 рублей за один орган зрения. При этом в нее не входит оплата предварительного диагностического обследования. Как правило, лечение лазером проходит на базе специализированных частных и бюджетных клиник.
Полезное видео
Катаракта — подробное видео с 3D анимацией. Возможно ли лечение катаракты без операции?
Заключение
Лечение вторичной катаракты посредством лазерной дисцизии – эффективный способ, позволяющий максимально восстановить остроту зрения. Однако, чтобы избежать побочных эффектов, необходимо строго соблюдать все рекомендации лечащего врача.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Вторичная катаракта является одним из наиболее часто встречаемых состояний после успешно проведенной операции замены хрусталика глаза. Миллионы людей с нарушениями зрения и слепотой получают возможность вновь четко видеть окружающий мир после удаления катаракты, ведь имплантация искусственного хрусталика, без сомнения, является одним из самых успешных изобретений современной офтальмохирургии. Однако, последствия этого вмешательства все же существуют. И одно из них – вторичная катаракта.
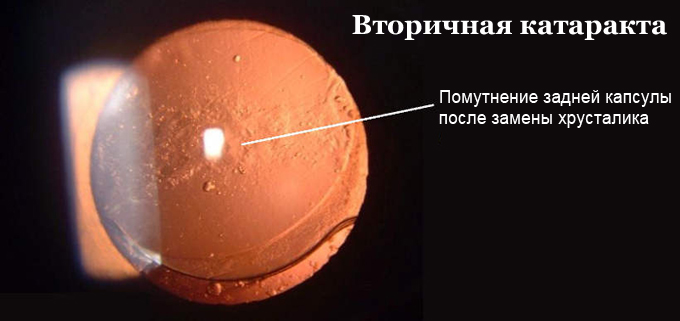
Несмотря на свое название, катарактой описываемые изменения после замены хрусталика называть неправильно. Будучи единожды удаленной, катаракта не может возникнуть у человека вновь. Впервые замена хрусталика была выполнена в 1950 году английским офтальмологом Сэром Гарольдом Ридли. После этого техника операции постоянно совершенствовалась, что позволило уменьшить частоту возникновения вторичной катаракты после замены хрусталика. Однако полностью избавиться от этого осложнения врачи не могут до сих пор.
Вторичная катаракта после замены хрусталика — что это?
В процессе вмешательства офтальмохирург удаляет помутненный хрусталик, заменяя его искусственным. Анатомия глаза такова, что хрусталик у человека расположен в капсуле – капсульном мешке. В ходе операции хирург иссекает переднюю стенку капсульного мешка, удаляет собственно сам помутневший хрусталик, и внутрь капсулы имплантирует искусственный хрусталик. Задняя стенка капсульного мешка – задняя капсула – остается нетронутой, чтобы обеспечить в первые недели и месяцы после операции стабильное положение искусственного хрусталика в оперированном глазу. Изменения со стороны оставшейся задней капсулы, ее фиброзирование и помутнение через некоторое время после замены хрусталика и получили название «вторичная катаракта».
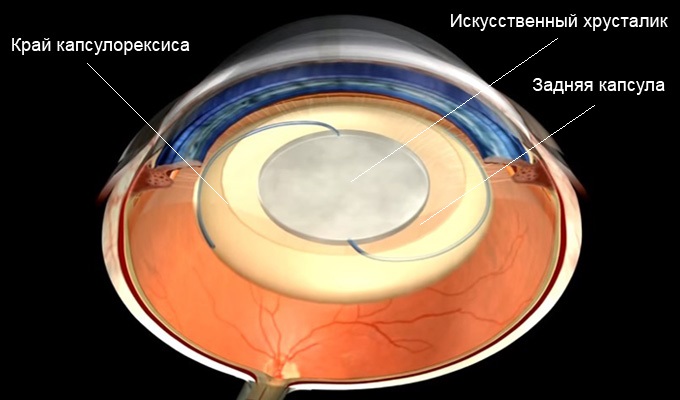
Вторичная катаракта после замены хрусталика является достаточно частым осложнением катарактальной хирургии. Причины развития вторичной катаракты предопределяют развитие двух форм данного заболевания:
- Фиброз задней капсулы – помутнение капсулы и развитие вторичной катаракты после замены хрусталика вызвано фиброзной метаплазией клеток эпителия хрусталика, что приводит к уплотнению и, впоследствии, к помутнению задней капсулы, и сопровождается значительным снижением остроты зрения после замены хрусталика.
- Жемчужная дистрофия или, собственно, «вторичная катаракта» — наиболее часто встречающийся морфологический вариант. При этом вторичная катаракта после замены хрусталика образуется за счет медленного роста эпителиальных хрусталиковых клеток, которые формируют хрусталиковые волокна, как это происходило бы в норме. Однако эти хрусталиковые волокна анатомически и функционально являются неполноценными и получили название шаров Адамюка-Эльшнига. При миграции из ростковой зоны в центральную оптическую часть клетки-шары Эльшнига формируют плотное помутнение задней капсулы в виде пленки, значительно снижая послеоперационное зрение. Вышеописанные изменения приводят к нарушению прохождения светового луча через заднюю капсулу хрусталика, что и вызывает значительное снижение остроты зрения.
Вторичная катаракта после замены хрусталика развивается у 20%-35% оперированных пациентов в течение 6-18 месяцев после операции катаракты.
Вероятность возникновения вторичной катаракты больше у пациентов молодого возраста. Часто такое осложнение имеет место у оперированных по поводу врожденной катаракты детей. При этом у пожилых пациентов, как правило, встречается фиброз задней капсулы хрусталика, в то время как у молодых чаще обнаруживается собственно вторичная катаракта.
Частота возникновения вторичной катаракты после операции также зависит от модели искусственного хрусталика и используемого при его изготовлении материала. Использование силиконовых интраокулярных линз с округлыми краями кромки оптической части ассоциировано с повышенной частотой вторичной катаракты, нежели применение акриловых искусственных хрусталиков с квадратным краем кромки.
Симптомы вторичной катаракты
Удаление катаракты и имплантация интраокулярной линзы приводят к заметному улучшению зрения. Однако через некоторое время после замены хрусталика – от нескольких месяцев до нескольких лет, регистрируется прогрессивное ухудшение зрения. Поскольку симптоматика схожа с проявлениями первичного заболевания, такое состояние получило название «вторичная катаракта». Основные признаки, появляющиеся после возникновения вторичной катаракты, достаточно характерны, и, как правило, их развитие никогда не происходит незаметно:
- Прогрессивное снижение остроты зрения и нечеткость изображения после заметного послеоперационного улучшения.
- Нарастающее чувство «тумана» или «дымки» в оперированном глазу. У подавляющего количества пациентов вторичная катаракта после замены хрусталика вызывает ощущение «целлофанового пакета».
- Черные или белые точки в поле зрения, вызывающие значительный зрительный дискомфорт.
- Иногда у пациентов после развития вторичной катаракты может появляться постоянное двоение в глазах или искажение изображения.
- Скорректировать возникшее помутнение и снижение зрения очками или контактными линзами, как ранее при первичной катаракте, не представляется возможным.
Появление таких симптомов после перенесенной в прошлом операции по замене хрусталика должно натолкнуть на мысль о наличии вторичной катаракты. Всем пациентам в такой ситуации рекомендуется не затягивать с обращением к врачу, так как симптомы будут только прогрессировать, постепенно увеличивая зрительный дискомфорт и значительно снижая остроту зрения.
Диагностический алгоритм
Перед тем как предложить пациенту дисцизию вторичной катаракты, врач проводит расширенное офтальмологическое обследование, изучает историю болезни на предмет сопутствующих заболеваний и проводит комплексное офтальмологическое обследование и осмотр:
- Оценка остроты зрения.
- Биомикроскопия глаза с помощью щелевой лампы – для определения протяженности и типа помутнения задней капсулы, а также с целью исключения отека и воспалительного процесса в передней части глазного яблока.
- Измерение внутриглазного давления.
- Обследование глазного дна на предмет отслойки сетчатки или проблем в макулярной области, которые могут снизить положительный эффект выполнения дисцизии вторичной катаракты.
- Если подозревается наличие отека макулы, что случается у 30% пациентов, перенесших оперативную коррекцию катаракты, возможно проведение флуоресцентной ангиографии или оптической когерентной томографии.
Такой диагностический алгоритм выполняется для достоверной постановки диагноза заболевания, а также для выявления ряда состояний, при которых лечение вторичной катаракты невозможно. Речь идет об активных воспалительных процессах и отеке макулы.
Лечение вторичной катаракты
Дисцизия вторичной катаракты или капсулотомия представляет собой иссечение измененной задней капсулы хрусталика и является основным методом лечения вторичной катаракты глаза.

Начиная с момента первой имплантации искусственного хрусталика при проведении экстракапсулярной экстракции катаракты, офтальмохирурги столкнулись с необходимость проведения капсулотомии в отдаленном послеоперационном периоде. И до «лазерной эры» удаление вторичной катаракты выполнялось механическим способом. Несмотря на амбулаторный характер проведения манипуляции и минимальную операционную травму, как и любое оперативное вмешательство механическая дисцизия вторичной катаракты могла сопровождаться рядом нежелательных осложнений.
С 2004 года стандартная практика офтальмохирурга современной глазной клиники подразумевает проведение лазерной капсулотомии, которая отличается не только безболезненным и неинвазивным характером оперативного вмешательства, но и минимальным количеством послеоперационных осложнений.
Лазерная дисцизия вторичной катаракты
Сегодня золотым стандартом лечения вторичной катаракты после замены хрусталика считается лазерная дисцизия вторичной катаракты – лазерная капсулотомия. Наиболее распространенный вариант удаления вторичной катаракты основывается на использовании лазера на алюмо-иттриевый гранате с неодимом. Его латинская аббревиатура выглядит как Nd:YAG, а врачи его называют YAG — лазер (ИАГ-лазер).
Механизм действия YAG — лазера – фотодеструкция помутненных тканей задней капсулы хрусталика. У такого лазера отсутствуют температурные реакции и коагуляционные свойства, что позволяет избежать различных осложнений.
Лазерная дисцизия вторичной катаракты заключается в формировании при помощи YAG-лазера круглого отверстия в задней капсуле хрусталика вдоль зрительной оси пациента. Это позволяет лучу света беспрепятственно попадать на центральную зону сетчатку, и все симптомы ухудшения зрения купируются.
Удаление вторичной катаракты YAG — лазером показано при наличии у пациентов симптомов вторичной катаракты, значительно ухудшающих качество жизни и затрудняющих выполнение повседневных задач. Также лазерная дисцизия вторичной катаракты должна быть проведена и при необходимости постоянного контроля за состоянием сетчатки у оперированных пациентов.
Противопоказания к лазерной капсулотомии:
- помутнение и рубцовое изменение роговицы,
- отек роговицы,
- воспалительные процессы глазного яблока,
- кистозный отек макулярной области,
- различная патология сетчатки и/или макулы, в частности, разрывы сетчатки и витрео-макулярные тракции.
Вторичная катаракта — лечение лазером в Москве
Лазерная дисцизия вторичной катаракты проводится амбулаторно в лазерном кабинете офтальмолога. Госпитализация в стационар для того вмешательства не требуется.
Удаление вторичной катаракты проводится под местной анестезией. За 30-60 минут до операции пациенту закапывают в глаз анестезирующие и расширяющие зрачок капли. Пациент должен удобно расположиться в кресле перед щелевой лампой. Особое внимание следует уделить фиксации головы в правильном положении.
Во время процедуры пациент может слышать «щелчки», возникающие в результате работы YAG-лазера, а также видеть вспышки света. Пугаться этого не нужно. Иногда, для лучшей фиксации века и глазного яблока во время удаления вторичной катаракты врачи используют специальную контактную линзу, подобную гониоскопической. Такая линза имеет увеличительные свойства, что позволяет лучше визуализировать область задней капсулы хрусталика.
YAG-лазером выполняется округлый разрез в области задней капсулы. На этом вмешательство можно считать завершенным. По окончанию операции в глаз закапываются антибактериальные и противовоспалительные капли.
Несмотря на амбулаторный характер операции, лазерная дисцизия вторичной катаракты требует соблюдение определенного послеоперационного режима.
Послеоперационный период
Как и любая офтальмологическая операция YAG-лазерная дисцизия вторичной катаракты может иметь определенные осложнения. Наиболее частое – повышение внутриглазного давления. Контроль его необходим через 30 и 60 минут после удаления вторичной катаракты. Если имеет место допустимый уровень внутриглазного давления, то пациента отпускают домой с рекомендациями по применению местной противовоспалительной и антибактериальной терапии. Максимальный пик повышения внутриглазного давления наблюдается в первые три часа после лазерного лечения вторичной катаракты, нормализация его происходит в течение суток. Пациентам с глаукомой, а также имеющим тенденцию к гипертензии, как правило, дополнительно назначаются гипотензивные капли и повторный осмотр офтальмолога на следующий день после лазерной капсулотомии.
Второе по частоте потенциальное осложнение – развитие переднего увеита. Предупредить его можно местным применением антибактериальных и противовоспалительных средств. Купирование воспалительной реакции необходимо в течение недели после лазерного лечения вторичной катаракты. Поэтому капли после вторичной катаракты назначаются сроком на 5-7 дней. Другие возможные осложнения – отслойка сетчатки, отек макулы, повреждение или смещение искусственного хрусталика, отек роговицы и кровоизлияние в радужку после вторичной катаракты, встречаются крайне редко, и, как правило, являются погрешностями в технике проведения лазерной дисцизии вторичной катаракты.
После вторичной катаракты
При успешном выполнении дисцизии вторичной катаракты вне зависимости от метода капсулотомии максимальная острота зрения возвращается в течение 1-2 дней у 98% пациентов.
Присутствие мушек или плавающих точек перед глазами допустимо в течение нескольких недель после вторичной катаракты. Пугаться не стоит – они возникают из-за нахождения в поле зрения частиц разрушенной задней капсулы. Постепенно такие проявления исчезнут.
Присутствие мушек перед глазами в течение месяца и более или появление вспышек света и пятен перед глазами без внимания оставлять нельзя и необходимо обратиться к своему лечащему врачу. Врачебного контроля также требует постепенное снижение остроты зрения после выраженной положительной динамики.
В большинстве случаев, дисцизия вторичной катаракты протекает без осложнений и имеет хорошие отдаленные результаты. Опасаться такого вмешательства не следует. Абсолютно безболезненное и нетравматичное удаление вторичной катаракты поможет вернуть остроту зрения и значительно улучшить качество жизни.
Стоимость лечения вторичной катаракты
Цена дисцизии вторичной катаракты варьирует в зависимости от метода проведения операции. При механической капсулотомии цена составляет 6-8 тысяч рублей. В то же время стоимость более щадящего по отношению к тканям глаза неинвазивного метода – лазерная дисцизия вторичной катаракты – находится в пределах 8-11 тысяч рублей. К этой цене лечения вторичной катаракты также необходимо добавить стоимость обследования, проводимого перед выполнением капсулотомии, средняя цена которого составляет 2-5 тысяч рублей.
| 20.07 | Лазерные операции при вторичной катаракте | |
| 2007010 | YAG-лазерная дисцизия вторичной катаракты для пациентов клиники | 6200 руб. |
| 2007011 | YAG-лазерная дисцизия вторичной катаракты для пациентов, оперированных в других клиниках | 8200 руб. |
Прайс-лист клиники

